Девержи и армия
Содержание
Болезнь Девержи: что вызывает и как протекает болезнь, как ее лечить?
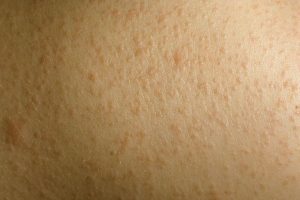
Болезнь Девержи является редким заболеванием, которое составляет в общей клинике патологий кожи всего 0,03%. Согласно результатам иммунологических исследований лишай Девержи относят к хроническим дерматозам. Патология сопровождается образованием в фолликулах гиперкератотических папул, в центре которых находится роговая пробка.
Этиология и патогенез
Причины возникновения заболевания до сих пор неизвестны. Ученые расходятся во взглядах на этиологию патологического процесса. Главенствующей теорией причины дерматоза является наследственная предрасположенность, которая передается аутосомно-доминантным путем.
Кроме данной теории, в результате исследования инфильтрата папул методом иммуноблогинга, было установлено, что имеются изменения кератина, характерные для других дерматозов – нарушение функции кератинизации, что наблюдается при ихтиозе и усиленный процесс пролиферации кератиноцитов, как при псориазе. У многих больных, страдающих от болезни Девержи, также присутствуют нарушения в активности клеток иммунной системы – снижение уровня Т-хелперов и повышение количества Т-супрессоров.
Согласно статистическим данным, частота встречаемости патологии не имеет гендерной зависимости, то есть, болезнь поражает как мужчин, так и женщин. Отсутствуют и возрастные рамки – диапазон заболеваемости от 5 до 75 лет. Патология характеризуется длительным, часто до десятка лет, хроническим течением.
Клиническая картина
Клинические проявления различаются по локализации. Визуально отмечается появление остроконечных папул, которые при пальпации ощущаются, как шероховатая твердая сыпь. Кроме того, очаг покрыт чешуйками эпидермиса в виде отрубей.
Так же отмечается эритема (покраснение и расширение капилляров), что обуславливает название болезни – красный отрубевидный волосяной лишай.
Очаги поражения располагаются на суставах конечностей (коленях, локтях), на лице, волосистой части головы.
При внешней схожести прогрессирующего поражения кожных покровов, локализующегося на разгибательных поверхностях конечностей, с проявлениями псориаза, имеются характерные различия – чередование пораженных и здоровых участков кожи в пределах одного очага и наличие кератиновых пробок (конусов Бенье) в папулах пальцев кистей рук. Данные признаки являются дифференциальными при уточнении диагноза.При болезни Девержи встречается изменение ногтевой пластинки. Под поверхностью ногтя наблюдается пористая волокнистая масса, непосредственно спаянная с поверхностью ногтевой пластины. Цвет ногтей изменяется на желто-коричневый, отмечается продольная исчерченность, утолщение, гиперкератоз. При надавливании на пораженный ноготь больной ощущает боль.
При прогрессировании патологии, а так же одновременно с ее началом появляется ладонно-подошвенный гиперкератоз.
В научной литературе встречаются свидетельства сочетания красного отрубевидного волосяного лишая с такими болезнями, как гипотиреоз, ВИЧ, лейкемия, миастения, злокачественные процессы в организме.
Лишай Девержи может привести к ряду осложнений, например, таких как отставание века от глазного яблока (эктропион), при локализации очага на веке и эритродермия. Часто через поврежденные кожные покровы проникает бактериальная и вирусная инфекция, вызывающая осложнение дерматоза.
Патологический процесс может быть как разлитым, так и четко локализованным, захватывающим, например, симметричные разгибательные поверхности верхних или нижних конечностей.
Исходя из перечисленных этиологических характеристик заболевания, можно ответить на часто задаваемый дерматологам вопрос: «Заразен или нет отрубевидный лишай?». Нет. Заболевание не представляет опасности для окружающих.
Классификация
В зависимости от возраста пациента и степени проявления, волосяной лишай Девержи имеет следующую классификацию.
https://www.youtube.com/watch?v=gxa_uFkmbJw
Патология в группе взрослых:
- классический и атипичный тип.
Ювенильная патология:
- классический;
- ограниченный;
- атипичный типы.
В настоящее время, после тщательного анализа клинических проявлений болезни, решено объединить классические взрослый и ювенильный типы, так как кроме возрастных, других различий не наблюдается. Поэтому, современная классификация имеет такой вид:
- классический;
- ограниченный ювенильный;
- связанный с ВИЧ.
Симптомы болезни Девержи
Заболевание имеет как характерные проявления, в виде:
- наличия островков здорового эпидермиса, перемежающегося высыпаниями;
- кожные покровы в очаге поражения красного или морковного цвета;
- образование остроконечных папул с кератиновыми пробками.
Так и такие как:
- образование различных по диаметру чешуек шелушения;
- гиперкератинизация кожи ладоней и стоп;
- деформация и изменение цвета ногтевой пластинки;
- формирование конусов Бенье.
Симптомы болезни Девержи встречаются при многих дерматозах и проявляются в виде:
- ощущения стягивания кожи;
- болезненных ощущений, обусловленных трещинами при гиперкератозе;
- зуд, шелушение.
Для заболевания не характерно влияние на общее состояние больного. Иногда в острой фазе оно может сопровождаться незначительным изменением состояния.
Диагностика
Постановка диагноза затруднена, так как не существует точной диагностической методики. Проявления и симптомы красного отрубевидного волосяного лишая во многом схожи с симптомокомплексом таких заболеваний, как:
Результат гистологического исследования не достоверен, так как изменения структуры эпидермиса и воспалительный инфильтрат в глубоких слоях кожи встречается при псориазе и лихенификации.
Основными дифференциальным признаком остаются обнаруживаемые при визуальном осмотре островки здоровой кожи, что нехарактерно для других дерматозов и непатогенетичное (без изменения общего состояния) течение. Кроме того, используется динамическое наблюдение за больным.Для болезни Девержи характерно слияние островков папул за счет эритемосквамозного процесса. Совокупность симптомов проявления и результаты гистологического исследования позволяют уточнить диагноз.
Терапия
Лечение болезни Девержи, в основном, симптоматическое. Восстановление структуры кожных покровов происходит под действием ретиноидов, таких как Неотигазон или его аналогов Бероксан, Оксорален, Аммифурин. Лечение длительное, улучшение состояния отмечается через 1 месяц приема в рекомендованной для взрослых пациентов дозе. Иногда требуется повышение дозировки.
Решение о коррекции дозы препарата принимает врач. Средний период разрешения патологии составляет 9 мес., но может наступить и после 4 лет лечения.
Для минимизации побочных эффектов действия ретиноидов в виде сухости кожи и слизистой назначаются кремы с витамином А, ванны с эфирными маслами.
Из-за того, что побочные действия отмечаются у большинства пациентов, принимающих Неотигозон, целесообразность его применения, дозировку и длительность курса решает лечащий врач.
При лечении болезни Деворжи у детей, Неотигозон применяется в крайних случаях.
Для компенсации негативного воздействия препарата на организм назначают поддерживающую медикаментозную терапию с применением гепатопротекторов, желудочных ферментов, витамина В и никотиновой кислоты.
Схему лечения разрабатывает врач в каждом конкретном случае, исходя из индивидуальных особенностей, возраста и сопутствующих заболеваний.
Если терапия Неотигозоном не эффективна, то может быть назначен Метотрексат в низкой дозировке. Так же показано курсовое лечение витамином А, в высокой дозировке в течение месяца. После перерыва, курс продолжают.Чтобы обеспечить усвоение витамина А рекомендуется применение андрогенов, для увеличения ретинолсвязывающего белка в крови. Дополнительно назначают витаминизацию с применением поливитаминных комплексов или монопрепаратов витаминов В и Е.
Местная терапия большого значения не имеет, но улучшает состояние пациента. Назначаются мази на основе салициловой, яблочной кислоты, что снижает выраженность эритемы. При лечении детей предпочтение отдается именно местной терапии. Назначают мази и кремы кератолитического действия, питательные и смягчающие. При тяжелом течении патологии назначают препараты с кортикостероидами.
В составе комплексного лечения используются методы физеотерапии:
- электрофорез с кортикосероидами;
- гидротерапию: сульфидные, радоновые ванны.
В литературе приводятся данные клинических исследований, которые свидетельствуют об эффективности при сочетанном использовании ретиноидов и ПУВА-терапии (фотохимеотерапии). Рекомендовано санаторно-курортное лечение, морские купания.
Нет общего мнения о правильности назначения УФО, так как повышенная инсоляция вызывает обострение процесса.
Длительное лечение требует тщательного подхода к выбору препаратов. Ограниченные возможности терапии ретиноидами есть у пациентов с заболеваниями печени, другими отягощениями состояниями, а так же детям и возрастным больным. Поэтому как лечить и чем, то есть разработка стратегии терапии, решает только лечащий врач.
Благоприятный исход и быстрое разрешение характерно для детей и подростков. В половине случаев, в этой возрастной категории выздоровление от болезни Девержи происходит в течение 2 лет. У взрослых процесс выздоровления может затянуться.
После излечения пациент находится на диспансерном наблюдении у дерматолога. В целях профилактики рецидива проводятся курсы витаминотерапии.
Берут ли в армию с лишаем
Медицинская комиссия выносит решение о годности к военной службе. При обнаружении лишая врачи сверяют диагноз со списком болезней. На этом основании выставляется категория годности.
Красный
При красном лишае у призывника есть возможность освободиться от армии. Освидетельствование по болезни проводится в соответствии со статьей 63. Комиссия, состоящая из семи врачей, выносит решение о постановке категории годности. Доктора обращают внимание на наличие рецидивов и распространенности лишая.
Если красный лишай поразил большое количество участков на кожных покровах, причем участки тела разные (считается от трех и выше), то больному выдается военный билет по состоянию здоровья.
Рецидивирующий красный лишай подразумевает обострения в течение одного года. Обращений должно быть зарегистрировано не меньше двух. Юноша должен постоянно обращаться в больницу за медицинской помощью.
Если заболевание протекает менее остро, то мужчина так же может быть освобожден от службы в армии. Однако должно быть зарегистрировано не меньше двух обращений в год. Больной должен иметь несколько крупных участков поражения и проходить курс лечения.Медицинская комиссия военкомата будет рассматривать юношу для освобождения от армии, если лишай проявляется не реже раза в три года. Если у юноши рецидив происходит не так часто, то, скорее всего он будет признан годным. При красном лишае в основном выдается категория В (ограниченно годен).
Плоский
Красный плоский лишай отражается на коже мелкой сыпью с зудом. Поражается не только кожный покров, но слизистые и ногти. Заболевание не вызывает инфекций, однако есть мнение, что такая форма лишая протекает из-за гепатита B. Болезнь осложняет жизнь человека, но абсолютно не опасна для окружающих.
Видов лишая много, но если рассмотреть конкретно плоский, то на комиссии особое внимание уделяется очагам поражения. Точный диагноз будет поставлен только дерматологом.
С плоским лишаем могут отправить служить только в случае, если поражен небольшой участок на коже. Болезнь протекает не системно, при правильном лечении проходит довольно безболезненно. Если сыпь возникает достаточно редко или вообще не проявляется, то юношу, скорее всего, заберут в армию.
Какие категории годности присваиваются при лишае
- Б3 — лицам, с мокнущим лишаем на стадии стойкой ремиссии
- В — с красным плоским, чешуйчатым, если происходят постоянные рецидивы
- Д — с мокнущим и чешуйчатым, если заболевание трудно поддается лечению или лишай сильно распространен
Чтобы получить категорию годности нужно пройти медицинскую комиссию. Если врач обнаружит заболевание, то призывнику выдается направление от терапевта для дополнительного обследования. После него составляется акт по состоянию здоровья.
Учреждение, в котором будет проводиться диагностика, определяется комиссией. Самостоятельно выбирать дерматолога запрещено.
Небольшие трудности могут возникнуть у людей, у которых хроническое заболевание находится на стадии ремиссии. В этом случае для получения акта о состоянии здоровья необходимо подготовить документы, которые подтвердят наличие диагноза и факты обращения к доктору.
Если таких документов не будет, то юношу возьмут служить. Однако есть возможность избежать призыва. Для этого нужно составить заявление для прохождения дополнительного обследования.
Если призывник не согласен с решением комиссии можно обжаловать действие военкомата в суде.
Категория годности при лишае
К заразным лишаям относят:
- Стригущий
- Опоясывающий
- Розовый
Если у призывника обнаружен один вид этого лишая, то его не берут в армию. При данном заболевании служба в армии запрещена.
Любой вид лишая сопровождается не только физическим дискомфортом, но и психологическим. У больного зудится тело, возникают острые болезненные ощущения.
Зачастую поднимается температура, выпадают волосы, человек быстро утомляется. Даже незаразный вид лишая сказывается на способности служить Родине.
Если у призывника обнаружен розовый или стригущий лишай, то врачи выдают отсрочку от армии. По окончанию периода освобождения больной должен выздороветь.
Важно обратить внимание, что проходить лечение все же придется, так как полное освобождение от армии по этому основанию не получить. Комиссия будет выдавать отсрочки до тех пор, пока лишай не будет вылечен.
Особенности прохождения медкомиссии
Доктора комиссии проверяют заболевание, его стадию, сопутствующие симптомы. Если поставить диагноз не получается, юноша отправляется на повторное обследование к другим врачам. Доктора присваивают юноше категорию годности.
Если вынесено решение об отсрочке, то во время следующего призыва мужчина снова получит повестку и ему необходимо будет пройти медицинскую комиссию вновь.
Заключение выносится семью врачами, каждый из которых присваивает по своему усмотрению одну из категорий. Медкомиссия позволяет вынести решение об отсрочке или о призыве в армию.Доктора могут не установить категорию, и в этом случае юноше нужно будет пройти повторное обследование.
Что делать, если не согласен с медкомиссией?
В случае если призывник считает решение медицинской комиссии неверным, он может его оспорить. Для этого необходимо приготовить заявление в вышестоящие инстанции. Заявление подается в комиссариат субъекта.
Сначала необходимо получить выписки о решении медицинской комиссии, сделать копию. После этого можно заполнить заявление самостоятельно или обратиться к юристам.
В судебные инстанции необходимо составить два заявления, одно из которых передается в суд, а другое отправляется в военкомат. При этом один экземпляр остается у призывника.
На нем должна быть обязательная отметка судебной инстанции о дате приема документа.
После того как жалоба передана в суд призывника не могут отправить на службу. Исполнение решения медицинской комиссии приостанавливается, пока суд не огласит вердикт. Данное правило будет действовать даже в случае получение повестки войсками.
Жалоба на вынесенное решение должна быть составлена на имя председателя комиссии. Обязательно указывается ФИО, дата рождения и адрес регистрации призывника. Должны быть сформулированы претензии и требования.
В заявлении необходимо попросить отменить решение и провести медицинское освидетельствование. Можно выразить несогласие без заявления.
Для осуществления этого нужно заявить об этом во время оглашения результата комиссии и сделать запись в протоколе.
Не нашли ответ на свой вопрос в статье или есть дополнительный вопрос? Задайте его юристуна сайте и получите развернутую консультацию уже через 15 минутКак проявляется болезнь Девержи, причины и лечение
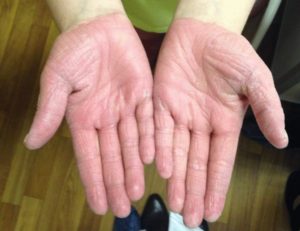
Красный волосяной отрубевидный лишай, известный как болезнь Девержи, — это воспалительный процесс, обусловленный нарушением образования рогового вещества (защитного слоя) в эпителиальной ткани. Встречается редко. Отличительные черты: развитие фолликулярного гиперкератоза (разрастания защитного слоя), поражение подошв ног и ладошек рук, образование бляшек желто-оранжевого цвета.
По статистике, на него приходится 0,03% всех патологий кожи. Название принадлежит французскому дерматологу Альфонсу Девержи, описавшему заболевание в 1865 году, однако первый зарегистрированный случай 1828 года принадлежит Клаудиусу Тарралу. Этому недугу подвержены как мужчины, так и женщины всех рас и возрастов.
Причины
Точные причины происхождения неизвестны. Основной теорией считается наследственная предрасположенность. Один из вероятных факторов — нарушение обмена витамина А. Предположительно, присутствует связь с болезнями аутоиммунного характера (нарушением работы иммунной системы).
Развитие недуга в некоторых случаях ассоциируется с инфекционными патологиями и злокачественными опухолями.
Симптомы
Для данного заболевания характерны такие симптомы, как:
- наличие покраснений с образованием желто-оранжевых чешуек на коже головы;
- появление красных высыпаний, постепенно распространяющихся по телу;
- наличие зуда и жжения после прикосновения к пораженным участкам;
- изменение цвета ладоней, подошв ног на желто-коричневый оттенок.
Течение болезни разделяется на несколько этапов:
- На начальном этапе появляются фолликулярные высыпания. Пораженные участки покрываются ороговевшей кожей. В зависимости от типа заболевания, в центре папул (отдельных элементов сыпи) могут образовываться роговые пробки с шипом.
- Вскоре высыпания начинают распространяться по телу, папулы сливаются, образовывая бляшки желто-оранжевого цвета.
- На последнем этапе появляется утолщение наружного слоя кожи, на котором образуется большое количество складок.
Внимание! Воспалительный процесс негативно сказывается на состоянии волос, ногтей и слизистых оболочек. Ногтевые пластины могут утолщаться, быть болезненными. Возможно разрежение (выпадение) волос. Если поражение достигло ротовой полости, не исключено образование на небе конусообразных узелков.
Из-за сходства перечисленных симптомов с проявлениями других болезней, правильнее всего будет обратиться к врачу дерматологу. Он сможет точно установить причину их возникновения.
Типы
Учитывая возраст, развитие и последующий прогноз, заболевание делится на 6 типов.
Классический взрослый
Развитие, как правило, начинается с появления высыпаний на верхней половине тела, лице, а также на волосяной части головы. За 2–3 недели или такое же количество месяцев высыпания распространяются на нижнюю половину тела.
Образуется фолликулярная сыпь, образуются бляшки желто-оранжевого цвета. В пределах пораженных областей присутствуют островки визуально незатронутой кожи.
При неблагоприятных обстоятельствах возникает эритродермия. Через несколько недель на ладонях и подошвах ног развивается избыточное ороговение с поражением ногтей. При данном типе, даже если отмечается нарушение трудоспособности, выздоровление наступает у 8 больных из 10 в течение 3 лет. Частота возникновения составляет 55%.
Атипичный взрослый
Продолжительность развития недуга в данном случае может достигать 20 лет (или больше). Визуальные изменения не обнаруживаются. Присутствует обильное отшелушивание с отделением светло-серых частичек. Поражение подошв и ладоней выражается пластинчатым шелушением. Иногда появляется разрежение волос. Частота возникновения составляет 5%.
Классический ювенильный
Симптоматика и развитие схожи с классическим взрослым типом, но имеются некоторые особенности и отличия. Данный тип отмечается у детей от 5 до 10 лет. Распространение сыпи начитается с нижней половины тела. Течение болезни благоприятное. Высыпания проходят самостоятельно в течение 1 года.
Частота возникновения составляет 10%.
Ограниченный ювенильный
Наблюдается у детей от 3 до 10 лет. Зоны поражения фолликулярного гиперкератоза и эритемных бляшек четко ограничены на протяжении всего заболевания. Высыпания возникают в основном на локтях и коленях. Обычно присутствует поражение подошв ног и ладоней. Выздоровление наступает у 30–32% заболевших в течение 3 лет. Частота возникновения составляет 25%.
Атипичный ювенильный
Отмечается у детей до 4 лет. Течение заболевания — хроническое. Присутствует фолликулярный гиперкератоз, а также отшелушивание с отделением светло-серых частичек. Основная часть семейных случаев приходится именно на этот тип. Частота возникновения составляет 5%.
ВИЧ — ассоциированный
Красный волосяной отрубевидный лишай может являться маркером ВИЧ-инфекции. В отличие от классического взрослого, данный тип имеет более неблагоприятный прогноз.
В начале заболевания появляется шелушение вместе с фолликулярными папулами, равномерно распределенными на разгибательных поверхностях конечностей. Появляются конусы Бенье (черные точечные образования), редко встречающиеся при классическом взрослом типе.
Часто развивается эритродермия. Может присутствовать поражение ладоней, подошв и ногтей. Частота возникновения варьируется.
Дифференциальная диагностика
Важными критериями для корректной постановки диагноза являются:
- Наличие хорошего самочувствия, отсутствие общей слабости организма. Такое состояние не характерно при псориазе и токсикодермии.
- Характерный красный или желто-оранжевый цвет пораженных участков.
- Наличие островков здоровой кожи, имеющих четкие границы.
- Отсутствие положительной динамики при проведении обычной терапии.
- Наличие папул, пронизанных в центре волосом.
Способы лечения
Из-за невозможности установить причину появления недуга, лечение направлено на устранение симптомов. Для проведения системной терапии назначается курс витамина А в повышенных дозировках:
- изотретион в расчете 1мг/кг массы тела в день, длительностью от 12 до 26 недель, или метотрексат от 5 до 30 мг в неделю.
В случае непереносимости этих препаратов, применяется один из альтернативных способов лечения:
- ацитретин в дозировке от 25 до 50 мг в день;
- ацитретин по 25мг в сутки, фототерапия UVA-1;
- ацитретин по 50мг в сутки, PUVA-терапия;
- циклоспорин в дозировке 5 мг/кг массы тела в день, понижая дозировку до 2–3 мг;
- азитиоприн от 150 до 200 мг в сутки.
Для уменьшения побочных эффектов, дополнительно проводится местная терапия. На пораженные участки тела наносятся: мази с салициловой или фруктовой кислотой, глюкокортикостероидные мази, различные косметические кремы.
Из-за длительного процесса выздоровления, подход к выбору лекарственных препаратов должен быть максимально серьезным.
Эффективность проводимой терапии часто не приносит результатов, однако есть данные о развитии спонтанного выздоровления.
Если эффект после терапии не наблюдается, назначаются биологические препараты, такие как:
- инфликсимаб;
- этанерцепт;
- адалимумаб.
При проведении биологической терапии, каждые 3 месяца производится:
- оценка состояния у лечащего врача;
- осмотр у невролога;
- консультация у кардиолога;
- анализ крови;
- анализ мочи.
Важно! Если болезнь является симптомом ВИЧ-инфекции, назначается антиретровирусная терапия у врача-инфекциониста.
Лечение у детей
Родителям стоит обратить внимание на симптомы, возникающие при классическом ювенильном, ограниченном ювенильном, атипичном ювенильном, ВИЧ-ассоциированном типах. В случае наличия их у ребенка, следует отвести его к врачу дерматологу.
Для лечения детей назначается прием ацитретина в дозировке 0,5 мг/кг массы, а также ультрафиолетовая терапия.
Профилактика
Ввиду отсутствия ясного понимания механизмов возникновения, профилактика отсутствует.
Болезнь Девержи — серьезный недуг, требующий квалифицированной помощи специалиста. Отсутствие лечение обычно не вызывает каких-то серьезных проблем, кроме дискомфорта. Тем не менее известны случаи перерождения высыпаний в раковые преобразования. Поэтому не стоит самостоятельно ставить себе диагноз и заниматься самолечением.
Только врач сможет корректно определить причину появления симптомов и назначить правильное лечение. Наблюдаться у дерматолога после выздоровления необходимо еще как минимум год.
Полезные видео
Розовый лишай Жибера.
Грибковые инфекции — школа доктора Комаровского.
Болезнь Девержи лечение, симптомы, причины
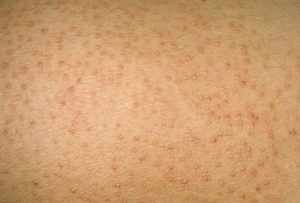
Болезнь Девержи или красный волосяной отрубевидный лишай – это хронический кератоз, который характеризуется явлениями фолликулярного гиперкератоза.
Течение дерматоза отличается чередованием периодов обострений и ремиссий, в некоторых случаях наблюдается сглаженная клиническая картина, в других – заболевание приобретает эритематозный характер, но не пораженные участки кожи остаются всегда, и они сильно контрастируют на фоне фолликулярных бляшек.
Где определяются изменения?
При болезни Девержи нет какой-то определенной локализации патологического процесса на коже.
Наиболее часто изменения обнаруживаются в области локтей и коленных суставов (чаще на наружной поверхности).
Хотя обнаруживаться высыпания могут и на коже головы (волосистой части), на лице, спине, животе или любых других участках тела. Но даже при самом тяжелом течении остаются непораженные участки кожи.
Довольно часто наблюдаются изменения на коже ладоней и подошв (в отличие от болезни Кирле – кератозе, при котором всегда отсутствуют изменения с такой локализацией). В этом плане болезнь Девержи сходна по своим проявлениям с синдромом Рейтера, при котором также может наблюдаться ладонный гиперкератоз.
Ногти поражаются часто, наблюдается утолщение ногтевых пластинок, появление продольных и поперечных борозд, этим заболевание похоже на псориаз ногтей, при котором также наблюдается ониходистрофия, но ногти поражены точечно, в связи с чем похожи на наперсток.
Слизистые оболочки при красном волосяном отрубевидном лишае не поражаются у большинства больных, но в редких случаях могут наблюдаться конусовидные утолщения на слизистой неба или участки гиперкератоза на слизистой щек, которые легко могут быть спутаны с лейкоплакией.
Болезнь у детей
Если признаки болезни Девержи наблюдаются уже при рождении или в раннем детском возрасте, то считают, что они имеет врожденный характер. У большинства детей с проявлениями данной патологии наступает выздоровление в юношеском возрасте, что связывают с гормональными перестройками в пубертантном периоде.
Приобретенная болезнь Девержи
У взрослых заболевание наиболее часто появляется в пожилом возрасте, в таком случае считают, что оно имеет приобретенный характер. Острое течение характеризуется появлением высыпаний, повышением температуры тела, общей слабостью, однако явления регрессируют так же быстро, как и появляются.
Хроническое течение дерматоза наблюдается значительно чаще, практически всегда изменения развиваются медленно, постепенно прогрессируют, но очень тяжело поддаются лечению. Периоды ремиссии и обострений сменяют друг друга, в некоторых случаях ремиссия или полное выздоровление наступает внезапно даже без лечения.
Причины красного волосяного отрубевидного лишая
Причины развития заболевания не установлены, наследственную форму связывают с генетической предрасположенностью. Считается, что болезнь может передаваться от родителей по аутосомно-доминантному типу наследования. Но такой характер приписывают только болезни Девержи у детей.
У взрослых заболевание является экзогенно-индуцированным, т.е. вызвано внешними факторами, его развитие связывают с:
- недостатком или нарушением усвоения витамина А;
- эндокринной патологией (изменения со стороны щитовидной железы и нарушения углеводного обмена могут вызывать развитие этого дерматоза);
- не исключается роль патологии печени в развитии отрубевидного красного волосяного лишая;
- заболевание может развиваться после перенесенных инфекций, однако роль какого-то конкретного агента в развитии патологии не установлена.
Данное заболевание, которое на латыни носит название lichen acuminatum (не путать с опоясывающий лишай), является довольно редким, а связи его с какими-либо экзогенными причинами не установлено, поэтому принято считать, что существуют лишь факторы риска развития болезни, а сама она является полиэтиологической.
Симптомы папулезного кератоза Девержи
Основным признаком хронического кератоза Девержи является фолликулярный папулезный кератоз, т.е. образование папул вокруг волосяных фолликулов с участками гиперкератоза на их поверхности, папулы склонны к разрастанию и слиянию с образованием очагов, покрытых роговыми чешуйками.
На коже при болезни Девержи появляются папулы небольших размеров, до двух сантиметров в диаметре, которые возвышаются надо поверхностью, имеют буроватую или красноватую окраску.
На их поверхности появляются роговые чешуйки, которые легко отделяются, на их месте остается углубление, но выделения жидкости не наблюдается (в отличие от мокнущей поверхности при другом гиперкератозе – болезни Кирле).
Отличительными особенностями красного волосяного отрубевидного лишая являются:
- отсутствие тотального поражения кожи;
- медленное прогрессирование (при хронической форме, которая наблюдается чаще всего);
- наличие мелких папул, которые постепенно сливаются;
- высыпания имеют желтовато-красный цвет и контрастируют на фоне здоровой кожи;
- зуд и другие субъективные признаки, как правило, отсутствуют;
- общее состояние не страдает;
- слизистые поражаются редко, но могут быть изменения на внутренней поверхности щек в виде участков ороговения и папул на твердом небе;
- часто поражаются ладонная поверхность кисти и подошвенная поверхность стоп, где образуются участки гиперкератоза;
- часто поражаются ногти (происходит их утолщение, появление исчерченности).
Красный отрубевидный волосяной лишай (Болезнь Девержи)
Подходы к диагностике
Поставить диагноз при внешнем осмотре довольно сложно, заболевание приходится дифференцировать с:
- псориазом (характерен гиперкератоз и расположение на разгибательной поверхности суставов);
- вторичной эритродермией (наличие папул и покраснения кожи);
- болезнью Кирле (наличие участков гиперкератоза);
- различными формами экземы.
Для постановки точного диагноза необходимо проведение гистологического исследования кожи, диагностическими критериями являются парафолликулярный гиперкератоз и незначительная воспалительная инфильтрация сосочкового слоя дермы.
Чем лечат болезнь Девержи?
Терапия основывается на использовании больших доз витамина А, назначают по 100-200 тысяч единиц в сутки, минимальный курс составляет два месяца, после чего рекомендуют сделать такой же перерыв, при необходимости затем курс повторяют.
Поливитаминные комплексы или отдельные витамины группы В и витамин Е назначаются в дополнение, их применение, как правило, дает хорошие результаты.
Хорошо зарекомендовали себя в борьбе с этой патологией и ретиноиды (роаккунт), однако решение об их применении принимается врачом после постановки точного диагноза.
Лекарственную терапию рекомендуют дополнять сеансами ПУВА (обычно курс состоит из 10 сеансов), проводят такое лечение при тяжелом течении патологии и в случае отсутствия противопоказаний, применяют и такие физиотерапевтические методы лечения, как фонофорез с глюкокортикостероидами.Из местного лечения предпочтение отдает мазям с витамином А, широко используются мази на основе ацетилсалициловой кислоты с целью устранения воспалительных явлений в коже. При выраженном воспалительном процессе применяют мази с глюкокортикостероидами, в крайних случаях назначают системные глюкокортикоиды.
Лечение народными средствами
Эффективность народного лечения при болезни Девержи остается под большим вопросом, однако некоторые подходы могут хорошо дополнять основное лечение. В частности, употребление моркови или морковного сока, примочки с морковным или свекольным соком.
Рекомендуют использовать масло шиповника (содержание большого количества витамина С может положительно сказаться на течении болезни), ромашка и кора дуба используются для приготовления настоев, их используют в виде ванночек, что позволяет уменьшить выраженность воспалительного процесса в дерме.
Существуют данные, что положительное действие оказывает деготь или перетертый щавель (при наружном применении), однако использование любого народного метода должно быть лишь дополнением к основной терапии.
Прогноз и профилактические мероприятия
Профилактика lichen acuminatum не разработана, поскольку неизвестны причины развития болезни, но профилактика инфекционных заболеваний, своевременные обследования и лечение патологии печени, желудочно-кишечного тракта и эндокринных заболеваний могут предупредить появление признаков фолликулярного папулезного кератоза.
Прогноз благоприятный, заболевание легко поддается лечению, а в некоторых случаях регрессирует спонтанно даже без проведения специфической терапии.
Берут ли в армию с лишаем и какую категорию годности присвоят
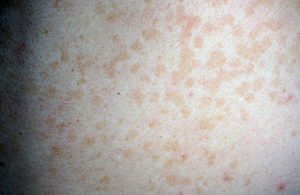
Берут ли в армию с лишаем, зависит от разновидности заболевания, сложности течения, провоцирующих факторов. Под термином «лишай» понимают совокупность кожных заболеваний с подобной симптоматикой.
Возбудители инфекции разные, поэтому процесс развития, способ лечения отличается. Некоторые виды лишаев заразные, призывнику сразу дают отсрочку от армии на полгода, присваивают категорию «Г».
В иных случаях юношу оправляют в запас либо полностью освобождают от несения службы.
Разновидности лишая
Специалисты выделяют 7 разновидностей заболевания. Отличаются развитием, симптоматикой, продолжительностью течения.
Стригущий лишай (ТРИХОФИТИЯ ИЛИ МИКРОСПОРИЯ)
Возбудитель инфекции – зооантропофильные грибы Epidermophyton, Microsporum, Trichophyton. Заразное заболевание передается от больных животных, человека, вещи.
Высыпания появляются на волосистой части головы, шее, плечах, лице. Выглядят как шелушащееся розовое пятно с четким очертанием — кольцом. Волосы на голове обломаны на уровне 5 мм.
Стригущий лишай чаще поражает детей до 7 лет, от них заражаются взрослые со слабым иммунитетом.
Отрубевидный или разноцветный лишай
Возбудителем инфекции является грибок Malassezia furfur. Относится к условно-патогенным микроорганизмам, присутствует постоянно на теле, не причиняя вреда, активизируется под влиянием некоторых факторов на фоне ослабленного иммунитета, гормонального сбоя, эндокринных нарушений.
Внешне лишай выглядит как желтовато-розовое, красно-коричневое шелушащееся пятно разного размера. Слегка выступает над кожей, периодически чешется, но не доставляет существенного дискомфорта. Поражает спину, шею, плечи, грудь, подмышки. В народе отрубевидный лишай называют солнечным, поскольку хорошо выделяется после ультрафиолетового облучения.
Данный вид заболевания не причиняет особого дискомфорта больному, кроме эстетического неудобства, не заразен для окружающих. Лечится быстро противогрибковыми средствами, но носит рецидивирующий характер. При ослаблении иммунитета, после стрессовой ситуации может активизироваться рост микроорганизмов.
Опоясывающий лишай, герпес
Возбудителем инфекции является вирус Herpes zoster. Он же провоцирует ветряную оспу. Вовлекает в патологический процесс нервные клетки эпидермиса. Характеризуется пузырчатыми высыпаниями на коже, ухудшением общего самочувствия – повышенная температура тела, слабость, головная боль, ломота в мышцах, интоксикация.
Сейчас читают: Берут ли в армию с гипертонией в 2020 году?
Лишай проявляется на конечностях, лице, половых органах, между ребрами. Пузырьки с жидкостью в течение недели покрываются корочкой, за месяц отпадают.
Иммунитет способен самостоятельно справиться с заболеванием, симптомы проходят за 2 недели, кожный покров восстанавливается в течение 30 суток. Но возможны рецидивы под воздействием неблагоприятных факторов – стресс, вредные привычки, неправильный образ жизни.
Вирус герпеса локализуется в крови, окончательно не вылечивается.
Опоясывающий лишай заразен для окружающих. Передается при контакте с больным человеком, его вещами. На стадии ремиссии заболевания человек не представляет опасности.
Розовый лишай (Жибера), питириаз
Этимология до конца не выяснена, предположительно, провоцирует заболевание вирус. Поражает чаще взрослых.
Развивается на фоне простудных заболеваний, патологий ЖКТ, стрессов, нервного истощения, постоянного физического переутомления. Характеризуется появлением шелушащегося желтого пятна, которое со временем увеличивается.
При отсутствии должных мер лишаев становится больше. Высыпания чаще всего поражают конечности, область паха.
Спустя 2-3 месяца пятна исчезают самостоятельно. Однако при чрезмерной потливости могут появиться вновь. Розовый лишай не считают заразным заболеванием, подхватить инфекцию может только человек с ослабленным либо патологически слабым иммунитетом.
Красный (плоский) лишай
Возбудителем инфекции является вирус, но развитие обусловлено сбоями в иммунной, гормональной системе. Проявляется в виде многочисленных красных узелков. Поражает все тело. Бывает кольцевидной, бородавчатой формы, а также в виде язвочек, эрозий.
Для окружающих не заразен. Эффективного лечения, как такового, нет. Все усилия направляют на укрепление иммунитета, устранение неблагоприятных факторов. По некоторым сведениям, плоский лишай активизируется при склонности к аллергии, сопутствующих инфекций.
Мокнущий лишай (экзема)
Дерматологическое хроническое заболевание, сопровождающееся высыпаниями на коже с зудом. Болезнь рецидивирующая, обострение происходит под влиянием неблагоприятных факторов. Заболевание не заразно, не представляет опасности для окружающих. Трудно поддается лечению. Истинные причины неизвестны, предположительно, иммунологический сбой.
В зависимости от провокационных факторов лишай бывает 2 видов. Эндогенная экзема, возникающая под воздействием внутренних патологий. Сюда относят хронические болезни ЖКТ, сахарный диабет, частые стрессы, генетика, др. Экзогенная экзема появляется после воздействия внешних факторов – аллергены разного рода, перегрев, переохлаждение, обморожение, раны, ссадины.
Сейчас читают: Берут ли в армию с диагнозом туберкулез
Мокнущий лишай чаще имеет аллергическое происхождение. Начинается заболевание с высыпаний красного цвета на коже. Сопровождаются воспалением, сильным зудом.
При расчесах инфекция распространяется на соседние участки, появляются мокнущие экземы. Высыпания чаще всего локализуются на ногах. Лечение комплексное, продолжительное.
Используют антибиотики, противоаллергические препараты.
Чешуйчатый лишай (псориаз)
Заболевание не заразно для окружающих. Истинная причина развития неизвестна, существенную роль играет наследственный фактор. Характеризуется шелушащими высыпаниями на локтях, коленях, волосистой части головы. Носит рецидивирующий характер. Сложно поддается лечению. Имеет несколько форм, видов. Самое тяжелое последствие – поражение суставов.
Берут ли в армию с лишаем в 2020 году
Из всех известных разновидностей лишая заразными являются только 3 – опоясывающий, стригущий, розовый. Контакт с больными, инфицированными другими видами лишая не представляют опасности для окружающих, но причиняют существенный дискомфорт болеющим.
При обнаружении высыпаний на коже призывнику дают отсрочку на полгода для лечения. При правильном подходе состояние нормализуется, пятна исчезают к следующему призыву. Очередная комиссия снова оценивает состояние здоровья призывника, определяется с категорией.
При отсутствии высыпаний на коже, других заболеваний, юношу забирают служить.
Поскольку 4 вида лишая носят рецидивирующий характер, не вылечиваются полностью, вопрос призыва рассматривается относительно частоты рецидивов. При необходимости длительного лечения предоставляют отсрочку на 6-12 месяцев, присваивают временно категорию «Г». По окончанию срока комиссия пересматривает решение.
Категории годности при лишае
Возможность получить отсрочку имеется у призывников с красным лишаем, чешуйчатым, мокнущим. Решение о категории годности комиссия принимает на основании Расписания болезней.
- Б. Категория присваивается при мокнущем лишае, если наблюдается стойкая ремиссия в течение 1 года и более. Призывника забирают служить с некоторыми ограничениями. В случае обострения болезни оказывают немедленную медицинскую помощь.
- В. Призывнику с красным плоским, чешуйчатым, мокнущим лишаем отказывают в прохождении службы, отправляют в запас. Призвать вправе могут при возникновении чрезвычайной военной ситуации, в мирное время призывника в военкомат больше не вызывают. Чтобы получить данную категорию, необходимо подтвердить наличие частых рецидивов. Поражение кожного покрова охватывает большие участки.
- Д. С такой категорией призывника признают полностью негодным, выдают военный билет, в военкомат больше не вызывают. Диагноз – чешуйчатый, мокрый лишай, трудно поддающийся лечению, охватывающий обширные участки кожного покрова.
К походу в военкомат нужно готовиться заблаговременно. При каждом поражении эпидермис следует обращаться за помощью к специалисту, проходить обследование, фиксировать все в медицинской карточке. На комиссию в военкомат юристы рекомендуют брать копии, чтобы документы случайно не потерялись. Призывника с лишаем отправляют на дополнительное обследование к дерматологу.
Особенности призыва
Комиссия военкомата не обязана устанавливать диагноз, но отталкивается от заключений узкопрофильных специалистов. Если имеются проблемы со здоровьем, необходимо обращаться к специалистам, фиксировать все в медицинской карточке.
Чем больше жалоб, тем больше оснований у военной комиссии дать отсрочку, отправить на дополнительное обследование либо освободить от прохождения службы. Также следует помнить о том, что наряду с частотой рецидивов важна продолжительность.
Если квалифицированное лечение не приносит желаемого результата, призывника признают негодным.
