Остатки плодного яйца
Содержание
Выход плодного яйца при медаборте
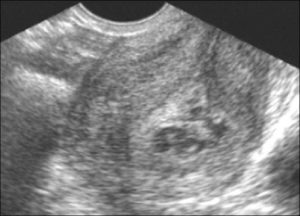
По определение, абортом является любое прерывание течения беременности при помощи медикаментозного или хирургического воздействия. Прерывание беременности при помощи медикаментов возможно только в раннем периоде вынашивания, когда плодное яйцо только начинает оформляться и искать себе место прикрепления и развития.
Прерывание беременности с помощью медикаментов – самый легкий путь, поскольку в этом случае не происходит вмешательства в женский организм хирургическим путем. Всю работу делают препараты – разрушают и отторгают плодное яйцо. Тем не менее, такая процедура – серьезный сбой в работе целого организма, поэтому перед ее проведением необходима обязательная консультация гинеколога.
Цена медикаментозного прерывания беременности будет напрямую зависеть от места, где это прерывание проводится.
В частном центре комплексная услуга рассчитывается в зависимости от спектра анализов и обследований, которые необходимо пройти перед началом процесса прерывания.
Что такое неполный аборт?
Абортом называется спонтанное или искусственное прерывание беременности на сроке менее 22 недель. При неполном аборте плодное яйцо погибает, отслаивается от стенки матки, но полностью или частично остается в ее полости. Выделяют три вида неполного аборта:
- Неполное медикаментозное прерывание беременности. Осложнение, возникающее на фоне приема гормональных таблеток с целью провоцирования выкидыша. Такая патология встречается в 2-5% случаев.
- Неполный аборт при вакуум-аспирации. Процедура выполняется до 6 недели беременности с использованием вакуумного аппарата, «высасывающего» эмбрион с околоплодными оболочками из матки. Частички зародыша остаются в органе крайне редко, врачи считают данный метод абортирования наиболее безопасным.
- Неполный аборт при выскабливании. Если беременность нужно прервать на сроке больше 6 недель, требуется хирургическое вмешательство. Процедура выполняется под наркозом, врач удаляет верхний слой эндометрия вместе с плодными оболочками. Осложнения после данного метода встречаются крайне часто.
Остатки плодного яйца могут сохраниться в матке и при самопроизвольном прерывании беременности, которое случается по разным причинам и заканчивается выходом эмбриона или родами нежизнеспособного плода.
При отслойке плаценты начинается сильное кровотечение, с помощью которого организм пытается избавиться от погибшего плода.
Матка в некоторых случаях самоочищается, но чаще всего женщине требуется выскабливание.После самопроизвольного или искусственного аборта у женщины сразу исчезают все признаки беременности. Если была проведена хирургическая операция и эмбриональные ткани удалили не полностью, симптомы незавершенного аборта проявятся уже через несколько часов. При медикаментозном неполном аборте женщина почувствует недомогание спустя 1-2 недели. Признаки патологии:
- спазмы или тянущие боли внизу живота, иррадиирующие в поясницу;
- боль при прощупывании живота;
- кровотечение из влагалища; в крови возможно присутствие фрагментов плода;
- интоксикация;
- повышение температуры.
Части зародыша и плодных оболочек постепенно разлагаются, приводя к нарушению микрофлоры внутренних половых органов. При отсутствии лечения присоединяется инфекция, о которой свидетельствует появление ярко выраженных симптомов:
- боль в промежности;
- зуд гениталий;
- серозные выделения с гнилостным запахом;
- увеличение температуры до 38°С и выше;
- слабость в суставах;
- головокружения и обмороки.
При появлении первых симптомов, вызывающих опасение, женщина должна обратиться в больницу. Основными методами диагностики состояния являются гинекологический осмотр и УЗИ.
Плюсы медикаментозного прерывания
Сроки медикаментозного прерывания беременности ограничены – до 6 недель. Однако такой вид имеет ряд преимуществ, выгодно отличающих его от других видов вмешательства.
Плюсы:
- Использование на ранних сроках;
- Имеет незначительные последствия на женский организм;
- Осложнения возникают лишь в 5% случаев;
- Нет необходимости в стационарном пребывании;
- Минимум обследований перед процедурой.
Если соблюдать необходимые требования по состоянию здоровья, обследованиям и выполнениям рекомендаций гинеколога, риск осложнений сводится к нулю.
По каким причинам он происходит?
Обычно полному отторжению остатков эмбриона и плодных оболочек мешают особенности строения матки, неполное раскрытие ее шейки или наличие связи плода со стенками органа. Основными причинами неполного аборта являются:
- ошибка врача при выполнении процедуры;
- отсутствие контроля УЗИ до или после хирургического вмешательства;
- гормональные нарушения, ухудшающие сокращение матки и изгнание эмбриона;
- наследственный фактор;
- воспаление;
- аборты или диагностическое выскабливание в анамнезе;
- гипоплазия матки;
- хронический эндометрит;
- выполнение процедуры на поздних сроках;
- злоупотребление пациенткой спиртными напитками и прием наркотиков.
В группу риска по возможности возникновения такого осложнения, как неполный аборт, входят женщины с поликистозом яичников, сахарным диабетом, болезнями надпочечников и ожирением. Если в матке сохранились частицы эмбриона, может произойти заражение, что потребует дополнительной хирургической чистки органа. Осложнения при отсутствии лечения могут привести к бесплодию, сепсису и даже смерти.
До какого срока можно делать
Вопрос о том, до какого срока медикаментозное прерывание беременности считается возможным, определен Российским законодательством. Стандартный срок для совершения аборта – до 12 недели включительно. Однако прерывание беременности с помощью медикаментозного препарата возможно только в самом его начале – до 8 недели.
Если беременность нежелательная или по каким-либо показателям ее необходимо прервать, то в зависимости от срока проводят различные виды аборта:
- Аборт при помощи воздействия медикаментозного препарата. Проводится на самом раннем сроке, до 8 недель течения периода вынашивания. Однако, чем больше проходит времени с момента зачатия, тем больше вероятность неуспешного исхода прерывания.
- Прерывание при помощи вакуум-аспирации. Такой способ является самым приемлемым в условиях современной медицины, так как практически не влияет на состояние здоровья и полностью удаляет фрагменты плодного яйца из матки.
- Аборт при помощи хирургического вмешательства. Самый небезопасный способ избавиться от нежелательной беременности. По медицинским показаниям возможно проведение такого вмешательства вплоть до конца двадцатой недели. Такое вмешательство оказывает пагубное воздействие на психическое и физическое здоровье женщины, поэтому к такому способу прибегают только по острой необходимости.
Существует способ вычислить оптимальное время для прерывания беременности при помощи медикаментозного средства. Для этого следует определить период с 42 по 49 день после начала менструации. Этот период в пересчете на сроки беременности окажется 4 – 5 неделей. Это идеальный период для прерывания беременности, по двум причинам:
- Можно определить, что беременность не течет по внематочному типу;
- Плодное яйцо еще не закрепилось на маточной стенке и его можно легко вывести наружу.
Возможности абортизации при помощи медицинского препарата не безграничны, поэтому после восьмой неделе беременности лучше прибегнуть к другим способам прерывания.
Медикаментозный способ прерывания беременности предполагает периодическое наблюдение у гинеколога, заботу о своем здоровье и выполнение всех предписаний.
Повторное посещение гинеколога необходимо на третий и пятнадцатый день после проведения медикаментозного аборта. Цель этих посещений – установить нормальное течение восстановительного процесса и проведение УЗИ органов малого таза для динамического наблюдения.
Методы лечения
Если после медикаментозного, вакуумного или другого вида аборта в матке были обнаружены эмбриональные ткани, потребуется хирургическая чистка ее полости.
Во время проведения процедуры пациентке внутривенно вводят антибиотики и растворы для устранения интоксикации.
Использовать медикаменты для искусственного провоцирования схваток малоэффективно – частицы плода могут выйти не полностью, к тому же это вызывает сильные боли.
Остатки сохранившегося плодного яйца удаляют при помощи выскабливания, как при классическом аборте. Для остановки кровотечения пациентке делают инфузии Окситоцина в комбинации с раствором Рингера или натрия хлорида. При значительной потере крови назначаются гемостатики. Для дальнейшего лечения используются:
- жаропонижающие медикаменты (Ибупрофен);
- обезболивающие средства (Но-шпа);
- антибиотики (Цефтриаксон, который колют внутримышечно 7 – 10 дней);
- противогрибковые лекарства;
- препараты железа;
- анти-Rh0(D)-иммуноглобулин (при отрицательном резус-факторе у женщины);
- пробиотики.
При нормальном состоянии пациентки гинеколог проводит контрольный осмотр через 2 недели. На это время женщина должна отказаться от интимных контактов, использования тампонов и свечей. Для нормализации гормонального фона и работы репродуктивной системы специалист назначит оральные контрацептивы, которые нужно пить в течение 4-6 месяцев.
Какие противопоказания
Все противопоказания, при которых аборт становится невозможным, условно делятся на две группы – общие и частные.
Общие противопоказания:
- Острый инфекционный процесс или обострение хронического;
- Течение или обострение воспаления любой локализации, особенно органов мочеполовой системы;
- Если диагностирована внематочная беременность.
Чтобы аборт закончился успешно, все эти состояния необходимо устранить. Что касается внематочной беременности – в этом случае показано только хирургическое лечение.
Частные противопоказания относятся только к виду медикаментозного прерывания:
- Аллергическая реакция на вещества, входящие в состав выбранного препарата для прерывания беременности. Устранить это противопоказание можно, если предложить другой препарат с более безопасным составом.
- Почечная или печеночная недостаточность, в остром или хроническом течении.
- Патологии сердечно-сосудистой системы.
- Пониженный уровень гемоглобина в крови. При медикаментозном аборте теряется большое количество крови, что на фоне уже существующей анемии может привести к серьезным осложнениям.
- Период лактации – все препараты проникают в грудное молоко.
- На фоне неправильного приема таблеток для оральной контрацепции.
- Обострение заболеваний пищеварительной системы.
- Рубцовые изменения на стенках матки.
Если подобные нарушения имеют место, необходимо подумать о других вариантах.
Возможные осложнения
Любое вмешательство в естественное течение нормального процесса в организме не остается без последствий. Необходимо знать, что даже при малотравматичном медикаментозном прерывании беременности возможно возникновение осложнений:
- Продолжение периода гестации. Существует риск высокой сопротивляемости организма женщины на препарат, в этом случае беременность продолжается.
- Острые схваткообразные боли в нижних отделах живота.
- Острое кровотечение из матки.
- Рвота. Такой симптом может свести к нулю воздействие препарата из-за его раннего удаления из организма.
- Сбой в работе гормональной системы.
- Обострение хронических процессов или возникновение острых в органах и системах организма.
- Нарушение в работе органов половой сферы, неправильная работа в результате стресса на фоне прерывания беременности.
- Длительное восстановление менструального цикла.
При возникновении подобных осложнений необходимо проконсультироваться с гинекологом и пройти дополнительные обследования.
Остатки плодного яйца после медикаментозного прерывания беременности: симптомы неполного аборта
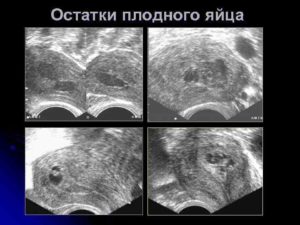
Аборт является единственным средством прерывания нежелательной беременности или спасения жизни пациентки, если удалить плод нужно по медицинским показаниям.
Иногда после процедуры женщина чувствует недомогание, слабость и боли – все эти состояния могут быть признаками незавершенного аборта, при котором в матке остаются частицы плодного яйца.
Насколько опасен неполный аборт и какие методы лечения применяются?
Симптомы неполного аборта
После самопроизвольного или искусственного аборта у женщины сразу исчезают все признаки беременности. Если была проведена хирургическая операция и эмбриональные ткани удалили не полностью, симптомы незавершенного аборта проявятся уже через несколько часов. При медикаментозном неполном аборте женщина почувствует недомогание спустя 1-2 недели. Признаки патологии:
- спазмы или тянущие боли внизу живота, иррадиирующие в поясницу;
- боль при прощупывании живота;
- кровотечение из влагалища; в крови возможно присутствие фрагментов плода;
- интоксикация;
- повышение температуры.
Части зародыша и плодных оболочек постепенно разлагаются, приводя к нарушению микрофлоры внутренних половых органов. При отсутствии лечения присоединяется инфекция, о которой свидетельствует появление ярко выраженных симптомов:
- боль в промежности;
- зуд гениталий;
- серозные выделения с гнилостным запахом;
- увеличение температуры до 38°С и выше;
- слабость в суставах;
- головокружения и обмороки.
При появлении первых симптомов, вызывающих опасение, женщина должна обратиться в больницу. Основными методами диагностики состояния являются гинекологический осмотр и УЗИ.
Остатки плодного яйца
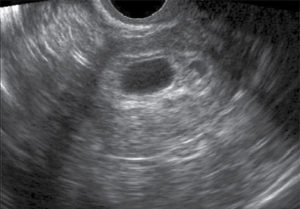
Неполный аборт чаще диагностируется после приема препаратов для искусственного прерывания беременности (мифепристона, мифегина и пр.). Патологическое состояние развивается вследствие неполного отторжения плодного яйца. Данное осложнение встречается у женщин, решившихся на процедуру на поздних сроках беременности (7-8 неделя).
О наличии остатков зародышевой ткани могут свидетельствовать болезненные ощущения в нижней части живота. Они носят схваткообразный, острый характер, возникают внезапно, прием обезболивающих препаратов дает лишь временный эффект. Резкие боли могут сменяться тупыми, тянущими, иррадиировать в поясницу, крестец, промежность.
Они усиливаются при половом акте, гинекологическом обследовании. К характерным признакам неполного аборта относятся кровотечения из цервикального канала. Выделения могут быть как мажущими, едва заметными, так и обильными, длительными. Продолжительные кровотечения иногда приводят к головокружениям, учащению пульса, повышенной потливости.
Игнорирование данного симптома может обернуться серьезными последствиями.
Остатки зародышевой, плацентарной ткани нередко провоцируют нарушение микробной флоры и размножение патогенных бактерий. В случае развития воспаления болевой синдром становится более выраженным. К нему присоединяются симптомы острого воспалительного процесса:
- серозные выделения из половых путей,
- дискомфорт в области промежности,
- жжение, зуд гениталий.
У пациентки нередко повышается температура, возникает быстрая утомляемость, слабость в суставах, нервозность, раздражительность.
При обращении к гинекологу помимо признаков неполного аборта врач должен основываться на инструментальных и лабораторных методах диагностики.
Для уточнения патологии проводится ультразвуковое исследование, на снимке визуализируются отдельные компоненты зародыша или кровяные сгустки. На развитие воспалительного процесса указывает повышенное содержание лейкоцитов при сдачи анализа мазка или крови.При подтверждении диагноза необходимо удалить остатки плода и разработать антибактериальную терапию. Для решения первой задачи выполняется оперативное выскабливание полости матки под общей анестезией.
остатки после аборта
Воспалительный процесс устраняется посредством антибиотиков. Помимо этого возможно проведение гормональной терапии, некоторым пациенткам требуется остановка кровотечения после аборта медикаментозными препаратами.
Женщины, обнаружившие признаки неполного аборта, должны немедленно обращаться к специалисту для выявления патологии.
Несвоевременное лечение может в дальнейшем отразиться на репродуктивной функции, вызвать бесплодие, послужить причиной нарушений менструального цикла, серьезных гормональных сбоев и развития гинекологических заболеваний (эндометриоз, эндометрит, миома матки и т.д.).
Удаление остатков плодного яйца
Бывает так, что во время аборта или в результате выкидыша плодное яйцо не полностью выходит из полости матки. Это становится причиной развития острого воспалительного процесса – у женщины повышается температура, появляются схваткообразные боли внизу живота, гнойно-кровянистые выделения или даже открывается кровотечение.
Если своевременно не устранить причину воспаления – остаток плодного яйца в матке, это приведет к еще более серьезным нарушениям, которые могут поставить под угрозу жизнь женщины. Поэтому при появлении любых признаков острого воспаления после срыва беременности необходимо в кратчайший срок пройти обследование полости матки.
При обращении пациентки с кровотечением и резкими болями внизу живота доктор первым делом снимает острое воспаление – назначает курс антибиотических препаратов.
После того, как состояние женщины несколько улучшится, гинеколог уже может провести гистероскопическое исследование полости матки и удалить оставшуюся в ней часть плодного яйца.
Перед процедурой гистероскопии женщина укладывается на гинекологическое кресло и накрывается стерильными простынями. Пока анестезиолог вводит наркоз, гинеколог обнажает шейку матки с помощью гинекологического зеркала и проводит обработку промежности, влагалища и шейки матки дезинфицирующим раствором.
Как только анестезия начинает действовать, доктор может приступать к подготовке к осмотру матки – низводит переднюю губу шейки матки и, используя специальный зонд, измеряют длину матки. Далее, с помощью специальных щипцов он расширяет цервикальный канал и вводит в полость матки систему подачи стерильной жидкости.
Промыв матку, гинеколог вводит через цервикальный канал гистероскоп – оптический прибор с лампочкой и камерой – и осматривает стенки матки и область устьев труб. Обнаруживая остаток плодного яйца, доктор выскабливает его, используя специальный инструмент наподобие маленькой ложечки, и выводит наружу через влагалище.
Если плодное яйцо находилось в матке сравнительно долгое время, то оно может врастать в ее эпителий и не отделяться при выскабливании. В таких случаях доктор его удаляет при помощи щипцов.После удаления яйца врач еще раз осматривает полость матки и, если в ней больше нет никаких очагов воспаления, заканчивает процедуру – выводит гистероскоп, снимает фиксатор шейки матки и вагинальный расширитель.
Пациентка переводится в палату и некоторое время остается под наблюдением врачей.В течение первых дней после удаления плодного яйца у женщины еще могут быть кровянистые выделения и боли.
Но через несколько дней ткани матки восстановятся, и ее состояние придет в норму – боли и выделения прекратятся, температура тела нормализуется.
Удаление очага инфекции остановит развитие патологии эндометрия и предотвратит риск развития более серьезных осложнений.
В клинике “Медистар” ведет прием доктор-гинеколог высшей категории.
Придя к нему на прием, Вы можете пройти точную диагностику Вашей половой системы, и при выявлении какого-либо заболевания эффективное лечение.
При обнаружении остатка плодного яйца доктор быстро и аккуратно его удалит, не причинив вреда матке, и сделает все необходимое, чтобы предотвратить любые возможные после этой процедуры осложнения.
Круглова Дарья Юрьевна
Врач акушер-гинеколог, гинеколог –эндокринолог высшей категории, имеет стаж работы более 27 лет.
Имеет большой опыт в лечении патологии шейки матки. Владеет современными методами оказания экстренной хирургической помощи, в том числе эндоскопическими методами. Имеет большой опыт в проведении гинекологических пластических операций.
Постоянно занимается повышением профессиональной компетентности, ежегодно принимает участие в Международных конгрессах и форумах по патологии шейки матки в г. Москва, врачебных конференциях, изучением специальной медицинской литературы.Является членом Международной общественной организации «Ассоциация по патологии шейки матки и кольпоскопии», а так же членом Ассоциации акушеров – гинекологов Красноярского края.
•Акушерство и гинекология•Инструментальные методы прерывания беременности (искусственного аборта)
Инструментальные методы прерывания беременности (искусственного аборта)
Инструментальное удаление плода применяют в 97% случаев. При сроках беременности менее 12 нед используют почти исключительно выскабливание.
Метод вакуум-аспирации при сроках 4-6 нед требует меньшего расширения цервикального канала или вовсе не требует его.
В качестве кюретки используют небольшую гибкую канюлю (4, 5 или 6 мм в диаметре), хотя можно применять и жесткую пластиковую кюретку (6 мм) или металлическую кюретку, предназначенную для аспирационной биопсии эндометрия.
Канюлю подсоединяют к вакуум-генератору (обычно им служит механический или ручной вакуумный насос, иногда — вакуумный аспиратор), а затем вводят в матку через цервикальный канал и осторожно, но тщательно удаляют содержимое полости матки. В первые недели неудачи в прерывании беременности этим методом бывают чаще, чем в более поздние сроки.
После 7-й недели для аборта обычно требуется расширение шеечного канала (используют аспирационную кюретку большего диаметра, поскольку плод увеличивается).
Мягкое расширение достигается с помощью конусных расширителей возрастающего размера, пока отверстие не станет достаточным для введения канюли желаемого диаметра. Размер одноразовых канюль обычно соответствует сроку беременности.
Так, на 8-й неделе применяют канюлю диаметром 8 мм, а на 12-й — канюлю с максимальным диаметром 10 мм. Чтобы уменьшить опасность повреждения шейки при ее механическом расширении, часто применяют высушенные морские водоросли (ламинарию) или другие расширяющие агенты, набухающие за счет осмоса.
Их вводят через внутреннее отверстие цервикального канала и оставляют там на 4-5 ч, обычно на ночь. Набухание растительного материала и/или обусловленная этим стимуляция освобождения простагландинов приводит к расширению цервикального канала.
При сроке беременности более 12 нед чаще всего применяют расширение (шейки матки) и удаление (плода); эта процедура постепенно вытесняет медикаментозное прерывание беременности, так как дает меньше серьезных осложнений. До 1979 г.
женщинам со сроком беременности 13-15 нед приходилось ждать до 16 нед, когда наиболее эффективна искусственная стимуляция матки.В настоящее время расширение и удаление особенно часто применяют в сроки 13-15 нед; одновременно этот метод заменил введение гипертонических растворов в амниотическую полость между 16-й и 20-й неделями.
При этой процедуре (после 12 нед беременности) шейку обычно расширяют повторным введением ламинарии или других осмотических расширяющих средств, щипцами рассекают и удаляют плод и с помощью аспирационной канюли диаметром 14-16 мм отсасывают амниотическую жидкость, плаценту и остатки плода.
Когда на УЗИ можно увидеть плодное яйцо в матке и почему его бывает не видно
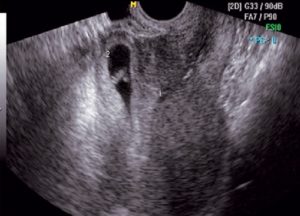
Когда на УЗИ становится видно плодное яйцо в матке, беременность считается подтвержденной. Но при этом нельзя гарантировать, что она будет протекать нормально. Требуется сделать еще несколько исследований — по одному в каждом триместре.
Описание плодного яйца
Плодное яйцо — это защитные оболочки, окружающие зародыш. Они прикрепляются к стенке матки, образуя с ней сосудистую связь. Через сосуды растущий зародыш получает питание из материнской крови. Плодное яйцо на УЗИ выглядит, как округлое образование темно-серого цвета.
Оно становится видным, когда достигает размера 5 мм. Это соответствует 4 неделям беременности. Эмбрион внутри яйца пока не виден. Его можно рассмотреть после 35-го дня, выглядит он как темная полоска. Части его тела можно увидеть на 12 неделе беременности — в этот срок обычно и проводят первое обследование.
Методики исследования
УЗИ на ранних сроках беременности предпочтительнее делать трансвагинальным способом. Датчик вводится через влагалище, проходит до шейки матки.
С помощью этого способа беременность точно подтверждается в сроке 28 дней. Второй метод — трансабдоминальный. Осмотр проводят через переднюю брюшную стенку.
Таким способом пользуются, когда плод уже достаточно большой, его хорошо видно при наружном осмотре.
При любом виде исследования врач осматривает маточные трубы и яичники. В яичниках можно увидеть желтое тело. Оно образуется на месте лопнувшего фолликула, из которого вышла яйцеклетка. Если произошло оплодотворение, желтое тело вырабатывает гормон прогестерон, который обеспечивает сохранность беременности.
К просмотру видеосюжет про беременность на раннем этапе, рассказывает врач-гинеколог:
Сроки проведения обследования
Первое УЗИ назначают, когда женщина приходит в женскую консультацию для постановки на учет. Обычно это срок 10-12 недель, при наличии положительного ХГЧ-теста. Тогда в матке уже можно обнаружить плодное яйцо вместе с эмбрионом, выявить патологии развития. Сделать УЗИ можно и раньше, оно обнаружит зародыш на 14-20 день после задержки менструации.
Второе плановое обследование делают на 20-22 неделе. Здесь можно выявить пороки развития плода. Последний осмотр проводят за 14-21 день до родов, чтобы определить положение плода, готовность женщины к родам.
Внеплановые исследования назначают женщинам с предполагаемыми или имеющимися патологиями развития плода. УЗИ назначают после ЭКО, чтобы определить, прижились ли эмбрионы. После переноса эмбрионов обследование проводят через 21 день.
Почему на УЗИ не видно зародыш
Иногда случается так, что УЗИ не показывает наличие плодного яйца в полости матки. При этом тест на беременность положительный. Причин этому может быть несколько.
- Слишком раннее обследование. Даже современный аппарат не может определить беременность через несколько дней после зачатия. Эмбрион в это время имеет микроскопические размеры. Нельзя увидеть оплодотворенную яйцеклетку, пока она продвигается в полость матки.
- Внематочная беременность. Случается так, что яйцеклетка встречается со сперматозоидом, находясь в маточной трубе. Тогда прикрепление плодного яйца произойдет там, врач не сможет найти его внутри полости матки. Поэтому при УЗИ осматривают не только матку, но и трубы с яичниками.
- Технические погрешности. Обычно возникают, если осмотр проводят на старом или неисправном аппарате. Также ошибиться может специалист при недостаточной квалификации или внимательности. Такие ошибки наблюдаются на ранних сроках, когда зародыш еще очень маленький.
Если при первом осмотре у врача возникают какие-то сомнения, он рекомендует сделать повторную процедуру через 2-3 недели.
Размеры плодного яйца по неделям
По размерам зародыша определяют срок беременности с точностью до 2-3 дней. До полутора месяцев дату родов определяют по ДПП — диаметру плодного яйца. Диаметр измеряют в самой широкой части по трем разным плоскостям. Для вычисления даты родов есть специальная таблица.
Такой критерий, как СВД — средний внутренний диаметр — определяет дату родов не очень точно. После 6 недели, когда на УЗИ появляется эмбрион, срок определяют по КТР — копчико-теменной размер. Изображение эмбриона измеряют продольно. Размеры с 6 по 8 недели:
При проведении УЗИ специалист оценивает состояние плода, определяет пороки развития. Синдром Дауна можно определить только в 11-12 недель. После прохождения этого рубежа эмбрион быстро развивается, формируются все внутренние органы, конечности.
Нормальный результат УЗИ — это зародыш с оболочками, соответствующий своими размерами сроку беременности. В матке может обнаруживаться одно яйцо или несколько.
На видео можно наблюдать плодное яйцо в матке:
Отклонения
При УЗИ вместилища плода специалист выявляет аномалии развития, которые могут привести к прерыванию беременности.
- Аномалия прикрепления. Вместилище плода должно прикрепиться к дну матки или к середине стенки. Если оно прикрепляется к нижней части, высок риск выкидыша.
- Изменение формы плодного вместилища. Оно должно иметь овальную форму. Вытягивание плодных оболочек говорит о высоком маточном тонусе, это тоже риск выкидыша.
- Внутриутробная инфекция. При инфицировании околоплодных вод яйцо становится круглым, внутри него на УЗИ определяются темные пятна.
- Замершая беременность. Это прекращение развития эмбриона. Определяют по отсутствию динамики роста, сердцебиения, увеличения плодных оболочек.
- Анэмбриония. Редкое состояние, при котором УЗИ определяет внутри матки вместилище плода, но эмбриона там нет.
- Пузырный занос. Развивается после воспалительных заболеваний эндометрия. Внутри плодных оболочек формируется доброкачественная опухоль, из-за чего зародыш погибает.
- Самопроизвольный аборт. УЗИ выявляет внутри полости матки остатки плодного яйца, сгустки крови.
Определить бесплодие УЗИ может только косвенно — если обнаруживается непроходимость маточных труб, аномалии развития матки.
На видео замершая беременность:
УЗИ определяет беременность достоверно с 28 дня, еще через 7 дней можно оценивать состояние зародыша. Процедуру выполняют трансвагинальным и трансабдоминальным способом. С помощью ультразвука можно своевременно выявить тяжелые аномалии развития плода.
Оставляйте комментарии к статье, делитесь своим опытом прохождения обследования. Всего доброго.
Неполный аборт: признаки неполного прерывания беременности, лечение, осложнения
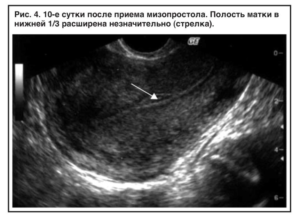
Случается, что женщина решает прервать беременность по определенным причинам. Чаще всего прибегают к медикаментозному способу, который проводится самостоятельно на раннем сроке беременности. Этот метод, как и остальные, считается опасным, поскольку возможен неполный аборт.
Что такое неполный аборт
При искусственном прерывании беременности, независимо от вида вмешательства, может возникнуть осложнение. Плодное яйцо частично или полностью остается внутри детородного органа.
Оставшиеся в матке ткани эмбриона из-за разложения провоцируют развитие инфекционных патологий или мясистого заноса (уплотненные сгустки крови). Образование красно-желтого цвета появляется в плодном яйце на месте омертвевшего эмбриона. Оно может быть размещено и в полости матки, и в трубе при внематочной беременности.
Патология возникает после 12 недель беременности, а при фармацевтическом аборте, спустя несколько недель после принятия таблетки.
Влияние на организм
Если плодное яйцо выведено из матки не полностью, а за помощью пациентка обратилась с опозданием, то возможно развитие обильного кровотечения. В некоторых случаях это состояние способно привести к развитию анемии или сепсиса (заражение крови).
При присоединении инфекции потребуется длительное лечение. Не исключено нарушение детородной функции при самопроизвольном аборте.
Причины
Обычно полному отхождению остатков плодного яйца препятствует недостаточное раскрытие шейки матки, наличие связи частей плода либо его оболочек с маточной стенкой.
Непосредственными причинами считаются:
- Ошибка врача. Некачественно проведенный аборт, или медпрепараты для медикаментозного прерывания назначены неправильно.
- Сбой гормонального фона. Медикаментозное прерывание, проведенное после 12 недель беременности.
- Наследственность. Организм беременной не способен полностью справиться с нагрузкой, возложенной на него.
- Воспалительные процессы. При присутствии любой инфекции организм может неправильно отреагировать на медикаментозное прерывание.
- Пищевое отравление. Часть лекарственного средства для прерывания нежелательной беременности будет выведено, если принимались препараты, нейтрализующие токсины.
- Аномалии строения матки. Это препятствие для свободного изгнания плода из органа.
Вероятность выкидыша повышена у женщин с хроническим эндометритом, ранее перенесенными абортами и диагностическим выскабливанием, которое проводится для выявления патологий матки.
Факторы риска
Незавершенный аборт — явление нераспространенное, но одной женщине из ста может не повезти.
Риск существует по ряду причин:
- ошибка гинеколога, имеющего низкую квалификацию;
- гормональный фон, не провоцирующий сокращение матки и выталкивание остатков;
- отсутствие двойного УЗИ (ультразвукового исследования) обычным и вагинальным способом.
Это серьезное осложнение о себе заявляет сразу. При первых признаках нужно обратиться к гинекологу.
Последствия вмешательства:
- повышенная возможность травмирования и инфицирования половых органов;
- большая кровопотеря;
- гнойный сепсис и заражение крови;
- потенциальные проблемы с перенесением анестезии;
- повышенная вероятность несчастного случая из-за возможности обморока и общей слабости.
Повторное выскабливание — также дополнительная нагрузка не только на репродуктивные органы женщины, но и организм в целом.
Симптомы
Признаки неудачного прерывания появляются сразу или через несколько суток. Боли схваткообразного характера и дискомфорт внизу живота женщины считают нормальным состоянием, начинают принимать обезболивающие препараты. Это неправильно.
Необходимо обратить внимание и на другие признаки неполного медикаментозного прерывания беременности:
- обильное кровотечение;
- повышенную температуру тела;
- усиливающуюся болезненность при половом контакте;
- общую слабость, озноб;
- боль отдает в крестец и промежность.
На фоне продолжительного кровотечения, появляется головокружение, учащается пульс, повышается потливость. Фрагменты плаценты или ткани эмбриона при разложении приводят к размножению патогенных бактерий и нарушению микрофлоры.
С течением времени будут заметны более выраженные признаки:
- слабость в суставах;
- раздражительность, нервозность;
- серозные выделения;
- зуд, жжение гениталий;
- резкий и гнилостный запах из влагалища;
- болезненность в области промежности.
Гинеколог выявляет мягкую консистенцию органа при осмотре. Подтверждают развившийся негативный процесс клинические и биохимические анализы мочи и крови, трансвагинальное УЗИ (ультразвуковое исследование).
Диагностика
Только при проведении комплексной диагностики можно определить наличие остатков эмбриона.
Программа диагностики включает:
- измерение давления;
- общий анализ крови и на содержание глюкозы;
- пробы на биосовместимость крови супругов;
- ультразвуковое исследование (УЗИ);
- анализы на ЗППП и гормоны, вырабатываемые щитовидной железой;
- анализы генетические (по назначению врача).
Проводится визуальный осмотр шейки матки и пальпация. Внутренний зев ее будет расширен, плодный остаток в наличии. УЗИ определит его объем и локализацию, а также общее состояние репродуктивных органов. Биохимический анализ крови расскажет о функционировании органов и систем пациентки.
Лечение
При появлении первых признаков незавершенного выкидыша должна быть оказана неотложная помощь.
При интенсивном кровотечении устанавливают венозный катетер большого диаметра для введения раствора медикаментов. Обычно используется Окситоцин. Назначается обезболивающий препарат — Ибупрофен. Повышенная температура тела снижается жаропонижающими медикаментами.
Кроме того, обязательно нужно удалить остатки плода.
Обязательное
Терапия неполного медаборта начинается непосредственного после постановки диагноза.
Выполняется несколькими способами:
- Медикаментозная терапия. Назначаются лекарственные средства, провоцирующие отторжение остатков тканей. Проводится такое лечение, если проблема выявлена на 5-6 день.
- Вакуумная аспирация. Показана, когда после выкидыша прошло более 2-х недель. Остатки плодного яйца отсасываются безболезненно специальным аппаратом. Процедура проводится под анестезией, занимает мало времени.
- Хирургическое выскабливание. Выполняется под местным или общим наркозом течение получаса. Проводятся исследования гормонального фон, назначается антибактериальная терапия.
Дополнительное
В послеоперационном периоде по показаниям используют нестероидные противовоспалительные средства. Если неполный выкидыш или индуцированный (до 20 недель) аборт диагностированы у женщины с отрицательным резус-фактором крови, назначают иммуноглобулин. Это предотвратит возможный самопроизвольный выкидыш при планировании беременности в дальнейшем.
В течение 15 дней после чистки женщина должна отказаться от половых контактов, введения во влагалище тампонов, свечей, а также спринцеваний. Контрольный осмотр будет выполнен через 2 недели.
Психологическая помощь
Женщинам с субдепрессивными и невротическими расстройствами, связанными с неожиданной потерей желанного ребенка, назначают легкие седативные средства, слабые антидепрессанты.
Пациентка должна посещать сеансы психотерапии. Они могут включать беседы, упражнения, обсуждения проблемы. Немедикаментозная коррекция эмоциональных нарушений может быть кратковременной или занимать длительный период.
Прогноз на выздоровление
Прогноз при раннем выкидыше в большинстве случаев благоприятный. Риск повторного самопроизвольного прерывания беременности возрастает незначительно.
Если не удалось выявить причину раннего выкидыша, повторная беременность проходит благополучно в 65% случаев.
Специфической профилактики не существует. Если есть огромное желание иметь ребенка, то рекомендуется посетить специализированные центры и получить консультация врача-генетика.
Советы врачей
После неудачного вынашивания плода нельзя отчаиваться. Нужно соблюдать четко все рекомендации лечащего врача, причем еще до зачатия. Надо избегать чрезмерных нагрузок на живот, исключить прием алкоголя даже в малых дозах, регулярно посещать врача и своевременно принимать назначенные медикаменты. При правильном подходе радость материнства будет обеспечена.
Если после выкидыша беременность не наступает или прерывания постоянно повторяются, то необходимо обследоваться с целью выявления причины. Иногда провоцирует выкидыш передозировка некоторых витаминов, особенно А и D. Врач должен быть осведомлен о приеме препаратов, содержащих их.
Иногда бывает достаточно сделать прививку от инфекционных болезней (краснуха, ветрянка).
Беременность после неполного аборта
Если аборт завершился без негативных последствий для организма женщины, то планировать следующую беременность можно только после обследования, согласовав сроки с гинекологом. Для полного восстановления организму требуется не менее 6 месяцев.
При пренебрежении рекомендациями врача можно спровоцировать осложнения:
- угрозу прерывания беременности;
- неправильное прикрепление плодного яйца;
- внутриутробную задержку развития плода.
Роды будут сопровождаться бессилием, слабостью, кровотечением. В послеродовой период часто возникают инфекционно-септические осложнения.
В видео рассказывается о признаках и лечении неполного выкидыша.
