Видны ли проблемы с трубами по узи
Содержание
Маточная труба не визуализируется на УЗИ: почему и является ли это нормой
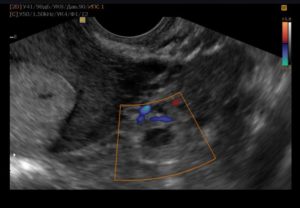
Диагностика состояния женской репродуктивной системы включает в себя врачебный осмотр, гормональную панель и ультразвуковое обследование. Многих женщин интересует, если на УЗИ маточная труба не визуализируется что это значит, на сколько важно данное исследование.
Анатомические и физиологические особенности органа
Маточные, или фаллопиевы, трубы считаются полым и несколько вытянутым парным органом, который является важной частью женской репродуктивной системы. Они располагаются практически горизонтально и начинаются от дна матки по обе ее стороны.
Основные функции фаллопиевых труб:
- транспортировка яйцеклетки, сперматозоидов;
- создание благоприятных условий для оплодотворения, развития зиготы и перемещения ее в полость матки.
В норме каждая труба начинается с маточного (или интерстициального отдела), который заключен в толще миометрия и имеет длину около 15-30 мм.
За пределами матки орган переходит в перешеек (истмический отдел) – тонкий горизонтальный канал в листках широкой связки, имеющий длину 27-40 мм. За перешейком следует ампулярный отдел.
Он занимает около 50% от всей длины трубы, заканчивается своеобразной воронкой, на которой есть узкие и длинные ворсинки – фимбрии. Последние захватывают вышедшую в результате овуляции в полость малого таза яйцеклетку и переносят ее в трубу.У женщин репродуктивного возраста средняя длина маточной трубы колеблется в пределах 100-120 мм, а толщина – 5 мм. При этом, по статистике, левая трубка несколько короче правой.
Зачем и как делают УЗИ маточных труб
Однако при трансвагинальном исследовании у малого процента пациенток врачам удается вывести орган на фоне излившейся во время овуляции перитонеальной жидкости. Таким образом, если в протоколе исследования указано, что маточные трубы не определяются на УЗИ – это значит, что они не были подвержены патологическим изменениям.
Показания к эхогистеросальпингографии (ЭхоГСС), или гидросонографии, (ультразвуковой осмотр придатков матки):
- нарушение менструального цикла (нерегулярность, болезненные менструации, изменение их длительности);
- частые воспалительные процессы внутренних половых органов;
- подозрение на бесплодие (неуспешные попытки зачать ребенка на протяжении 12 месяцев);
- болезненные ощущения в нижних боковых отделах живота, надлобковой области;
- наличие в анамнезе венерических заболеваний;
- подготовка к экстракорпоральному (искусственному) оплодотворению.
Если планируется трансабдоминальное УЗИ, то женщине за 2-3 до процедуры следует исключить продукты, повышающее газообразование в кишечнике. В день исследования за 1-1,5 часа до манипуляции необходимо выпить 800-1000 мл жидкости, чтобы наполнить мочевой пузырь. При трансвагинальной методике мочевой пузырь должен быть пустым, то есть перед обследованием нужно помочиться.
Как проводится гидросонография:
- Женщина принимает удобное положение в специальном гинекологическом кресле.
- Врач вводит тонкий катетер в полость матки через ее шейку. После чего в орган подается стерильный физраствор температурой в 37 градусов (или Эховист).
- Под контролем УЗИ врач наблюдает за процессом заполнения раствором матки и фаллопиевых труб.
- В конце исследования из влагалища извлекается датчик, а из матки – катетер.
При обычном сканировании, без использования контрастного вещества, этот орган никак не описывается – это значит, что маточные трубы не визуализируются. Согласно официальной статистике, полная или частичная непроходимость органа встречается у 42-80% бесплодных женщин.
В этом видео приведены важные рекомендации о необходимости проверки состояния маточных труб.
Почему маточные трубы не визуализируются на УЗИ
В норме эти структуры настолько тонкие и маленькие, что разрешающая способность большинства аппаратов попросту не позволяет осмотреть их с помощью ультразвука. Кроме того, трубы постоянно совершают плавающие движения.
При трансвагинальной методике, при условии скопления достаточного количества жидкости в малом тазу, иногда удается «поймать» этот орган. Нормальные трубы имеют однородную структуру; мышечный слой и просвет не определяются. В некоторых случаях врач может увидеть ампулярный сегмент с фимбриями.
Именному поэтому для оценки состояния «придатков» матки проводят гидротубацию, или гистеросальпингоскопию.
Причины нарушений в репродуктивной системе
В значительном количестве случаев беременность может не наступать из-за отсутствия проходимости фаллопиевых трубок. Причины патологии:
- аномалии развития внутренних органов репродуктивной системы (двурогая, рудиментарная матка и т.д.);
- воспалительные процессы со стороны придатков матки (оофорит, сальпингоофорит, аднексит);
- спаечная болезнь в области малого таза в результате перенесенного перитонита, после оперативных вмешательств;
- распространенный эндометрит (воспаление внутренней выстилки матки) как осложнение аборта;
- прервавшаяся или хирургически купированная внематочная беременность.
Видны ли на УЗИ малого таза маточные трубы: в норме – нет; их полноценный осмотр возможен при условии введения в матку контрастного вещества.
Такое исследование называется гистеросальпингоскопией, проводится оно по строгим показаниям и при отсутствии беременности, острого воспаления или опухолей половых органов, маточного кровотечения.
Процедура выполняется врачами-гинекологами с помощью ультразвукового аппарата, специального катетера и контрастного вещества.
Зачем и как делают УЗИ маточных труб: подготовка и расшифровка
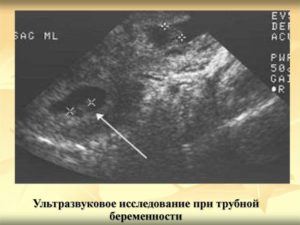
Исследование состояния матки и маточных труб является крайне важным не только потому, что это вопрос здоровья женщины, но и вопрос здоровья возможного ребенка.
Гистеросальпингоскопия (так называется данная процедура; иначе – УЗГСС) – одна из медицинских диагностических процедур. УЗИ маточных труб представляет собой современный способ изучения этих органов на предмет проходимости.
Обследование происходит при помощи ультразвука и контрастной жидкости.
Когда назначают?
Рекомендуется пройти УЗИ для выяснения проходимости труб, если:
- у женщины выявлено бесплодие (как первичное, так и вторичное);
- менструальный цикл отличается нерегулярностью;
- воспаления матки носят хронический характер;
- месячных нет, но беременность исключена;
- у пациентки есть боли внизу живота;
- женщина пролечилась от любой из половых инфекций (особенно, если лечение не было доведено до конца).
Что покажет?
При традиционном УЗИ нельзя детально оценить состояние труб (они не визуализируются), потому что их просвет просто не просматривается. Однако проверка состояния данных органов очень важна, вот почему была разработана специальная методика, которая позволяет качественно исследовать маточные трубы и показывает имеющиеся патологии.
Видны ли маточные трубы на УЗИ?
Обычно трубчатые органы матки на УЗИ рассмотреть нельзя.
Однако если в них скопилась жидкость, то вероятность их увидеть возрастает.
Но ни спаечные процессы, ни внутреннее воспаление при этом диагностировать не получится.
Эти явления не определяются из-за отсутствия УЗИ-признаков и могут быть выявлены только с помощью контрастной жидкости.
Поэтому для исследования проходимости труб требуется особая процедура, которая сопровождается введением жидкости в полость матки.
Подготовка
Перед тем уточнить, насколько трубы проходимы, пациентке потребуется подготовиться к УЗГСС. Для этого необходимо сдать несколько анализов:
- мазок на флору – берёт гинеколог в ходе осмотра;
- общие клинические анализы крови и мочи;
- ПАПП-тест (мазок по Папаниколау на онкоцитологию);
- на инфекции методом ПЦР (на микоплазму, уреаплазму и хламидиоз)
Подготовка к подобным процедурам непременно включает в себя и гигиеническую часть – непосредственно перед визитом к доктору нужно провести тщательный туалет половых органов (подмыться или принять душ).
Справка! Если врач посчитает нужным, то за 40 минут до ГСС может быть назначен приём спазмолитиков.
Также нужно уточнить, каким датчиком будет проведено исследование – если трансабдоминальным, то потребуется наполнить мочевой пузырь.
Когда лучше делать?
Оптимальным для диагностики маточных труб считается период с 5 по 20 день цикла, а точнее время перед овуляцией (на 8-11 день). Дело в том, что в этот период шейка расширена сильнее всего, а значит, снижаются шансы возникновения спазма. К тому же после месячных эндометрий истончается и не мешает проведению процедуры.
Как делают?
Гистеросальпингоскопия проводится одним из двух способов: наружно (через брюшную стенку) или трансвагинально (посредством введения датчика во влагалище).
Ход процедуры:
- У гинекологического кресла опускается спинка, и женщина принимает на нём положение лежа.
- Затем производится тщательная обработка шейки матки и влагалища.
- Через шейку вводится одноразовый катетер небольшого диаметра с баллоном на конце, необходимым для фиксации.
- При помощи УЗИ доктор убеждается, что катетер расположен правильно (для процедуры используется вагинальный датчик).
- В организм женщины вводится физраствор или специальный гель, который, в ходе продвижения по маточным трубам даёт возможность рассмотреть их структуру (его количество варьируется от 20-40 мл до 100-110 мл.). Процедура позволяет не только установить наличие спаек, но и выявить воспаления.
Исследование проводится амбулаторно, и пациентке нет необходимости оставаться в больнице после его окончания.
1. УЗИ маточных труб.
По времени ГСС занимает от 10 минут до получаса.
Норма и расшифровка
Если женщина здорова, и патологии в области малого таза отсутствуют, то введённая контрастная жидкость должна полностью остаться в углублении брюшной полости (точнее, между прямой кишкой и маткой). Если же там жидкости нет, зато она обнаруживается в маточных трубах и самой матке – значит, проходимость трубчатых органов серьёзно нарушена.
Повышенный диаметр
Одна из возможных патологий, выявляемых в ходе УЗИ маточных труб, – это их расширение (по-научному гидросальпинкс).
Важно! Часто заболевание является следствием скопления жидкости, развития воспалений или нарушенного кровообращения.
Из-за чего маточные трубы могут быть расширены? Причиной может быть:
- Гидросальпинкс, как простой, так и фолликулярный. Первый приводит к увеличению трубы только в одной полости и протекает в лёгкой форме, однако опасен высокой вероятностью осложнений. Поэтому так важно вовремя выявить недуг и полностью его пролечить.
- Сальпингит – воспаление, протекающее в трубчатых органах матки.
- Увеличение перешейка трубы.
Преимущества и недостатки УЗГСС
Как и всякая диагностическая процедура, исследование маточных труб имеет положительные стороны и отрицательные, связанные как с комфортом пациентки во время УЗИ, так и с информативностью.
Минусы
У процедуры УЗГСС есть ряд недостатков:
- за счёт спазматического сжатия матки и труб или большого объёма введённой жидкости пациентка может ощутить дискомфорт;
- причиной непроходимости геля или физраствора могут являться не только спайки, но и сильные спазмы.
Плюсы
У данного диагностического исследования есть явные преимущества перед другими методиками определения непроходимости труб:
- При планировании беременности зачатие возможно в том же цикле, ведь в отличие от рентгеновского исследования, ГСС не приводит к облучению половых органов. Потому вопрос “что лучше – рентген или УЗГСС” тут не стоит.
- В некоторых случаях процедура является стимулом к наступлению гестации, так как контрастная жидкость приводит к смыванию деривата, закупоривающего трубы. А также она разъединяет тонкие сращения и активизирует работу бахромки, захватывающей и продвигающей яйцеклетку.
- Пациентке для диагностики не требуется госпитализация или длительное ожидание.
- Процедура не займёт много времени.
- Попутно позволяет выявить патологии матки.
- Выполняется неинвазивно, то есть без проколов кожи живота.
- Безболезненность позволяет не прибегать к анестезии для проведения УЗГСС.
Противопоказания
Исследование проходимости труб противопоказано при:
- кровотечениях из матки;
- воспалениях в малом тазу (особенно, при их обострениях);
- наступившей беременности;
- дисплазии и предраковых изменениях в клеточной структуре матки или её шейки.
Где сделать и сколько стоит?
Цена ультразвукового исследования степени проходимости труб составлена из стоимостей трёх составляющих процедуры: внутриматочного катетера, контрастной жидкости и расходных материалов. Итоговая стоимость такого вида УЗИ составляет от 1500 до 4500 руб.
Отзывы
На просторах интернета можно встретить разные отзывы пациенток о данной процедуре. Большинство женщин сходятся во мнении, что оценивать проходимость маточных труб было не больно.
Некоторые говорят, что в процессе обследования не испытывали практически ничего.
Но есть и такие пациентки, у которых процедура оставила самые неприятные воспоминания – им было настолько больно, что пришлось прибегнуть к помощи спазмолитиков или обезболивающих.
Такое разнообразие отзывов свидетельствует о том, насколько всё индивидуально в контексте данного обследования, ведь у каждой женщины разнится болевой порог.
Заключение
Гистеросальпингоскопия была и остаётся самым эффективным и востребованным диагностическим методом при определении патологий маточных труб. Своевременно проведённая, процедура диагностирования под контролем УЗИ поможет избежать нехороших последствий и быстрее восстановить женское здоровье.
Узи проходимости маточных труб
Около 20% случаев бесплодия относят к трубчатому фактору. Непроходимость яйцеводов создает механический барьер между яйцеклеткой и сперматозоидами, что делает невозможным естественное зачатие.
Причины такого состояния различны, например, СПИД, воспалительные или инфекционные патологии, которые не вовремя начали лечить. Менее распространенные причины закупорки труб: аппендицит, полипы, миомы.
В то время как тестирование функционирования яйцеводов по-прежнему не представляется возможным, врачи проводят Узи проходимости маточных труб. При обычном рентгенологическом или ультразвуковом исследовании диагностику провести невозможно, поэтому врачи используют более современные методы обследования данной части репродуктивной системы у женщин.
Особенности
Фаллопиевы трубы выступают с каждой стороны тела матки и образуют проходы, через которые яйцо проникает от яичника в матку. Длина около 10 см, а внешний конец каждой имеет форму воронки, заканчивающуюся длинными полосами, называемыми фимбриями. Фимбрии захватывают зрелую яйцеклетку и направляют ее в фаллопиеву трубку, когда она выходит из яичника.
Сама трубка представляет собой мускулистую сильно подвижную структуру, способную к высококоординированному движению. Женская половая клетка и сперматозоиды встречаются во внешней половине фаллопиевой трубы, называемой ампулой.
Здесь происходит оплодотворение, после чего эмбрион продолжает продвигаться по ней к матке.
Маточный конец трубки, называемый перешейком, действует как сфинктер и способствует высвобождению эмбриона в нужное время для имплантации, которая происходит на 10-14 день после оплодотворения.
Фаллопиева труба выстилается намного сложнее микроскопическими волосками, называемые ресничками. В трубчатой подкладке также образуется жидкость, которая питает плодное яйцо и эмбрион.
Методы
В настоящее время существует три способа проверки проходимости маточных труб. К ним относится:
- Диагностическая лапароскопия. Представляет хирургическую процедуру, проводящуюся под общей анестезией. Лапароскопия позволяет визуализировать трубы, проверить их проходимость благодаря введению специальной жидкости.
- Рентгеновская гистеросальпингография (ГСГ, HSG, HysteroSalpingoGraphy). Это радиологическая процедура для исследования формы полости матки и проходимости фаллопиевых труб. Она выполняется путем инъекции радио-непрозрачного материала в шейный канал и создания серии рентгеновских изображений. В настоящее время ее заменяют контрастной гистеросальпингографией.
- Контрастная ГСГ — это современная ультразвуковая методика, позволяющая специалистам оценивать состояние полости матки и проходимость трубок без использования радиации. Это неинвазивная процедура, занимающая 15–30 минут.
Тест на проходимость фаллопиевых труб является важной частью исследования женщины, желающей родить ребенка. Это позволяет доктору оценить может женщина забеременеть естественным путем или требуется подобрать наиболее подходящий план лечения бесплодия.
Визуализация маточных труб на УЗИ при беременности на первом месяце с помощью контрастной ГСГ невозможна. Контрастная ГСГ обычно проводится после изучения гормонального фона обоих партнеров и оценки качества спермы мужчины.
Контрастное ГСГ
Перед проведением диагностики пациентки обычно задают один и тот же вопрос: «Видно ли непроходимость маточных труб на УЗИ?». Это самое интересное в диагностике состояния данного органа. Если непроходимость присутствует, она будет видна, нормальная фаллопиева труба не видна с обычным ультразвуком.
Даже если яйцеводы заблокированы, их все равно будет трудно увидеть на обычном УЗИ, если они не заполнены жидкостью (образуя так называемый гидросальпинкс). Вот почему полезен специальный тест с использованием контрастного агента, такого как ExEm Foam, так как он помогает врачу визуализировать фаллопиевы трубы и оценить, являются ли они рабочими.
Тест требует использования контрастного агента для визуализации проходимости фаллопиевых труб. Многим женщинам проводят УЗИ, просто используя солевую / воздушную смесь. Некоторым потребуется использование неиодиминированного контрастного агента под названием ExEm Foam (ранее для процедуры ГСГ использовали контрастный агент Levovist, однако, этот продукт больше не доступен).Процедура ГСГ с контрастом является безопасной и надежной альтернативой обычной гистеросальпингограмме, которая использует рентгеновские лучи. Для теста не используется радиационный или иодированный контрастный материал.
Процедура
В первой части процедуры используется физиологический раствор (например, солоистерограмма солевого раствора) для оценки полости эндометрия на патологии. Врач будет искать такие проблемы, как полипы, подслизистые фибромы и врожденные аномалии матки (перегородка, двурогая матки).
Важно, чтобы диагностику проводили не беременным женщинам, поскольку такая процедура может нарушить имплантацию эмбриона. Если есть вероятность, что женщина беременна, обследование нужно отложить до следующего менструального цикла.
Вторая часть обследования состоит из введения через катетер небольшого количества контрастного вещества. Врач будет осматривать обе фаллопиевы трубы, чтобы узнать, присутствует непроходимость или нет.
Лучшее время для проведения контрастного ультразвукового исследования — примерно 7–10 день обычного 28-дневного (месячного) менструального цикла. Перед проведением УЗИ следует опорожнить мочевой пузырь.
Уровень боли, испытываемый во время диагностики, является переменным, но у большинства женщин во время теста наблюдается только дискомфорт. Врачи рекомендуют принять 2 таблетки Напрогезива за 30–60 минут до процедуры, чтобы свести к минимуму неприятные ощущения, поскольку анестезия не требуется для проведения контрастного УЗИ.
После проведения процедуры женщины должны носить гигиеническую прокладку. Могут появиться выделения из влагалища, но они быстро пройдут, это контраст, используемый для ГСГ.
Показания
УЗИ маточных труб проводят не только, чтобы увидеть может женщина естественным путем зачать ребенка или нет. Ультразвуковое контрастное исследование (ГСГ) проводят если у пациентки присутствуют следующие симптомы:
- Стойкие или неприятные запахи влагалища.
- Увеличение боли в нижней части живота.
- Необъяснимая лихорадка.
Такие симптомы могут указывать на инфекцию, требующую применения антибактериальных препаратов.
Преимущества
Современные доктора все чаще используют контрастную ГСГ, потому что она имеет некоторые преимущества перед рентгеновской гистеросальпингографией.
К ним относят:
- отсутствие ионизирующего излучения;
- аллергические реакции на контраст встречаются редко;
- менее болезненная;
- оценка полости матки и эндометрия;
- оценка яичников и количества антральных фолликулов одновременно;
- результаты мгновенно отображаются на экране ультразвука.
Поэтому врачи рекомендуют проводить ультразвуковое исследование с использованием контрастного вещества.
Существует небольшой риск возникновения инфекции. Иногда этот тест может привести к небольшому кровотечению после завершения. Кровотечение не будет тяжелым и должно пройти через день или два. Примерно в 5% случаев ГСГ показывает неясные снимки. Если это так, могут потребоваться дополнительные тесты.
3 признака непроходимости маточных труб: лечение, симптомы и осложнения
Сегодня по медицинской статистике непроходимость маточных труб у женщин — сокращенно НМТ — самое распространенное гинекологическое заболевание и одна из частых причин женского бесплодия. Именно при таком состоянии 20−25% пар не могут иметь детей.
Что такое непроходимость маточных труб
Непроходимость маточных труб — патология, при которой врачи диагностируют определенное препятствие к свободному, естественному передвижению по ним сперматозоидов и яйцеклеток.
Симптомы (3 признака)
Как отмечают врачи, признаки, симптомы непроходимости маточных труб как таковые могут отсутствовать, женщина может не ощущать никаких патологических изменений в работе организма.
- Самый первый симптом непроходимости маточных труб — невозможность забеременеть при регулярной половой жизни, без применения контрацептивов.
- При хроническом воспалительном процессе — тянущая боль в нижней части живота и обильные выделения, гнойные.
- Также могут беспокоить и болезненные менструации, и боль при половом контакте.
Все это косвенно указывает на патологический процесс и необходимость обследования у врача.
Причины появления непроходимости
Причины патологического состояния можно условно поделить на механические и функциональные, носящие как приобретенную, так и врожденную природу своего происхождения. К механическим причинам врачи относят:
- Половые инфекции, провоцирующие воспаление внутренних органов репродуктивной системы. В особенности опасны для женщины заражение хламидиями или же гонореей, которые провоцируя воспаление, приводят к образованию спаек, сужению просвета в трубах.
- Эндометриоз — также причина патологической непроходимости приводящая к образованию спаек и загрубению просвета труб.
- Яйцевод может быть закупорен и после перенесенного аборта или же гинекологического оперативного вмешательства — в этом случае непроходимость возникает после загрубения швов, воспаления тканей или из-за развития опухолей.
К функциональной непроходимости врачи относят не так сужение просвета в трубах, как сбой в гормональной системе, дисбаланс уровня гормонов. Именно это приводит к замедлению движения внутри яйцевода ресничек, выстилающих внутренние стенки. Также спровоцировать функциональное нарушение может и спазм, сужающий проход маточных труб, возникающий в силу сбоя работы ЦНС.
Как определить непроходимость маточных труб
Симптоматически диагностировать патологию бывает трудно, потому врачи направляют пациенток на лабораторные и аппаратные методы диагностики.
- Общие клинические исследования — исследование состава крови и мочи, ВИЧ и вирусные патогенные микроорганизмы. Исследование, которое позволит исключить вирусную природу патологической непроходимости.
- Проведение УЗИ органов малого таза и проведение МРТ или же КТ — они позволяют получить картинку общего состояния внутренних органов и систем.
- Проведение гистеросальпингографии — рентгенологический вид исследования, проводимое с контрастным веществом, вводимым в полость матки. Это позволит точно показать на полученных снимках, в каком именно месте идет закупорка.
- Лапароскопия — позволяет получить не только данные о состоянии репродуктивной системы женщины в рамках проводимой диагностики, но и по мере необходимости, провести лечебные манипуляции.
- Фертилоскопия — предусматривает введение в полость матки эндоскопа через разрезы во влагалище.
Все это позволит поставить точный диагноз и установить причину патологии, назначить действенный курс терапии.
Диагностика НМТ: Может ли эхогистеросальпингоскопия выявить причину женского бесплодия?
Подробнее о гистеросальпингографии маточных труб читайте в этой публикации.
Лапароскопия в гинекологии — что это за операция и какие шансы появляются на беременность: https://hochu-detey.ru/infertility/diagnostics/laparoskopiya.html
Медикаментозная терапия
Самым первым этапом врачи назначают именно медикаментозную терапию. В курсе медикаментозного лечения непроходимости маточных труб врачи могут применять такие препараты:
- Противовоспалительные. Их прописывают, если причина патологического состояния — воспалительный процесс. В этом случае врачи прописывают Фенилбутазон, Диклофенак, Кортизон, как в формате таблеток, так и вагинальных свечей.
- Антибиотики — если выявлен патологический рост бактериальной микрофлоры, которая и стала причиной воспалительного процесса. Чаще всего прописывают Канамицин или же Гентамицин, Хлорамфеникол, либо Тетрациклин.
- Гормональные препараты — если причина кроется в нарушении гормонального фона.
Также к основной группе препаратов врачи прописывают курс приема седативных и иммуностимулирующих составов, витамины и препараты, содержащие кальций. Дозировку и длительность курса терапии прописывает врач.
Оперативное вмешательство
Операцию при непроходимости маточных труб проводят в случае, если медикаментозная терапия не дала или не может дать положительных результатов лечения. Основная цель оперативного вмешательства хирургов — устранение физического препятствия.
Проводят его следующими методами:
- Лапароскопия при непроходимости маточных труб — это малотравматическая операция. Инструменты вводят через небольшие разрезы в области брюшины, через влагалище или же анальное отверстие. Именно через них вводят инструмент, проводят осмотр полости и принимают решение о лапароскопическом вмешательстве.
- Лапаротомические методы — предусматривают рассечение стенки брюшины и проведение оперативного вмешательства. Проводят их при обширном перитоните или же для удаления новообразования.
- Реконструктивная хирургия предусматривает применение синтетических материалов при восстановлении и расширении просвета.
При постановке данного диагноза важно помнить, что операция показана не всем пациенткам — нередко вред от вмешательства хирургов будет превышать положительный терапевтический эффект.
Лечение народными средствами
Лечение непроходимости маточных труб народными средствами — скорее дополнение к официальному курсу терапии, нежели самостоятельное и действенное средство.Можно практиковать для зачатия спринцевания содой или отваром таких трав как сабельник или же подорожник, пить настои этих растений.
Достаточно запарить в 300 мл. кипятка по столовой ложке исходного сырья, настоять пару часов в закрытой таре и после проводить манипуляции. Главное помнить — при спринцевании важно развести отвар в соотношении 1 часть настоя и 2 чистой воды.
Пить настои трав можно, но не более 2−3 раз в сутки, по чашке за раз.
Помимо этих растений можно готовить и пить отвары из таких растений как лапчатка гусиная, можжевельник и зверобой, принимать вытяжку из маточной гвоздики, которая усиливает тонус мускулатуры матки и позитивно сказывается на общем состоянии репродуктивной системы.
Беременность при непроходимости маточных труб
После пройденного курса лечения и периода реабилитации важной задачей стоит восстановление нормального менструального цикла — только после этого можно говорить о возможности зачатия. Но как отмечают врачи — естественное зачатие и беременности при НМТ как таковое невозможно. При полной непроходимости маточных труб можно забеременеть только с помощью ЭКО — искусственного оплодотворения.
Возможные осложнения
При диагностировании полной непроходимости — женщина не может зачать малыша естественным путем, а при частичной — беременность как таковая может наступить, вероятность бесплодия весьма незначительна.
Как таковая непроходимость не несет для женщины того или иного осложнения, хотя причиной бесплодия — в статистике медиков она фигурирует в начале списка.Главной опасностью, которую несет в себе данный диагноз, врачи называют внематочную беременность.
В итоге женщина может не только лишиться придатков, но и столкнуться с внутренним разрывом, внутренним кровотечением и летальным исходом.Как вылечить непроходимость маточных труб — видео консультация:
Маточные трубы не визуализируются на УЗИ
При диагностике женской репродуктивной системы используют лабораторные и инструментальные методы исследования. Ультразвуковая диагностика позволяет выявить функциональные и структурные изменения. Если маточные трубы не визуализируются на УЗИ – это тревожный признак, который требует незамедлительной консультации лечащего врача.
Анатомические особенности органа
Матка является непарным полым мышечным органом, который локализован возле мочевого пузыря и прямой кишки. Маточные трубы являются полыми, парными органами – важной частью репродуктивной системы женщин.
Они расположены в горизонтальной плоскости и берут свое начало с боковых поверхностей дна матки. Их длина составляет до 11-13 см.
Трубы располагаются в складках брюшины и представляют собой узкие цилиндрические каналы, который изнутри покрывает мерцательный эпителий, а снаружи соединительнотканная оболочка.
Согласно статическим данным, длина левой трубы незначительно меньше, чем правой.
Маточные трубы являются настолько миниатюрными структурными элементами репродуктивной системы женщины, что большинство современных аппаратов УЗИ просто не могут их визуализировать.
Эти органы находятся в постоянном «плавающем» состоянии, что также затрудняет возможность их детального осмотра на УЗИ. В большинстве случаев, если трубы не просматриваются – это указывает на отсутствие патологических изменений.
Физиологические особенности
Основными функциями маточных труб является перемещение яйцеклеток и сперматозоидов именно эти органы создают наиболее благоприятные условия для успешного оплодотворения, развития зигот и их дальнейшей транспортировки в матку.
Каждая труба начинается в маточном отделе, заключенном в миометрии и достигающем длины до 25 мм. Из матки трубы переходят в перешейки – тонкие горизонтальные каналы, длиной до 35 мм. Перешеек переходит в ампулярный отдел – наиболее длинный участок труб.
На конце труб расположены своеобразные воронки, покрытые узкими, длинными ворсинками – фимбриями. Именно они захватывают яйцеклетки и переносят их в область трубы.
Зачем делают УЗИ
УЗИ – простая, безболезненная методика, которую проводят по показаниям: при жалобах на болевые ощущения внизу живота, нарушениях менструального цикла, обильных месячных, межменструальных кровотечениях, для контроля овуляции, а также своевременного выявления новообразований.
Процедуру также назначают пациентам, в анамнезе которых есть венерические заболевания, при подготовке к экстракорпоральному оплодотворению. Во время беременности процедуру проводят каждый триместр, чтобы контролировать рост и развитие плода.
Обычное УЗИ не визуализирует маточные трубы и для определения проходимости органов пользуются другими диагностическими методиками.
Как проводится
При планировании трансабдоминального УЗИ рекомендовано за 24-48 часов исключить употребление продуктов, вызывающих повышенное газообразование. В день проведения процедуры необходимо выпить не менее 1 литра жидкости для наполнения мочевого пузыря. Для того, чтобы провести ультразвуковое исследование придатков матки рекомендуют проведение гидросонографии. Ход проведения процедуры:
- женщине предлагают занять удобное положение на гинекологическом кресле
- через шейку матки введут тонкий катетер, который подаст порцию физиологического раствора
- за ходом процедуры наблюдает врач-диагност, при этом физиологический раствор постепенно заполняет матку и фаллопиевые трубы
- после завершения процедуры из влагалища извлекут датчик, а из матки катетер
От полной или частичной непроходимости маточных труб страдает около 70% женщин с бесплодием.
Когда есть повод для беспокойства
Из-за прогрессирования воспалительного процесса может наблюдаться активация спаечных процессов в области маточных труб. Это сопровождается тянущими болями, нарушениями менструального цикла, затруднениями в процессе зачатия ребенка.
При любых описанных или каких-либо других симптомах рекомендовано воздерживаться от самолечения и обращаться за консультацией к опытному гинекологу.
Чем раньше специалисты выявят причину нарушения и направят усилия на ее ликвидацию, тем благоприятнее прогноз для женщины.
Двурогая, рудиментарная матка
Двурогая матка – это патология развития органа, которая сопровождается образованием двух отдельных частей с полостями. В нижней части матки такие «рога» объединяются, там же открывается общий канал в область влагалища.
Подобное нарушение возникает в результате наследственной предрасположенности, воздействия внешних провоцирующих факторов.
Это могут быть токсические вещества, вирусные инфекции, тяжелые металлы, патогенные микроорганизмы бактериального происхождения.
Специфические симптомы при данном нарушении отсутствуют. В некоторых случаях может наблюдаться нарушение менструального цикла, маточное кровотечение, невынашивание беременности, сложности с зачатием.В большинстве случаев двурогую матку выявляют случайно, в процессе очередного планового осмотра у гинеколога. Специфическая терапия в большинстве случаев не требуется.
Хирургическую коррекцию проводят только в том случае, если есть сложности с зачатием.
Оофорит
Оофорит – воспалительный процесс, поражающий яичники. Развивается под воздействием инфекционно-воспалительных процессов: эндометрита, вульвовагинита, аднексита, инфекций, передающихся половым путем.
Среди предрасполагающих факторов, которые могут спровоцировать патологию, выделяют нарушение функционирования иммунной системы, регулярные переохлаждения, наличие в анамнезе множественных абортов, хирургических вмешательств, использование внутриматочной спирали, нарушение естественной микрофлоры.
Заболевание сопровождается интенсивной болью внизу живота, иррадирующей в область крестца или поясницы, интенсивными гнойными или слизистыми выделениями. Боль усиливается при мочеиспускании.
Также возникают жалобы на ухудшение общего самочувствия, наличие межменструальных кровянистых выделений. Терапию начинают с воздействия на причину, которая спровоцировала оофорит.
Используют лекарственные препараты с противовоспалительным, антибактериальным эффектом, а также общеукрепляющие и иммуномодулирующие средства. На время лечения рекомендовано воздерживаться от половой близости.
Сальпингоофорит
Сальпингоофоорит – патологический процесс, при котором воспаляются маточные трубы и яичники. Одна из основных причин которая приводит к бесплодию.
Развивается под воздействием инфекционных возбудителей: хламидий, гонококков, микоплазмы, стафилококка, кишечной палочки, стрептококков.
Наблюдается у женщин, которые подвержены регулярным переохлаждениям, переутомлениям, стрессам, абортам, множественным родам.
Болезнь сопровождается болью внизу живота, которая сохраняется и при двигательной активности, и в состоянии покоя.
Наблюдаются выделения из влагалища с неприятным запахом и окрашенные в зеленый цвет, повышается температуры тела. Женщина жалуется на тошноту, общую слабость, нарушения либидо и менструального цикла.
В ходе терапии пользуются антибиотиками, противовоспалительными средствами, физиотерапией.
Аднексит
Аднексит – воспалительный процесс, поражающий придатки матки. Приводит к одновременному воспалению маточных труб и яичников, провоцирует спаечные процессы. Возбудителем болезни являются патогенные микроорганизмы (хламидии, гонококк, стрептококк, стафилококк).
Болезнь сопровождается болью, неприятными ощущениями во время менструации, повышением температуры тела, слабостью, повышенной утомляемостью. При гнойной форме болезни показано хирургическое вмешательство.
В остальных случаях терапию проводят в условиях стационара при помощи антибиотиков и обезболивающих средств.
Спаечная болезнь
Спаечная болезнь – патологическое состояние, при котором внутренние органы и ткани начинают срастаться при помощи соединительных тканей.
Возникают в результате повреждений и высыхания внутренних органов, контракта с инородными предметами (марлей, медицинскими перчатками и т.д.), под воздействием инфекционных возбудителей и разрыва аппендицита или желчного пузыря.
Чаще всего течение бессимптомное, в ходе терапии предпочтение отдают хирургическому вмешательству.
Эндометрит
Эндометрит – патология матки инфекционного происхождения, которая наблюдается у женщин после рождения ребенка. Развивается под воздействием патогенных микроорганизмов, которыми заселена мочеполовая система.
К предрасполагающим факторам развития эндометрита относят кесарево сечение, наличие раневых поверхностей после отделения плаценты, дисфункции иммунной системы.
Болезнь сопровождается повышением температуры тела, гнойными выделениями, ознобом, ухудшением общего самочувствия.
Внематочная беременность
Внематочная беременность – патологический процесс, при котором плод начинает расти и развиваться вне полости матки. Развивается под воздействием эндометриозов, гормональных и эндокринных нарушений, наличии в анамнезе абортов. Может привести к развитию полостного кровотечения, которое требует незамедлительного оперативного вмешательства.
