Во влагалище кусочки кожы
Содержание
Белые выделения с комочками: причина появления
Слизь из влагалища выделяется у всех женщин. Такой секрет спровоцирован патологическими и физиологическими процессами, протекающими в организме.
Во многом его объем и характер зависят от гормонального фона. Белые сгустки в выделениях у женщин могут появиться под воздействием множества факторов.
Главное, своевременно отличить нормальную секрецию от той, которая указывает на развитие заболеваний.
Физиологические причины
Выделения в виде белых комочков – это нормальное физиологическое явление, но только в том случае, если они не обладают неприятным запахом и не сопровождаются дополнительными симптомами (жжение, зуд, болевые ощущения). Такие изменения могут наблюдаться в середине цикла, когда наступает овуляция.
Нередко подобная симптоматика отмечается после интимной близости. Особенно в тех случаях, когда использовались презервативы. При контакте естественной и искусственной смазок из влагалища вытекает достаточно густая жидкость, в которой могут быть небольшие комочки.
Причины патологических выделений
В норме густые прозрачные выделения наблюдаются после овуляции и полового акта. Симптоматика при этом не сопровождается жжением и зудом. Если на фоне изменения характера секрета отмечаются другие клинические проявления, то можно заподозрить развитие патологии.
Какова причина белых выделений, точно может определить исключительно врач. С этой целью проводится ряд диагностических мероприятий, позволяющих получить достоверную информацию о состоянии здоровья женщины. Чаще всего белые выделения с комочками отмечаются при развитии инфекционного заболевания или молочницы.
Инфекции
В норме у женщины появляются белые выделения, которые не вызывают жжения и болевых ощущений. Если же в них наблюдаются сгустки, отмечаются сопутствующие симптомы, то такие изменения являются патологией. Многие инфекционные болезни могут быть причиной обильного секрета с комочками. Среди основных выделяют следующие:
- Хламидиоз. Бели при этом заболевании постепенно приобретают зеленый оттенок. Помимо этого, отмечается появление болевых ощущений в области поясницы и живота.
- Гонорея. Секреция в процессе развития болезни становится густой, желтоватой. Патология проявляется в острой форме, сопровождается гипертермией и болевыми ощущениями, локализирующимися в области внутренней стороны бедер, поясницы и живота. Инфекция стремительно распространяется и поражает все органы репродуктивной системы. По причине скопления жидкости происходит слипание маточных труб, а вследствие этого наступает бесплодие.
- Трихомониаз. Бели при данной патологии пенистые и обладают весьма неприятным запахом. Также отмечается появление зуда, болевых ощущений и жжения. При отсутствии должного лечения патологический процесс переходит на канал мочеиспускания.
- Бактериальный вагиноз. Секреция становится обильной, появляется слизь с неприятным запахом протухшей рыбы. Развивается заболевание по причине нарушения микрофлоры влагалища и активного размножения болезнетворных бактерий. Зачастую этой патологии сопутствует кандидоз.
Молочница
Для этого заболевания характерны обильные белые выделения с комочками и сгустками, обладающие кислым запахом. Развивается кандидоз по причине активного размножения грибков кандида, которые есть в организме каждой женщины и при определенных условиях активизируются, стремительно увеличиваясь в количестве.
Основной симптом молочницы – творожистые выделения. Помимо этого, могут появиться в процессе развития заболевания болевой синдром, зуд и жжение в интимной зоне, которое усиливается ближе к вечеру. В случае перехода патологии в хроническую форму клинические проявления становятся слабовыраженными. Отмечается лишь нехарактерная творожистая секреция.
Среди причин развития кандидоза выделяются следующие:
- угнетение иммунитета;
- прием антибиотиков или оральных контрацептивов;
- гормональные нарушения;
- частые спринцевания;
- неправильная организация рациона питания;
- чрезмерная масса тела.
Благоприятным фоном для развития молочницы считается диабет. Повышенный уровень сахара провоцирует интенсивное размножение грибков и дальнейшее распространение патологического процесса.
Толчком для активации патогенных микроорганизмов также может оказаться ношение нижнего белья, изготовленного из синтетических материалов, чрезмерное употребление кофейных напитков, использование мыла в качестве средства интимной гигиены.
Диагностика заболевания
Самостоятельно определить причину, по которой появляются выделения комочками, невозможно. Поставить диагноз сможет только врач после проведения диагностики, включающей в себя ряд мероприятий:
- Сбор анамнеза. Гинеколог выслушивает жалобы женщины, узнает о наличии хронических заболеваний.
- Осмотр с использованием зеркал. Таким образом удается выявить воспалительные процессы, оценить состояние слизистых оболочек влагалища и изучить характер секреции.
- Бимануальное исследование. Врач пальцами прощупывает влагалище, детородный орган и придатки, надавливая при этом второй рукой на стенку брюшины. За счет этого удается определить размеры и структуру органов репродуктивной системы.
- Бактериальный посев. Позволяет определить уровень чувствительности патогенных микроорганизмов к различным антибиотическим средствам.
- ПЦР-диагностика. Проводится при подозрениях на наличие инфекций, передающихся половым путем.
- Кольпоскопия. С помощью этого метода удается исключить эрозию и дисплазию шейки матки.
- Мазок на флору и рассмотрение его под микроскопом.
- УЗИ.
После получения результатов всех исследований врач ставит точный диагноз и подбирает оптимальный курс терапии. Лечение, как правило, проводится комплексно. Медикаментозные средства и их дозировка гинекологом назначаются в индивидуальном порядке, с учетом того, какая именно патология спровоцировала появление нехарактерной секреции.
Профилактические мероприятия
Во многом характер секрета зависит от образа жизни женщины и соблюдения правил интимной гигиены. Предотвратить появление белых комочков в слизи можно с помощью мер профилактики, основными из которых считаются следующие:
- Подмывание выполнять в утреннее и вечернее время с использованием средств интимной гигиены.
- Минимизировать спринцевания.
- Избегать случайных интимных связей. Идеальным вариантом считается один постоянный половой партнер.
- Правильно подбирать средства оральной контрацепции.
- Вести активный образ жизни с умеренными физическими нагрузками.
- Избегать стрессовых ситуаций и не допускать эмоционального истощения.
- Своевременно лечить любые развивающиеся патологии.
- Правильно организовать рацион питания. В меню должно быть достаточное количество зелени, овощей, фруктов и кисломолочных продуктов.
Правильное лечение
В процессе подбора терапевтического курса при появлении слизи с белыми комочками гинеколог преследует несколько целей:
- Устранение причины появления этой симптоматики. Чаще всего используются в процессе лечения свечи. Иногда могут назначаться препараты в форме таблеток.
- Восстановление нормальной микрофлоры с целью предотвращения рецидивов.
- Укрепление защитных функций.
- Восстановление тканей.
- Улучшение микроциркуляции и кровоснабжения.
Подбор препаратов и методов терапии осуществляется в индивидуальном порядке, с учетом особенностей организма, возраста женщины, наличия сопутствующих патологий и склонности к аллергическим реакциям.
Если в процессе лечения используются гормональные медикаментозные средства, дополнительно рекомендуется проконсультироваться с эндокринологом.
Самой частой причиной появления выделений со сгустками считается молочница, но не только она проявляется подобной симптоматикой. При малейших подозрениях на данное заболевание следует сделать тест на молочницу и получить консультацию специалисти.
В некоторых случаях такие изменения считаются вариантом нормы. Если же присутствуют сопутствующие клинические проявления, то велика вероятность развития патологии. При этом нужна врачебная помощь. Самолечение является недопустимой мерой.
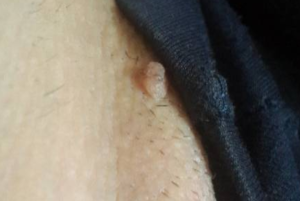
Папилломы во влагалище: причины, симптомы и лечение
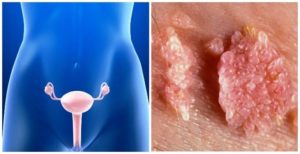
Правильный уход за интимными зонами тела подразумевает не только гигиенические процедуры. Уход за женскими половыми органами означает правильный образ жизни, так как именно на эту часть тела припадает наибольшее количество различных болезней. Наиболее часто возбудители которых попадают в женские органы половым путем, поэтому уход за интимными зонами это и защищенный интимный акт.
Человек может годами быть носителем вируса папилломы и при этом не догадываться об этом факте. А вот одна из довольно часто встречаемых проблем — это папилломы на интимных местах, особенно во влагалище.
Внешне такие наросты похожи на небольшие образования в форме петушиного гребня или остроконечных кондилом. Наиболее часто появление папиллом спровоцировано вирусом папилломы. Побороть такие образования здоровый человеческий организм способен самостоятельно, если исключить влияние целого ряда провоцирующих факторов.
Что такое папиллома?
Зачастую папилломы имеют вид небольших узелков, которые образовываются в зоне влагалища. Могут приобретать пигментацию от телесного до розового цвета. Встречаются как единичные экземпляры, так и несколько образований на одном участке. Сливаясь между собой, могут формировать достаточно большие скопления. Если развивается такой процесс, то можно говорить о папилломатозе.
Возникновение таких формирований происходит под воздействием на организм вируса папилломы человека. Этот возбудитель передается половым путем и довольно распространен среди сексуально активного населения.
В этой статье мы уже подробно освещали вопрос о вирусе папилломы человека у женщин.
Почему возникают папилломы влагалища?
Инфекция папилломавируса имеет инкубационный период от 2 недель до нескольких лет. Очень часто она становится причиной развития таких образований, как папилломы или кондиломы во влагалище.
Попадает в организм этот возбудитель путем половых взаимосвязей, не предохраняющихся партнеров. Болезнь способна развиваться на фоне пониженного иммунитета или воспалительных процессов.
Особое значение имеет наличие провоцирующих болезнь факторов:
- эндометрит;
- воспаление яичников;
- вульвовагинит;
- хламидиоз;
- гонорея.
Именно они приводят к быстрому развитию вируса внутри женского организма.
Также развитию папиллом во влагалище способствуют:
- ранняя интимная жизнь;
- авитаминоз;
- дисбактериоз во влагалище;
- нервные потрясения.
- сниженные силы иммунитета в организме;
- прием кортикостероидов;
- проведение на инфицированной коже оперативных вмешательств;
- беременность.
Папилломавирус насчитывает около сотни различных штаммов, из которых только некоторые способны приводить к возникновению и развитию папиллом.
При попадании вируса на здоровые ткани происходит ряд процессов:
- Возбудитель проникает сквозь базальный слой дермы.
- Повреждает оболочку клеток.
- Происходит внедрение вирусной ДНК в центр клетки.
- Вирус ожидает благоприятных условий.
Если носитель папиллома вируса имеет сильный иммунитет, то инфекция может долгое время не проявлять своего негативного воздействия.
Как выглядят кондиломы?
Довольно часто причиной обращения к гинекологу становится формирование кондилом на интимных органах у женщин. Генитальные бородавки или кондиломы представляют собой разрастания сосочкового слоя эпителия, в результате чего происходит формирование наростов.
Пока происходит рост кондилом, то вирус не заразен. Но как только возбудитель достигает эпидермиса, появляется высокий риск инфицирования своего полового партнера.
Кондиломы бывают двух видов:
- Экзофитные. Формирования по внешним признакам напоминают остроконечные кондиломы. Образуются в поверхностном слое и имеют сосочковую поверхность. Такие кондиломы провоцируются ВПЧ с низкой онкогенной активностью. Фото остроконечных кондилом у женщин представлено здесь.
- Эндофитные. Образуют плоские кондиломы. Очень часто разрастаются вглубь эпителия. Могут провоцировать изменения внутри здоровых тканей. При отсутствии своевременного лечения способны вызывать онкологические формирования.
Кондиломы способны сильно разрастаться, доставляя неудобства:
- могут кровоточить или подвергаться травматизации;
- препятствуют интимной жизни;
- носят характер косметического дефекта, при этом вызывают психологический дискомфорт;
- создают проблемы при родах.
Фото
Для понимания локализации и внешних признаков кондилом воспользуйтесь предоставленным ниже фотоматериалом.
Симптомы папилломы влагалища
Зачастую при ВПЧ у женщин образование папиллом на первых порах протекает бессимптомно.
В случае длительного развития и прогресса болезни, возможны проявления симптомов:
- Ощущается чувство зуда и жжения во влагалище.
- Могут возникать кровотечения.
- Обнаружение наростов во влагалище при пальпации.
В зависимости от скорости развития заболевания, будет необходимо диагностическое обследование пациентке с последующим удалением или лечением наростов.
Диагностика
Для установления диагноза гинекологу необходима полная диагностика:
- Анамнез болезни. Он включает в себя знание информации:
- как давно появились наросты;
- присутствовали ли не предохраненные интимные связи;
- как давно происходил последний акт такого рода.
- Осмотр гинеколога. При этом производится забор пораженных эпителиальных клеток для последующего ПЦР-анализа.
- ПЦР-диагностика. При этом анализе проводят определение количества возбудителей и типа папиллома вирусной инфекции.
- Иммуноферментный анализ. Он необходим для подтверждения присутствия у человека антител к вирусу. На основании которых, можно судить о степени развития ВПЧ в организме человека.
- Кольпоскопия. Осмотр стенок влагалища для определения поврежденных зон. Проводят с применением специального прибора кольпоскопа и окрашивания шейки матки раствором йода.
- Аноскопия. Предполагает осмотр анальной зоны на наличие папиллом.
- Цитологическое исследование. Изучение клеток под микроскопом, обнаружение поврежденных участков и их характеристика.
- Гистологический анализ. Изучение структуры поврежденных участков.
- Онкоцитология. Изучение клеток в соскобе с шейки матки и цервикального канала под увеличением микроскопа.
При подтверждении папилломатоза необходимо своевременное лечение и правильный подбор терапии.
Лечение папилломы влагалища
Терапия по излечению папиллом может осуществляться в несколько подходов:
- Консервативные методы лечения. Необходимы для недопущения перерождения опухоли в злокачественное образование. Включают в себя назначение:
- Иммуномодуляторов. Применяются после анализов на чувствительность папиллома вируса к определенному медикаменту. К ним относят виферон, реаферон, кипферон.
- Индукторы выработки интерферона. Назначают после определения воздействия таких препаратов на пораженные участки. Представители лекарств: тамерит, неовир, ларифан.
- Специфические препараты, обладающие противовирусным эффектом. Наиболее часто назначают: алпиразин.
- Хирургические методики по лечению папиллом. Используют несколько видов удаления формирований:
- Химическая коагуляция. Проводят под воздействием препаратов: солковагин, подофиллин.
- Криодеструкция. Эффективна процедура при небольших зонах поражения.
- Электрокоагуляция. Проводится с применением лазера.
- Радионож или иссечение скальпелем. Назначают только при обширных поражениях.
Медикаментозное лечение
Очень часто лечение папиллома вируса происходит под воздействием целого спектра медикаментозных средств.
Они обладают свойствами:
- прижигающими;
- бактерицидными;
- угнетающими.
При этом в спектре их действия заложен компонент, воздействие которого не дает новообразованию развиваться. Вирус может проявлять устойчивость к некоторым антибиотикам, поэтому перед назначением терапии лечения желательно обозначить наиболее эффективные.
К основным средствам при борьбе с инфекцией относят:
- ляписный карандаш;
- капли;
- таблетки;
- мази.
В случае если удаление папиллом нецелесообразно, то избавиться от наростов можно за 2-3 недели при помощи медикаментов.
Пагубное влияние имеют:
- Ферезол.
- Фенол в глицериновом растворе.
- Суперчистотел.
- Салициловая кислота.
- Криофарма.
Помимо прямого воздействия растворами на папиллому, применяют также препараты общего воздействия, которые повышают иммунологический статус организма.
Удаление
Иногда без удаления пораженного участка вылечить папиллому невозможно.
Тогда прибегают к процедурам:
- Иссечение образований. Проводится в случаях больших очагов поражения кожи.
- Обработка химическими лекарствами, которые оказывают пагубное влияние.
- Замораживание поврежденного участка. Возможно провести такую процедуру и во влагалище. Преимуществом этой манипуляции является контроль за воздействием холода, при этом не зацепив здоровую ткань.
- Применение химических методик удаления.
Профилактика
Для того чтобы избежать инфицирования вирусом папилломы необходимо придерживаться ряда рекомендаций:
- Регулярно проводить осмотры у гинеколога.
- Соблюдать личную гигиену.
- Допускать незащищенный интимный контакт только с проверенными партнерами.
- Повышение иммунитета.
- Сбалансировать питание.
- Единожды в год сдавать анализы на наличие ВПЧ в организме.
- Отказ от вредных привычек.
Опасность самостоятельного удаления папиллом во влагалище
Папилломы способны провоцировать развитие болезней:
- Эрозию шейки матки.
- Дисплазию.
- Перейти в злокачественные образования.
Если образование травмировать путем:
- сдавливания;
- трения;
- нарушения целостности;
- непрофессионального или самостоятельного удаления папиллом.
Возможны такие последствия, как перерождение доброкачественного образования на воспалительный процесс с высоким онкогенным риском. Поэтому самостоятельное лечение или удаление папиллом с влагалища просто недопустимы.
Заключение
Папилломы очень коварны. Они способны быстро распространяться и наносить вред всему организму. При появлении папилломы необходима консультация врача, так как они могут перерождаться в онкологические образования.
Соблюдая несколько профилактических рекомендаций, возможно не только уберечься от папиллом, но и не допустить проникновения возбудителя в организм:
- Защищайтесь презервативами во время интимного акта.
- Не допускайте стрессовых ситуаций.
- Укрепляйте иммунитет.
- Своевременно проходите осмотр у своего врача.
Крепкий иммунитет способен оберегать женщину от появления папиллом достаточно долгий период. Даже при попадании вируса в организм здорового человека его развитие будет угнетаться иммунными силами организма.
Материал обновлен: 01.04.2019
Причины почему появляется отросток во влагалище
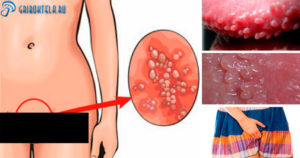
Наросты у входа во влагалище — это симптом, который указывает на наличие вируса папилломы человека или заболеваниях внутренних органов. В большинстве случае образования имеют доброкачественный характер и не несут угрозы для жизни пациентки.
Причины образования
Иногда женщины замечают, что во влагалище какие-то отростки прогрессируют в росте и доставляют определенный дискомфорт. Неприятные симптомы свидетельствуют о развитии внутреннего заболевания и требуют незамедлительного обращения к врачу.
Что может вызвать появление отростков на тонкой ножке:
- проблемы с иммунитетом перенесенные недавно вирусные инфекции;
- лишний вес и избыточное потоотделение;
- неправильный уход за половыми органами;
- дисфункция щитовидной железы;
- изменение гормонального фона после родов;
- частые стрессы и переживания;
- заражение половыми инфекциями при половых контактах без предохранения;
- инфекционные патологии, например, гонорея или хламидиоз.
Виды отростков
Если посмотреть на фото образований, можно увидеть, что наросты бывают разных цветов, форм и текстур. Поэтому иногда постановление точного диагноза может затрудниться.
О каких заболеваниях могут говорить длинные отростки во влагалище:
- ВПЧ. Наблюдается при входе во влагалище небольшой отросток, который сопровождаются зудом, жжением при мочеиспускании, покраснениями внутри влагалища. При несвоевременном лечении ситуация может усложниться и перейти в злокачественную стадию. Поэтому в данном случае рекомендовано вовремя пройти тщательную диагностику и начать комплексное лечение.
- Жировик. Локализация жировиков — поверхность половых губ и стенки влагалища. Появление образования не дополняется вспомогательными симптомами, чаще всего развитие нароста происходит без выраженных симптомов. Жировик имеет округлую форму и мягкую консистенцию. Удаляется нарост хирургическим путем после комплексного обследования.
- Киста. Кистозные образования появляются спонтанно и чаще всего не дают никакой негативной симптоматики. Обнаружить дискомфорт женщина может во время полового акта. Так как, увеличиваясь в росте, киста препятствует нормальному продолжению интимной жизни. В таких случаях требуется осмотр гинеколога и оперативное вмешательство.
- Бородавка. Длинный кожный отросток может быть обычной бородавкой. В таких случаях нарост причиняет дискомфорт при половом акте, пациентка наблюдает боль, зуд в проблемной зоне. Отросток может увеличиваться в размерах, отекать и кровоточить. В данных случаях требуется хирургическое удаление образования.
- Герпес. Генитальный герпес передается половым путем и выражается в идее пузырьковых наростов, заполненных жидкостью. Образования появляются как во влагалище, так и на внутренней стороне бедра. Спустя некоторое время пузырь лопается, а на его месте образуются язвы. Ситуация требует медикаментозного вмешательства.
- Злокачественные образования. На начальных этапах развития патология симптоматика практически не наблюдается. Ощутимые изменения происходят на 2 и 3 стадии онкологического заболевания. Симптоматика проявляется в виде болей, отдающих в таз и не прекращающихся после принятия анальгетиков. У женщины также наблюдаются проблемы при дефекации и мочеиспускании, в экскрементах могут наблюдаться кровяные прожилки. В некоторых случаях наблюдается увеличение температуры, отчетливое прощупывание паховых лимфоузлов.
Терапия
Какие варианты и виды лечения может предложить врач:
- При ВПЧ прописывается комплекс медикаментозного лечения, которые состоит из противовирусных средств, иммуностимулирующих препаратов и заживляющих мазей.
- Жировики и кисты удаляются хирургическим путем. Метод удаления определяет врач, в зависимости от состояния нароста. Если образование имеет небольшие размеры, хирург может предложить медикаментозную терапию с применением рассасывающих мазей. Однако такой вариант не гарантирует полного избавления от нароста.
- Бородавки в некоторых случаях сложно поддаются лечению. Для полного удаления применяют операционные методы и последующие курсы иммуностимулирующими препаратами.
- Генитальный герпес лечится противовирусными препаратами.
Для удаления нароста применяются различные методы, которые могут меняться в зависимости от возраста пациентки или особенностей ее организма.
Какие главные варианты для удаления наростов используются в медицине:
- Лазер. Один из самых распространенных и безболезненных методов, помогает устранить небольшие образования, практически не оставляя следов от шрамов.
- Азот. В данном случае отростки удаляются при помощи жидкого азота, процедура проходит в несколько этапов, после процесса назначается курс профилактической терапии.
- Радиоволновой метод. Образование удаляется при помощи радиоволны, которая не оставляет шрамов и следов оперативного вмешательства.
- Электрокоагулятор. Отросток убирается при помощи тока, на начальном этапе на месте образования появляется корочка. Через пару недель после процедуры корочка отпадает, на ее месте образуется розоватый шрам.
После удаления нароста необходимо соблюдать все рекомендации гинеколога, приходить на перевязки, если потребуется. В первые 2 недели стоит воздержаться от половых контактов, отменить интенсивные тренировки в спортзале.
Меры предосторожности
Чтобы избежать повторного появления нароста, стоит следовать рекомендациям гинекологов:
- Следить за местом после удаления отростка, проверяться регулярно у врача, делать перевязки и лечебные компрессы с теми средствами, которые пропишет гинеколог.
- Следить за личной гигиеной, принимать душ 2 раза в день, своевременно менять нижнее белье.
- Укреплять иммунитет, принимать поливитаминные препараты, вести здоровый образ жизни, избавиться от вредных привычек.
- Предохраняться во время полового акта, использовать антисептики, например, мирамистин или перекись водорода, проверяться на наличие половых инфекций каждые полгода.
- Вовремя лечить вирусные инфекции, закалять организм.
Наросты около влагалища
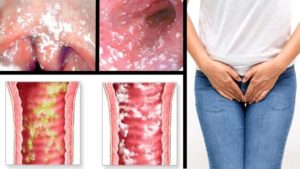
Имеющиеся наросты во влагалище — нередкая картина в гинекологии. Зачастую это доброкачественные образования телесного или розового цвета. Они свидетельствуют о наличии ВПЧ в организме или заболеваний внутренних органов.
Располагаются внутри влагалища или вокруг него. Образования наростов может проходить бессимптомно, а может провоцировать зуд и жжение в промежности с кровянистыми выделениями.
Соблюдения личной гигиены и защищенный половой акт — лучшие способы уберечь себя от попадания вируса папилломы человека.
Наличие наростов во влагалище у женщин может стать преградой для интимной жизни и беременности.
Виды наростов
Появившийся нарост внутри влагалища в медицине именуемый кондилома. Появляется вследствие инвазии вирусом папилломы человека. Они могут проявляться в любом возрасте и иметь разную природу возникновения. Классифицируют такие кондиломы:
- по размерам на маленькие, средние, большие;
- по структуре на рыхлые, твердые;
- по форме.
Различают кондиломы на вагине по цветам и плотности. Такие узелки могут быть как доброкачественными, так и злокачественными. Но кроме кондилом могут наблюдаться другие виды новообразований: липома, киста и другие.
Белый нарост во влагалище может говорить о генитальной бородавке. В виде узелка может проявляться и геморрой (выходя в наружу) либо полип.
Если появился нарост, нужно сразу обращаться к врачу для проведения диагностики.
Кондиломы во влагалище разрастаются около промежности и на половых губах.
Месторасположение кондилом
Новообразования ВПЧ локализуются у входа в промежность внутри или снаружи половых губ. Слизистая влагалища — частая зона распределения образований в виде розовых сосочков, которые могут быть как в единичном, так и во множественном количестве. Возможно их возрастание около ануса, на бедрах или лобке.
Вирус папилломы человека находится внутри организма, а в моменты вызревания появляется снаружи в виде розовых или телесных уплотнений. Зависимо от штамма (науке известно 100 разновидностей ВПЧ) образования во влагалище имеет конкретную зону локализации. Такие наросты как геморрой проявляются между анусом и входом во влагалище.
Стенки часто поражаются липомами или кистозными структурами. Внутренние наросты — папилломы.
Причины образований
В зависимости от состояния иммунной системы, ВПЧ способен не проявляться в виде кондилом до 3-х месяцев, но бывают случаи, когда через 2 недели после заражения появляется нарост. Основные причины такого процесса:
- снижение иммунной системы человека;
- неразборчивая половая жизнь;
- незащищенный секс;
- инфекционные и воспалительные заболевания (вульвовагинит, хламидиоз, гонорея и другие).
Слабый иммунитет, инфекции, плохая гигиена, небезопасный секс могут стать причиной образования кондилом во влагалище.
Точную причину, почему появились кондиломы, достоверно установить не удается. Так как вирус способен долгое время находиться в организме женщины и не проявлять себя, а при высокой функции иммунитета может и вовсе не возникать.
ВПЧ легко проникает через слизистую половых органов, поэтому секс — частая причина заражения. Во время беременности и в период кормления грудью организм женщины более подвержен вирусной инвазии, поэтому риск заразиться ВПЧ выше.
Проблемы с нервной системой, при воздействии шока и стресса также способны сыграть негативную роль в развитии кондилом, спровоцировав активность штамма.
Симптомы недуга
Признаки заболевания и период их возникновения зависят от функциональности защитной системы организма. Инкубационный период длиться примерно от 2-х недель до 3-х месяцев. При этом вирус выжидает благоприятного момента для проявления. В момент возникновения нароста во влагалище пациентка испытывает зуд, жжение, боль.
Слизистая при этом отекает и появляются покраснения. Нередко узелки имеют белые верхушки и источают неприятный кислый запах. Игнорирование таких проявлений приводит к серьезным осложнениям: эрозии шейки матки, дисплазии, а в дальнейшем и к онкологии.
При появлении кровянистых выделений гинеколог проверяет поверхность кондилом на наличие травмированных участков.
Лечение наростов влагалища и диагностика
Затягивать с лечением образований во влагалище нельзя. Чем раньше применены методики по удалению, тем больше вероятность избежать патологий развития.
Самоустранения проблемы чревато негативными последствиями. Методику излечения недуга назначает только гинеколог, имеющий ясную клиническую картину. Для ее установления назначается диагностика.
В таблице описаны основные методы диагностирования болезни.
| Визуальный осмотр | Проводиться гинекологом вместе с устным опросом пациента на симптоматические проявления. Исследуется стенки влагалища и матки (кольпоскопия) и область заднего прохода (аноскопия) |
| ПЦР-диагностика | Определяется тип ВПЧ, количество и влияние на организм, что выполнимо с помощью соскоба с пораженного участка кожи |
| ИФА | Проверяется наличие и реакцию антител к вирусу |
| Цитологический и гистологический | Осматриваются клетки и ткани узелковых образований с помощью микроскопа |
| Онкоцитология | Определяется наличие раковых клеток с помощью мазка с зоны шейки матки и области цервикального канала |
Имея полную информацию о типе и виде нароста вокруг влагалища или на его стенках, определяется методика лечения.
Для лечения кондилом без противовирусных таблеток не обойтись.
Аппаратное лечение
Гинекологи рекомендуют применять методы аппаратного избавления от кондилом влагалища.
Такое лечение не так длительно как медикаментозное, не так травматично как обычная операция, которая проводится хирургом при полном иссечении кондиломы, а при необходимости и с близлежащими тканями.
Аппаратные методики снижают риск рецидивов и не оставляют шрамов. Проводится в комплексе с иммунной терапией под контролем врача. В таблице даны описания аппаратных методов.
| Лазерная терапия | Подсушивание и удаления нароста с помощью лазера. Используют при большом диаметре нароста |
| Криодеструкция | Замораживание жидким азотом. Процедура проходит в несколько приемов |
| Радиоволновая деструкция | Удаляет с помощью радиоволн, не оставляет шрамов |
| Электрокоагуляция | Избавления от кондилом с помощью повышенной температуры. Курс восстановления кожи ― 14 дней |
Обширное или агрессивные новообразование во влагалище рационально лечить аппаратными методами.
Выбор методики аппаратного лечения базируется на пожеланиях пациента и рекомендациях доктора. Проводят такие процедуры только специализированные клиники.
Обращаться в косметологический кабинет не стоит из-за риска попасть на непрофессионалов. Курс реабилитации не длителен, в течение этого периода стоит отказаться от половой жизни.
Рецидив кондилом во влагалище означает, что ВПЧ остался в организме женщины и требуется повторное вмешательство.
Патологические выделения из влагалища
По характеру выделений можно оценить состояние органов женской половой сферы. Здоровые выделения формируются в небольшом объёме, они прозрачные, не имеют запаха и не сопровождаются болью и зудом. Когда вид выделений меняется, это свидетельствует о наличии патологического процесса в органах женской половой сферы.
Следует побеспокоиться, если выделения меняются по консистенции, приобретают странный цвет или запах, изменяется их интенсивность. Часто такие выделения сопровождаются болью в нижней части живота, зудом, резью в промежности, раздражением внешних половых органов, дискомфортом при мочеиспускании.
Виды влагалищных выделений
В зависимости от количества продуцируемой слизи, патологические выделения подразделяются на скудные и обильные.
Скудными называют выделения, которых недостаточно для нормального функционирования влагалища и наружных половых органов. Слизистые оболочки начинают пересыхать, трескаться. При половом акте чувствуется трение и боль. Скудные выделения становятся результатом гормональных изменений из-за возраста, эндокринного заболевания или приёма гормональных препаратов.
Обильными называют выделения, которые приводят к постоянному ощущению влаги во влагалище. Они заметны на нижнем белье.
Обильные выделения могут диагностироваться у молодых женщин в период овуляции в середине менструального цикла, они прозрачны и не имеют неприятного запаха. При беременности, особенно перед родами, выделения также делаются более обильными.
Это здоровые выделения, их не стоит опасаться. Если же меняется консистенция, объём, цвет или запах выделений — это свидетельствует о начале патологического процесса.
По консистенции выделения различаются на водянистые, слизистые, творожистые и пенистые.
- Жидкие выделения — водянистые и слизистые — без запаха и цвета значатся нормальными. Водянистые выделения отмечаются в середине цикла в период овуляции, слизистые появляются во время полового акта и служат смазкой.
- Густые творожистые выделения говорят о наличии грибковой инфекции. Врачи обычно ставят диагноз кандидоз. Выделения напоминают жидкий творог, они не однородны по консистенции.
- Пенистые выделения говорят о присутствии бактериальной инфекции. Особенно это опасно, если они имеют неприятный запах или выраженный цвет. Пенистые выделения являются отличительным признаком трихомониаза.
По цвету выделений различают прозрачные (нормальные), белые, кровянистые, жёлтые, зелёные и коричневые:
- Прозрачные выделения являются нормой. Обычно они незаметны на нижнем белье и на теле.
- Густые белые выделения сигнализируют о наличии кандидоза (молочницы). В здоровом состоянии белые выделения могут появляться перед родами.
- Кровянистые и коричневые выделения — самые опасные, так как сигнализируют о присутствии крови во влагалище. В норме они бывают только во время менструации. При приёме гормональной контрацепции, особенно в первые месяцы, допустимо появление межменструальных кровянистых выделений, это значится нормальным и сообщает об адаптации организма к искусственным гормонам. В иных случаях кровянистые выделения оповещают о наличии серьезной патологии или начале кровотечения.
- Жёлтые и зелёные выделения свидетельствуют о наличии инфекционно-воспалительного процесса.
По запаху дифференцируют выделения без запаха, со сладковатым запахом, с кислым запахом, с неприятным запахом.
- Фраза «выделения без запаха» условна, так как все выделения человека характеризуются некоторым запахом. В здоровом состоянии этот запах приятный и едва уловимый. Он индивидуален для каждого человека. Так как человек чувствует его постоянно, он со временем перестаёт его ощущать. Если женщина не чувствует запах выделений, можно заявить, что это выделения без запаха.
- Выделения со сладковатым или кисловатым запахом чаще всего говорят о молочнице. Грибки Candida используют сахар для питания, любят его и селятся в среде, богатой сахаром.
- Выделения с неприятным запахом вызываются бактериальной инфекцией. Часто они напоминают по запаху несвежую рыбу. Характерный запах рыбы дают анаэробные бактерии. Чем сильнее запах, тем сильнее инфекция.
Причины появления патологических выделений
Увы, но многие патологические процессы проходят без симптомов, показать их наличие может только гинекологический осмотр и лабораторные анализы.
На вид выделений у здоровой женщины может повлиять несколько факторов. Это стресс, перемена климата, приём гормональных препаратов, приём сильнодействующих лекарств, аллергические реакции. Также на характер выделений может повлиять личная гигиена.
Есть некоторые симптомы, по которым можно предварительно определить заболевание. Конечно, точная диагностика возможна только у врача после осмотра и лабораторной диагностики, но появление некоторых может дать более-менее точную картину заболевания.Творожистые выделения белые со сладковатым или кислым запахом говорят о кандидозе. Другими симптомами кандидоза являются:
- жжение, зуд во влагалище и наружных половых органах;
- отёчность влагалища после полового акта;
- боль при мочеиспускании и во время полового акта.
Обильные жёлтые или кровянистые выделения с неприятным запахом могут сообщать о бактериальном вагините. Это воспаление влагалища, вызванное нарушением микрофлоры. Это значит, что местный иммунитет не может сдерживать рост патогенных бактерий, они атакуют клетки влагалища, начинается воспалительный процесс. Характерные симптомы бактериального вагинита:
- покраснение, зуд и отёк половых органов;
- тянущие боли внизу живота;
- болезненность полового акта;
- небольшое увеличение температуры тела;
- слабость и утомляемость;
- учащённое мочеиспускание.
Обильные пенистые бели с неприятным запахом могут говорить о трихомониазе. Возбудителем заболевания являются трихомонады. Также наблюдаются следующие симптомы:
- раздражение гениталий и внутренних поверхностей бёдер;
- эрозия слизистых оболочек интимной зоны;
- боль при мочеиспускании;
- боли внизу живота;
- боль при половом контакте.
Однородные выделения жёлто-зелёного цвета с неприятным запахом могут быть признаком гонореи. Это острое инфекционное заболевание, вызываемое гонококком и передающееся половым путём. Симптомами гонореи являются:
- зуд и боль в мочеиспускательном канале и влагалище;
- повышение температуры тела;
- отделение гноя из влагалища;
- частое болезненное мочеиспускание;
- увеличение и болезненность лимфатических узлов;
- слабость;
- тошнота;
- нарушение аппетита.
Серозно-гнойные выделения с кровью часто говорят о наличии кисты в матке или её придатках. Симптомами кисты кроме кровянистых выделений являются:
- дискомфорт во влагалище;
- боль в нижней части живота;
- боль при половом акте;
- увеличение менструальных выделений;
- нарушение менструального цикла;
- болезненность менструации.
Ярко жёлтые и зелёные выделения в обильном количестве с очень неприятным запахом сигнализируют об эндометрите. Это воспаление матки, вызванное бактериями или травмой. Симптомы эндометрита:
- острая боль в животе, в нижней его части;
- повышение температуры с ознобом;
- учащение пульса;
- болезненное мочеиспускание;
- слабость;
- увеличение матки, вызванное воспалением тканей;
- обильные и болезненные месячные;
- бесплодие.
Коричневые выделения при задержке менструации могут информировать о патологическом течении беременности, например, о внематочной беременности. Судить о вероятности этой патологии можно по следующим симптомам:
- отсутствие менструации;
- острая или схваткообразная боль в нижней части живота, обычно сбоку;
- токсикоз и другие признаки беременности.
Это очень опасное состояние, которое требует немедленной медицинской помощи. Даже если беременность маточная, но присутствуют кровянистые выделения, необходимо немедленно обратиться к врачу, так как это признак угрозы прерывания беременности.
В любом случае, при появлении нездоровых выделений требуется очень тщательная гигиена, так как многие патологические выделения разъедают кожу гениталий. Иногда врач назначает ванночки с лечебными растворами и спринцевания.
Существует множество народных методов лечения выделений. Они порой помогают, но иногда могут смазывать клиническую картину и затруднять диагностику и лечение заболевания.
Ни в коем случае нельзя вводить во влагалище посторонние предметы, как это советуют некоторые народные рецепты. Это может навредить микрофлоре и травмировать и без того раздражённую слизистую оболочку влагалища.
Поэтому даже народные методы стоит применять только по рекомендации врача.
