Возможность беременности при отсутствии матки
Содержание
Удалили матку оставили яичники можно ли забеременеть
Молодых женщин, которым предстоит гистерэктомия, волнует, можно ли забеременеть без матки. Ответ врачей неоднозначен. Самостоятельно зачать и родить ребенка уже не получится. Однако иметь детей женщина сможет. Если детородный орган отсутствует, остается шанс стать мамой с помощью вспомогательных репродуктивных методов и суррогатного материнства.
Последствия гистерэктомии
Гистерэктомия — радикальная операция, ее проводят при лечении опасных заболеваний. Одним из веских оснований для того, чтобы удалить матку, становится онкология. Аналогичные операции выполняются при тяжелых формах аденомиоза и больших размерах миоматозных узлов.
Женщины без матки по-разному воспринимают свое новое состояние.
Некоторые пациентки радуются, что избавились от тяжелой болезни. Промедление могло привести к необратимым последствиям, поэтому для них все закончилось благополучно. В большинстве случаев так воспринимают сложившуюся ситуацию пациентки в возрасте, которые уже успели реализовать детородную функцию.
У многих женщин удаление матки вызывает психологические расстройства. Пациентки впадают в депрессию. Некоторые из них заметно стареют, поскольку прекращаются месячные. Есть женщины, у которых после гистерэктомии наступает климакс. Мозг понимает, что организм утратил детородную функцию, и перестает стимулировать выработку половых гормонов.
Реакция женщины на удаление матки непредсказуема. Нельзя заранее сказать, как операция отразится на эмоциональном и физическом здоровье.Матка — полый мышечный орган, который на протяжении репродуктивного возраста выполняет менструальную и детородную функции. Единственным точным последствием вмешательства становится их утрата и абсолютное бесплодие.
Можно ли после такой операции родить ребенка
Если пациентки спрашивают, можно ли без матки забеременеть и выносить, гинекологи однозначно отвечают, что нельзя. Природа предусмотрела, что беременность наступает в результате слияния сперматозоида и яйцеклетки после овуляции. Набор клеток продолжает делиться и продвигается по направлению к полости матки. После имплантации зародыш развивается и растет в матке на протяжении 9 месяцев.
После удаления детородного органа женщина не может забеременеть полноценно. Даже если в случае овуляции и слияния сперматозоида с яйцеклеткой сформируется плодное яйцо, ему негде будет закрепиться. Ни один орган женского организма, помимо матки, не предусмотрен для вынашивания потомства.
Известны случаи, когда после гистерэктомии у пациентки наступала беременность, но она была внематочной. Родить в этом случае невозможно, поскольку плод не будет развиваться.
Возможна ли внематочная беременность
Некоторые источники утверждают, что если удалили матку, то у женщины может случиться внематочная беременность. Оперативная гинекология предполагает разные способы гистерэктомии. Важно, сохраняется ли шейка, маточные трубы и яичники.
Забеременеть после удаления матки сложно, но в теории это может произойти. Для этого необходимо соблюдение следующих условий:
- есть шейка матки или часть шейки, по которой сперматозоиды могут попасть в полость малого таза;
- сохранен овариальный резерв;
- не нарушен гормональный фон, обеспечивающий ежемесячную овуляцию;
- половые контакты с партнером происходят без контрацептивов.
Если нет матки, то плодное яйцо закрепится в фаллопиевой трубе, яичнике или на брюшной стенке. Часто внематочная беременность прерывается самостоятельно на сроке 6-7 недель. При этой патологии женщине показана экстренная операция. Сохранить внематочную беременность невозможно, а промедление в лечении смертельно опасно.
Суррогатное материнство
Поскольку после удаления матки женщина самостоятельно не может забеременеть и родить, врачи предлагают альтернативный способ реализовать репродуктивную функцию. Он подойдет пациентке в том случае, если нет серьезных нарушений в работе яичников, а после операции был сохранен овариальный резерв.
Это суррогатное материнство. Многие женщины, не зная нюансов и сути процедуры, сразу отказываются. Они думают, что ребенок от суррогатной матери будет чужим.
Однако современные репродуктивные технологии помогут женщине и мужчине стать биологическими родителями младенца, которого выносит посторонняя женщина.
- у женщины после удаления матки берется несколько яйцеклеток;
- они оплодотворяются спермой супруга (при необходимости используется донорский материал);
- выполняется ЭКО, в процессе которого эмбрионы переносятся в полость матки суррогатной матери;
- после родов женщина передает ребенка его биологическим родителям и получает заранее оговоренное вознаграждение.
Все моменты суррогатного материнства прописываются в договоре. Законодательство регулирует отношения между биологическими родителями и женщиной, вынашивающей ребенка. Поэтому при спорных моментах можно подключить юриста и даже подать в суд.
Если собственных яйцеклеток после гистерэктомии нет, то можно использовать донорские ооциты. Они соединяются в пробирке со сперматозоидами будущего отца и подсаживаются суррогатной матери. Она рожает ребенка и передает семейной паре. Биологическим родителем в этом случае будет только муж, а юридически — оба супруга.
На вопрос о том, может ли женщина забеременеть после удаления матки, врачи не дают однозначного ответа. Зачатие возможно, но выносить и родить пациентка не сможет. Однако ВРТ позволяют ей стать матерью своего ребенка с помощью программы суррогатного материнства.
источник
10 фактов об удалении матки, которые не расскажет врач
Привет, друзья! С вами канал MedHacks.
Только проверенные данные медицины и здоровья, только хардкор!Подписывайтесь!
Удаление матки (гистерэктомия) — одна из самых распространенных «женских» операций.
Она проводится при наличии фибром (доброкачественных опухолей), болезненных и тяжело протекающих месячных, выпадении (пролапсе) матки, инвазивном раке репродуктивных органов — матки, шейки матки, влагалища, фаллопиевых труб или яичников.
Гистерэктомия не всегда оправдана и зависит от вида заболевания и его стадии. Важно знать, что пролапс матки поддается контролю при выполнении упражнений Кегеля, а гиперплазия эндометрия и рак эндометрия ранних стадий можно лечить консервативно, медикаментозными методами.
Если поставлен один из вышеперечисленных диагнозов, необходимо уточнить у врача, какие еще варианты лечения существуют, и выбрать оптимальный. Если гистерэктомия все же проведена, важно знать, как удаление матки повлияет на дальнейшую жизнь. Вот 10 фактов, которые нужно знать и не бояться.
1. Ваша сексуальная жизнь не закончена
Хотя операция может иметь долгосрочные последствия, потребуется время на лечение и реабилитацию, это не значит, что наступят необратимые изменения сексуальной жизни. Как скоро вы к ней вернетесь, зависит от типа гистерэктомии: частичной, полной или радикальной.
При частичной удаляется матка, при общей — шейка матки и матка, при радикальной — шейка матки и матка, маточные трубы, яичники, лимфатические узлы, окружающие ткани и верхняя треть влагалища. Возврат к интимной жизни, соответственно, возможен через 2-4 недели или 6 недель.
2. Гистерэктомия не является методом лечения эндометриоза
По данным Управления по вопросам здоровья женщин США, гистерэктомия с удалением яичников не является приоритетным методом при лечении эндометриоза. Обезболивание, гормональная терапия, консервативная хирургия с использованием минимально инвазивных методов и сохранением матки предпочтительнее.
3. Симптомы менопаузы: кому не волноваться?
Приливы, повышенная ночная потливость, перепады настроения — это обычные симптомы менопаузы. После удалении матки месячные прекратятся, вы не сможете забеременеть, но неприятных симптомов, сопровождающих менопаузу, вы не почувствуете. Единственное исключение — женщины в пременопаузе, у которых была удалена не только матка, но и яичники.
4. Симптомы менопаузы: кому волноваться?
Если удалены не только матка, но и яичники, прекратится выработка женских гормонов эстрогена и прогестерона. Они имеют решающее значение не только для сексуального здоровья, но и для здоровья костей.
При хирургической менопаузе обычные симптомы менопаузы, включая приливы и снижение либидо, могут проявляться сильнее.
Восстановление, связанное с эмоциональной травмой — потерей женской сексуальности — может занять больше времени, чем реабилитация, связанная с хирургией.
5. Гормональная терапия: за и против
Облегчить симптомы менопаузы может терапия эстрогенами. Эту возможность надо обсудить с врачом. Однако важно знать, что гормональная терапия связана с повышенным риском инсульта, тромбоза глубоких вен, сердечно-сосудистых заболеваний.
6. Можно ли обойтись без гистерэктомии?
Иногда можно остановиться на менее радикальном методе.
Например, миома матки хорошо поддается лечению при помощи малоинвазивной процедуры — эмболизации маточной артерии, когда кровоснабжение доброкачественного образования перекрывается за счет введения через бедренную артерию пациентки специального препарата. Другой вариант — миоэктомия, при которой удаляется миома, но матка сохраняется.
7. Минимум вмешательства
Уточните, возможно ли при вашем диагнозе проведение лапароскопии, минимально инвазивной операции. Примерно в 50% случаев, когда назначается гистерэктомия, вопрос можно решить с помощью лапароскопии, но не все хирурги предлагают такой метод. Хотя риск осложнений после лапароскопии снижается, а восстановление проходит быстрее.
8. Морцелляция: за и против
Удаление матки морцелляцией (кускование, удаление по частям) применяется при минимально инвазивных методах.
В прошлом эта практика подвергалась критике, считалось, что она потенциально может увеличивать риск распространения раковых клеток.
Сегодня разработаны новые подходы и считается, что преимущества морцелляции перевешивают риски с ней связанные, особенно в сравнении с консервативной хирургией.
9. Гистерэктомия может предотвратить развитие определенных типов рака
По данным Национального института рака США, риск развития рака яичников у женщин с мутациями BRCA1 или BRCA2 намного выше. По сравнению с 44% женщин, унаследовавших мутацию BRCA1, и 17% женщин, унаследовавших мутацию BRCA2, рак яичников в течение жизни разовьется только у 1% женщин общей популяции.
В некоторых случаях после генетического тестирования женщины с выявленными мутациями BRCA1 или BRCA2 принимают решение о проведении профилактической операции по удалению яичников (оофорэктомия). Она может выполняться как самостоятельно, так и во время гистерэктомии. Исследования показывают, что у таких женщин операция снижает риск смерти от рака яичников на 80%.
10. Эмоциональная реабилитация займет больше времени
Некоторым пациенткам, перенесшим гистерэктомию, сложнее справиться с эмоциональными последствиями, чем с физиологическими. Чувство слабости, опустошения, ощущение утраты после такой операции нормальны.
Справиться со стрессом, депрессией, бессонницей, потерей аппетита поможет специалист и близкие. Не отвергайте их помощь.
Гистерэктомия — эмоционально болезненный опыт, и лучше, если рядом окажутся те, кто сможет найти правильные слова поддержки и даст профессиональный совет.
Только проверенные данные медицины и здоровья!
Диагноз
Современная медицина научилась распознавать массу болезней и пороков. Поэтому с каждым годом всё большее количество молодых женщин, планирующих беременность, слышат страшные, обезнадеживающие диагнозы.
Одним из часто встречающихся «приговоров» является патология формирования женской половой системы, в народе называемая детской маткой.
Это понятие подразумевает задержку развития репродуктивного органа, отвечающего за зачатие и вынашивание плода.
Причины патологии
Детская матка у девушек может сформироваться вследствие:
- врожденных (внутриутробных) патологий;
- болезней щитовидной железы;
- серьезных отравлений, табако-, нарко- или алкогольной зависимости;
- тяжелых инфекций и их осложнений, перенесенных в подростковом возрасте;
- проведения хирургических операций на половых органах;
- хронических воспалительных процессов;
- физического либо психологического истощения;
- гормональных нарушений, характеризующихся недостатком эстрогена.
Видя отставание в размере, специалисты ставят девушкам неутешительный диагноз, отнимающий веру в возможность счастливого материнства. Однако на практике масса молодых мам со всего мира смогли успешно опровергнуть медицинские прогнозы.
Большинство из них узнавали о наличии патологии уже во время вынашивания ребенка. Остальным, заподозрившим проблемы с зачатием, пришлось разбираться, можно ли забеременеть и родить с детской маткой и что для этого нужно сделать.
Бесплодие из-за маленькой матки — нелепое предположение или страшный приговор?
Согласно статистике, данную патологию можно отметить у каждой двадцатой девушки, пришедшей на прием к гинекологу из-за сложностей с естественным зачатием. Квалифицированные медики стараются не употреблять этот термин.
Вместо туманных рассказов о детской матке они диагностируют:
- Инфантилизм. Наряду с уменьшенными размерами патология сопровождается повышенной плотностью тканей эндометрия, удлиненной шейкой и конусообразной формой влагалища.
- Гипоплазию. В этом случае врачи отмечают нормальную или увеличенную длину органа наряду с недостаточным объемом.
Вне зависимости от медицинского диагноза, наименование детская матка можно услышать, если её пропорции не соответствуют возрасту и физиологическим особенностям женщины. Часто диагноз ставят, когда она имеет размер, не достигающий 7×4 см.
Говорить о неосуществимости зачатия, вынашивания и рождения ребенка можно только в случае, когда репродуктивный орган имеет размер до 3 см. К сожалению, при данных параметрах женщинам рекомендуют прибегнуть к услугам суррогатной мамы.
В остальных случаях детская матка не является прямой преградой к наступлению беременности. Зачатие не происходит, если она сопровождается рядом других синдромов, ухудшающих здоровье женщины и снижающих функциональность репродуктивной системы в целом.
Как распознать проблему и какие меры можно предпринять для её устранения
Как правило, описываемый диагноз ставится специалистами при непосредственном осмотре или после ультразвуковой диагностики. Однако распознать патологию можно и самостоятельно. Врачи выделяют целый ряд синдромов, свидетельствующих о наличии отклонения.
У девушек с детской маткой можно отметить:
- задержку полового созревания, характеризующуюся поздним началом менструации (к 15-16 годам);
- аномалии формирования яичников, маточных труб, влагалища и наружных половых органов;
- болезненность, нерегулярность, а также скудные или, наоборот, слишком обильные выделения во время месячных;
- заметное отставание физического развития (маленький рост, узкие плечи, таз, недостаток веса и пр.);
- низкое либидо во взрослом возрасте;
- отсутствие оргазма даже при регулярной половой жизни.
Вышеперечисленные отклонения могут не только снизить вероятность зачатия, но и спровоцировать серьезные проблемы со здоровьем.
Отсутствие лечения может стать причиной частых и затяжных инфекций, непроходимости труб, преждевременного прерывания и внематочной беременности, а в случае родоразрешения — послеродовых кровотечений.
Поэтому при малейшем подозрении на наличие данного отклонения следует обратиться к врачу и пройти обследование.
Когда детская матка — повод бить тревогу?
Услышав неутешительный диагноз, ни в коем случае не стоит отчаиваться и терять веру в возможность забеременеть. Маленькие размеры матки не относятся к причинам бесплодия. Зачастую они являются лишь индивидуальной физиологической особенностью. Так, маленькие уши не мешают нам слышать, а миниатюрные ноги — ходить, плавать или даже танцевать.
Чтобы маленькая матка смогла справиться со своей задачей, врачи могут порекомендовать пройти соответствующее лечение:
- при эндокринных болезнях или нарушении функционирования яичников — гормональную терапию, восстанавливающую нормальный фон;
- при истощении — исключить эмоциональные и физические перегрузки, сформировать полноценный рацион питания и наладить регулярную половую жизнь;
- при интоксикации — очистить организм от токсических веществ и придерживаться здорового образа жизни.
На восстановление организма в среднем требуется от 3 до 6 месяцев, в некоторых случаях — до 2 лет. После прохождения лечения и общего оздоровления организма можно смело приступать к планированию беременности.
Чтобы подготовить детскую матку к вынашиванию плода, можно прибегнуть к терапии, направленной на стабилизацию её размера:
- гинекологический массаж матки, труб и яичников;
- физиотерапевтические процедуры (УВЧ, парафино- и лазерная терапия, грязелечение);
- лечебная физкультура.
Простые терапевтические меры, проводимые в условиях стационара, помогут улучшить крово- и лимфоток в матке. В результате таких манипуляций она должна увеличиться, что приведет к беспрепятственному зачатию и легкой беременности.
Чего можно ждать при беременности с детской маткой?
Миллионы женщин, имеющих описываемый диагноз, смогли беспрепятственно зачать, выносить и родить ребенка, доказав, что маленький размер матки — это всего лишь индивидуальная особенность.
С увеличением срока беременности активизируется и синтез женских гормонов, отвечающих за рост этого органа, вследствие чего он может растягиваться.
Однако после наступления оплодотворения нельзя пускать ситуацию на самотек.
Следует подготовить себя к тому, что при необходимости беременность придется поддерживать медикаментозно.
Кроме того, при чрезмерном тонусе матки в последнем триместре возможна необходимость экстренного родоразрешения путем кесарева сечения.Поэтому девушки, имеющие нарушения репродуктивной системы, должны как можно раньше посетить врача и встать на учет по беременности. Это позволит снизить риск возникновения осложнений и повысит шанс родить здорового малыша.
Похожие посты
Возможна ли беременность, если нет двух яичников: Немного анатомии и физиологии, Можно ли забеременеть

Способность к зачатию регулируется тесной и взаимосвязанной работой всех систем организма, в частности репродуктивной и эндокринной системой. Для оплодотворения необходимо наличие двух половых клеток, мужской и женской. Сперматозоид — это мужская половая клетка, а яйцеклетка – женская. Местом формирования и созревания яйцеклетки является женская парная половая железа – яичник.
Немного анатомии и физиологии
Природа, ещё в процессе эмбрионального развития девочки, закладывает определённое количество фолликул, которые позже превратятся в полноценные яйцеклетки.
Процесс созревания и выхода яйцеклетки называется овуляцией, и происходит ежемесячно в середине менструального цикла. Именно в этот момент наступает идеальное время для зачатия.
Во время овуляции происходит несколько изменений в организме женщины, которые создают благоприятные условия:
- Эндометрий, внутренний слизистый слой матки, достигает нужной толщины и становится способным принять оплодотворённую яйцеклетку.
- Цервикальная слизь, которая в другое время плотно закрывает вход в полость матки, разжижается, а значит, облегчает прохождение сперматозоидов.
- Гормональный фон женщины готов к поддержанию и развитию беременности.
После выхода из яичника, яйцеклетка попадает в устье маточной трубы, где встречается со сперматозоидом. Происходит оплодотворение, начинается деление клетки.
Яйцеклетка не сразу попадает в полость матки, а через 3-7 дней.
Всё это время, она продвигается по маточной трубе по направлению к матке, а затем, некоторое время, мигрирует по маточной полости в поисках идеального места закрепления. Этот момент называется имплантация.
Яичники принимают активное участие в сложной системе эндокринного контроля: гипоталамус – гипофиз – яичники.
Функционирование этой системы обеспечивает беспрерывную гормональную работу женских половых желёз, которые отвечают за синтез эстрогена и прогестерона.
Колебание уровня женских половых гормонов регулирует менструальный цикл, формирование и созревание яйцеклеток, сохранение беременности, здоровье и внешний вид женщины.
Фертильный период, время, когда женщина способна зачать и родить, начинается с 18 лет.
Именно в этот момент, организм девушки окончательно сформирован и способен выносить беременность без вреда для материнского организма. Период фертильности продолжается до 40 лет.
В этот возрастной период начинается постепенное угасание репродуктивной способности, а функционирование яичников останавливается, начинается климакс (от 45-55 лет).
Что происходит с организмом, когда яичники удаляют в молодом возрасте? Прежде всего, нарушается гормональный баланс, ведь система гипоталамус – гипофиз – яичники разрушается.
Для поддержания работы сердечно-сосудистой, костной системы, вегетативных функций, назначают заместительную гормональную терапию.К сожалению, после удаления яичников утрачивается репродуктивная способность женщины, которую гормонотерапия восстановить не может.
Можно ли забеременеть?
Наступление беременности естественным путём без яичников невозможно. Почему? Дело в том, что если нет места, где будет созревать половая клетка, значит, не будет овуляции. А если нет овуляции, то оплодотворение естественным путём невозможно в принципе.
Похожая ситуация наблюдается при очень радикальном методе контрацепции – стерилизации. В медицинском учреждении проводят перевязку маточных труб, тем самым перекрывается доступ сперматозоида и попадание яйцеклетки в полость маточной трубы. Соответственно, если половые клетки не встретятся, то зачатие не произойдёт.
Итак, без яичников естественным путём забеременеть нельзя.
Однако современная медицина, в частности репродуктология, очень далеко продвинулась в сфере лечения бесплодия.
В тех ситуациях, когда отсутствуют яичники, женщина может воспользоваться процедурой экстракорпорального оплодотворения (ЭКО).
Для протокола понадобятся донорские яйцеклетки, которые могут быть забраны у родственниц или знакомых пациентки. Можно воспользоваться анонимным донором биоматериала.
На роль донора подойдёт молодая женщина, репродуктивного возраста. Имеет значение её здоровье, в том числе отсутствие системных патологий и вредных привычек. Предпочтение отдаётся кандидатам, имеющим в наличии одного или двух здоровых детей.
Для осеменения донорского материала используют сперму супруга. Супружеская пара, воспользовавшаяся ЭКО, считается родителями рождённого после процедуры ребёнка.
После подсадки эмбриона, женщине назначают препараты прогестерона, чаще «Утрожестан», который по составу подобен гормонам жёлтого тела беременности.Спустя 12-14 дней проводится контрольное определение состояния беременности. Если подсадка была успешной, гормональную терапию продолжают до 14-15 недели беременности. В последующем, за секрецию прогестерона начинает отвечать хорион, плацента.
Заключение
Отсутствие яичников приводит к утрате естественной репродуктивной способности. Однако современная медицина может помочь преодолеть эту проблему.
Источники
Можно ли забеременеть без матки, возможна ли внематочная беременность
Молодых женщин, которым предстоит гистерэктомия, волнует, можно ли забеременеть без матки. Ответ врачей неоднозначен. Самостоятельно зачать и родить ребенка уже не получится. Однако иметь детей женщина сможет. Если детородный орган отсутствует, остается шанс стать мамой с помощью вспомогательных репродуктивных методов и суррогатного материнства.
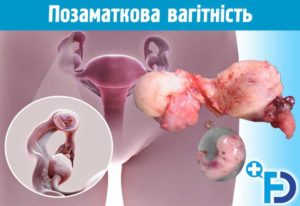
Внематочная беременность после экстирпации
Здравствуйте. Почти 5 лет назад мне после родов удалили матку и шейку матку. Чуть меньше года назад у меня обнаружили внематочную беременность. Часто ли случаются такие случаи?
Опасны ли для жизни 200 мл крови в брюшной полости?
Виктория
Russian Federation, Москва, Москва
Здравствуйте, Виктория.
Если вы спросите у врача: «Смогу ли я забеременеть и выносить ребенка после операции по удалению матки?», то любой специалист однозначно ответит: «Нет!» Однако такие случаи все-таки встречаются, и они крайне редки и уникальны.
Несколько из них были описаны в специализированной литературе. Беременность после удаления шейки матки и самой матки возможна только в том случае, если брюшная полость имеет сообщение с влагалищем и остатками репродуктивной системы женщины.
Отсюда и виды внематочной беременности: трубная, яичниковая, брюшная.
Такую беременность называют внематочной, т.к. по причине отсутствия матки эмбрион закрепляется где-то в брюшной полости или маточной трубе, и выносить такого ребенка невозможно, ведь именно в матке малыш живет , растет и развивается все 9 месяцев вплоть до самых родов.
Без матки выносить ребенка невозможно, хотя само зачатие может произойти, и это является огромной редкостью. Однако такую беременность на фоне отсутствия матки можно считать опасным осложнением, регулярность которого составляет примерно 1 случай на миллион.
Если у вас обнаружили внематочную беременность после экстирпации, то вас можно приравнять к человеку, выигравшему в лотерею, только вот на удачу и положительные эмоции в данном случае рассчитывать не приходится.
Беременность на фоне отсутствия матки
Описание механизма внематочной беременности поможет вам понять, как такое вообще могло случиться. Само понятие «внематочная беременность» означает, что закрепление эмбриона (оплодотворенной яйцеклетки) произошло не в матке (как положено), а в маточной трубе.
Такое зачатие врачи считают тяжелым осложнением и предупреждают женщину о той опасности, которая возникает в данном случае. Вполне здоровым женщинам, имеющим матку, специалисты рекомендуют прервать внематочную беременность в случае ее возникновения именно по причине угрозы здоровья.
Выявляют внематочную беременность чаще всего посредством обращения пациентки за медицинской помощью. Женщина указывает на резкие и мучительные боли внизу живота.
Иногда внематочная беременность обнаруживается вскоре после операции по удалению матки. Случается это, когда пациентка перед гистерэктомией и не подозревает, что беременна.
А уже после завершения процедуры удаления обнаруживается, что оплодотворенная яйцеклетка растет где-то в маточной трубе. Это, конечно, ошибка врачей, которые не смогли идентифицировать беременность еще до операции по удалению матки.
Однако это не ваш случай, т.к. беременность выявили спустя 5 лет после операции.
Вы столкнулись в так называемой «поздней» беременностью, когда у женщины после гистерэктомии (частичной, т.е. когда сохраняются яичники) беременность наступает через некоторое время после операции.
У вас сохранены яичники, в противном случае не было бы овуляции (процесса созревания и выхода яйцеклетки), которая была оплодотворена сперматозоидами партнера. Хирургическое вмешательство в данном случае должно быть незамедлительным, т.к.рост эмбриона в маточной трубе или каких-либо других участках репродуктивной системы женщины (кроме матки) предполагает их повреждение и последующую угрозу летального исхода.
Кровь в брюшной полости
При нарушении внематочной беременности может происходить разрыв плодовместилища. При внутреннем разрыве нарушается целостность плодного яйца, оно отслаивается от маточной трубы, и в ней начинают скапливаться сгустки крови.
В вашем случае произошел наружный разрыв плодовместилища (разрыв маточной трубы). Кровеносные сосуды, питающие маточную трубу, были повреждены, и началось значительное кровотечение. Кровь попадает в брюшную полость и скапливается в позадиматочном пространстве.
Если разрыва маточной трубы не произошло, а яйцо было вытолкнуто в брюшную полость, то происходит трубный выкидыш. В этом случае кровь также накапливается вокруг трубы, занимая часть дугласового пространства.
Независимо от причин скопления крови в брюшной полости последствия при отсутствии вмешательства со стороны врачей могут быть крайне опасными для жизни женщины.
С уважением, Наталья.
Полезный совет?
Внимание!
Напоминаем вам, что статья носит рекомендательный характер.
Для установления правильного диагноза нужна очная консультация врача!
Гипоплазия матки: беременность и роды с детской маткой
В медицине есть такое понятие, как детская матка. Другие названия одной и той же патологии — инфантильная или маленькая матка, гипоплазия матки. Болезнь характеризуется недостаточными размерами женского детородного органа. Считается, что забеременеть и выносить ребенка при таком диагнозе очень сложно, но шансы все-таки есть. В каждом случае все зависит от индивидуальных особенностей.
Благодаря современным медицинским технологиям и методам лечения, пациентки с диагнозом инфантильная матка получают возможность на благополучное зачатие и роды. Поэтому не стоит отчаиваться и опускать руки. Важно найти опытного и грамотного врача-репродуктолога, который сможет помочь в сложившейся ситуации.
На этой картинке показана нормальная и детская матка (матка с гипоплазией).
Что такое детская, маленькая матка
Узнать о патологии можно только после обследования у гинеколога. Выявляется эта болезнь обычно у молодых девушек, у которых нет детей, но есть какие-то нарушения в деятельности органов репродуктивной системы. Но не нужно воспринимать диагноз маленькая матка, как приговор. Это вовсе не означает, что забеременеть невозможно.
Анатомическое строение внутренних половых органов у всех женщин аналогично, но оно не может быть абсолютно идеальным. Вероятность беременности оценивается по таким показателям, как выраженность гипоплазии матки, наличие сопутствующих заболеваний, состояние гормонального фона, особенности менструального цикла. Кроме того, учитывается вес пациентки, ее телосложение.
При нормальном здоровье женская матка имеет грушевидную форму с размерами 4-5/7- 8 см, которые могут изменяться ненамного в зависимости от дня менструального цикла. Существует несколько форм аномалии строения матки:
- Аплазия — это аномалия, при которой размеры матки взрослой женщины не превышают трех сантиметров (характерно для новорожденных девочек).
- При инфантилизме матка не достигает и шести сантиметров (характерно для девочек младшего возраста).
- Гипоплазия – это отклонение от нормы на один сантиметр (размеры детородного органа, как у подростков).
Согласно статистике, 5 процентов женщин имеет аномально маленькую матку.
Детская матка никак не мешает интимной жизни, но может стать препятствием к материнству. Совместимость маточной гипоплазии с беременностью определяется степенью тяжести состояния. Причинами нередко являются травмы, патологии внутриутробного развития, воспалительные процессы, физиологические особенности и т.д. Чаще всего аномалия обнаруживается внезапно при первом гинекологическом осмотре.
Существует мнение о том, что этот диагноз многим пациенткам ставят ошибочно. И зачастую это «коммерческий» диагноз, который обычно слышат молодые девушки.
Если у женщины детская матка, то забеременеть и выносить ребенка будет сложно.
Причины
Гипоплазия матки может быть врожденной или приобретенной. В первом случае болезнь обусловлена воздействием негативных факторов на женщину в период беременности. Основные причины:
- генетические отклонения;
- алкоголизм и табакокурение в период гестации;
- бесконтрольный прием некоторых медицинских препаратов;
- вредные условия окружающей среды, обусловленные особенностями профессиональной деятельности беременной женщины;
- инфекционные заболевания;
- задержка внутриутробного развития.
Факторы риска приобретенной гипоплазии матки:
- Опухоли гипофиза, гипоталамуса.
- Хронические пороки сердца, тяжелые печеночные и почечные заболевания и т.д.
- Аутоиммунные процессы.
- Наркомания и алкоголизм.
- Удаление яичников.
- Недоразвитые яичники.
- Наследственная предрасположенность.
- Злоупотребление диетами для похудения, чрезвычайно низкая масса тела.
- Расстройства гормонального баланса на фоне перенесенных детских инфекций, например, краснуха или паротит.
- Низкий иммунитет, частые простудные заболевания.
- Профессиональный спорт, чрезмерные физические нагрузки.
- Опухоли на яичниках.
- Повышенные умственные нагрузки.
Симптомы гипоплазии матки
Маленькая матка редко проявляется в виде каких-либо симптомов, поэтому женщины могут и не подозревать о данном отклонении у себя. Клиническая картина отсутствует, если уменьшенные размеры детородного органа незначительны и обусловлены физиологическими особенностями.
Детская матка обычно наблюдается у миниатюрных и худеньких женщин с небольшим ростом.
Детскую матку можно заподозрить по нескольким признакам, возникающим у девочек в подростковом возрасте:
- Сильные боли в животе при менструациях.
- Головные боли, тошнота, сильное ухудшение самочувствия во время месячных.
- Чрезмерная худоба, отсутствие или недоразвитость грудных желез.
- Отсутствие месячных до 16 лет и более.
- Частые задержки менструаций.
- Отсутствие вторичных половых признаков.
При общем осмотре выявляется отставание девушки в физическом развитии: худощавость, низкий рост, незначительное оволосение лобка и подмышек, узкий таз, недоразвитость молочных желез. При гинекологическом обследовании определяются следующие признаки:
- Не развитые половые губы, открытый клитор.
- Уменьшенные яичники.
- Короткая и узкая вагина.
- Извилистые фаллопиевы трубы.
- Неправильное строение шейки матки.
- Неестественные размеры и перегиб матки.
Женщины репродуктивного возраста с детской маткой обычно жалуются на не наступление беременностей, частые выкидыши, не способность получать оргазмы, снижение полового влечения, хронические рецидивирующие цервициты и эндометриты и др.
Диагностика
Обследование пациентки осуществляется с помощью сбора анамнеза, общего и гинекологического осмотра. Дополнительные диагностические методики:
- зондирование полости детородного органа;
- рентгенография турецкого седла;
- гистероскопия;
- магнитно-резонансная томография;
- ультразвуковое исследование;
- измерение размеров таза;
- диагностическая лапароскопия;
- определение костного возраста;
- определение ановуляции с помощью функциональных тестов;
- анализы на гормоны.
При подозрении на гипоплазию матки необходим гинекологический осмотр.
Можно ли забеременеть при детской матке
Беременность при детской матке вовсе не исключена. Но все же шансы на быстрое и успешное зачатие не столь высоки. Вероятность оплодотворения и нормального развития эмбриона определяется степенью недоразвитости органа. Устанавливается с помощью томографии или УЗИ.
- При первой степени или аплазии беременность невозможна, поскольку полость матки почти отсутствует, а шейка органа имеет неправильное строение.
- При инфантилизме зачатие и вынашивание вероятны, но только после курса лечения. Но стопроцентных гарантий нет.
- При подростковой матке (гипоплазия 3 степени) шансы забеременеть более высоки по сравнению с первыми двумя случаями. Применение современных методов медицинской коррекции обычно дает положительные результаты.
Пример всех трех степеней (стадий развития) детской матки. Чем выше стадия, тем выше степень развития матки.
Если зачатие случилось при диагнозе детская матка, то не исключены проблемы с имплантацией плодного яйца. Женщины часто сталкиваются с признаками недостаточности желтого тела.
Кроме того, очень высок риск внематочной беременности.
Поэтому перед планированием зачатия необходимо полностью обследоваться у гинеколога, а после наступления беременности строго выполнять все врачебные рекомендации, не пропускать плановые осмотры.
Особенности течения беременности
При маточной гипоплазии беременность всегда сопровождается различными осложнениями. В первую очередь, это невынашивание, обусловленное гормональным дисбалансом.
Из-за отклонений в деятельности яичников возникает недостаток производства прогестерона, отвечающего за нормальное течение гестации. Выкидыш может случиться уже на второй неделе.
Снизить угрозу можно с помощью своевременной и грамотной гормональной коррекции.
Самопроизвольное прерывание беременности или преждевременные роды также случаются вследствие цервикальной недостаточности, нередко сопровождающей маточную гипоплазию. Быстрое выявление патологии и соответствующее лечение поможет предотвратить подобные осложнения.
Наиболее опасное последствие рассматриваемой патологии – это внематочная беременность.
Ее наступление объясняется извилистым строением фаллопиевых труб, в результате чего оплодотворенная яйцеклетка не успевает пройти через них и прикрепиться к стенке детородного органа.
Такое состояние несет в себе угрозу для жизни пациентки, поэтому важна своевременная диагностика и соответствующие лечебные меры.Диагноз маленькая или детская матка также неблагоприятен в родах. Очень часто отсутствуют схватки (либо они непродуктивные), затруднен процесс раскрытия шейки матки. Во многих случаях врачи назначают кесарево сечение. Для ребенка существует угроза кислородного голодания, тазового предлежания, маловодия и других отклонений.
При детской матке беременность сопровождается риском развития осложнений, как при вынашивании, так и при родах.
Как лечить гипоплазию матки
Серьезное лечение обычно назначается при второй или третьей степени патологии. При первой степени назначаются витаминные комплексы, после которых возможно естественное наступление зачатия. Но только при условии отсутствия сопутствующих заболеваний, таких как непроходимость фаллопиевых труб, дисфункция яичников и др.
При гормональном дисбалансе назначается прием специальных медикаментозных препаратов, составляющих основу консервативной терапии (заместительная либо стимулирующая). Еще один метод лечения – это гинекологический массаж. Выполняется он через влагалище и через брюшину. Но не все врачи считают его эффективным из-за травматичности и чрезмерной болезненности.
В индивидуальном порядке назначаются физиотерапевтические процедуры, магнитная и лазерная терапия. Положительное влияние на репродуктивные органы и весь организм в целом оказывает лечебная физкультура, грязелечение.
Дополнительные способы лечения гипоплазии матки:
- Парафиновое лечение.
- Индуктотермия.
- Иглорефлексотерапия.
- Озокеритотерапия.
- Диатермия.
- Эндоназальный электрофорез с тиамином.
- УВЧ терапия.
- Бальнеотерапия.
- Электрическая стимуляция рецепторов экзоцервикса.
Вариант лечения гипоплазии матки будет зависеть от степени заболевания.
Народные способы лечения гипоплазии матки
Эффективность нетрадиционных способов терапии многими ставится под сомнение. Но мнения врачей в этом вопросе расходятся. Одни говорят, что хоть небольшая, но все же какая-то польза вероятна, а другие считают, что результаты от подобных процедур нулевые.
Наиболее популярные народные рецепты:
- Прием отваров из таких трав, как шалфей, красная щетка, крапива, боровая матка, ромашка и др.
- Различные обертывания.
- Лечение парафином.
- Прием успокоительных сборов (мелисса, валериана, пустырник).
Прогноз при гипоплазии матки довольно благоприятный. Даже при тяжелой степени материнство возможно, если воспользоваться услугами суррогатной матери.
Пишите комментарии, задавайте вопросы, делитесь опытом и советами. Не забывайте ставить оценку статье снизу звездами. Для нас это очень важно. Статьей можно поделиться в своих социальных сетях с друзьями. Спасибо за посещение.
