Боль в желудке после резекции
Содержание
Показания и противопоказания при резекции желудка
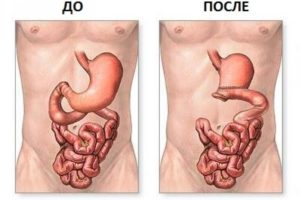
Часто резекция желудка — единственный способ сохранить жизнь пациента. Эта тяжелая операция имеет ряд противопоказаний и способна привести к развитию послеоперационных осложнений. Поэтому ее проведение — это крайняя мера, на которую идут врачи, после использования всевозможных консервативных методов лечения.
Показания и противопоказания
Резекция (код по международной классификации К91.1) проводится с целью спасти жизнь пациента или предотвратить развитие серьезных заболеваний. Но бывают ситуации, когда проведение операции по удалению желудка невозможно. Такое случается, если состояние пациента осложнено асцитом, метастазами, туберкулезом или эндокринными заболеваниями.
Показания к проведению операции принято разделять на абсолютные, когда речь идет о немедленном оперативном вмешательстве, и относительные, например, ожирение, ХЯБ, разрастание полипов в желудке. При синдроме Золлингера-Эллисона, когда опухоль, диагностируемая в поджелудочной железе, провоцирует усиленный синтез гастрина, также показано удаление желудка или железы.
Абсолютные показания, это такие заболевания, как:
- рак;
- большие доброкачественные опухоли;
- длительные язвенные кровотечения;
- сужение пилоруса;
- пенетрация или перфорация язвы.
Предоперационная подготовка
Непосредственно перед процедурой больной повторно проходит полную лабораторную диагностику.
Операции проводится после полного и комплексного обследования пациента, включающего такие диагностические процедуры, как:
- анализы крови, определение ее группы и свертываемости;
- ФГДС;
- УЗИ желудка, щитовидки, желчных протоков и печени;
- определение функционального состояния легких;
- анализ мочи;
- ЭКГ;
- печеночные пробы;
- рентген органов грудной клетки.
Непосредственная подготовка пациента к операции начинается с установления ему специального режима дня и питания. Для профилактики осложнений пациенту рекомендуют не принимать медикаменты на основе ацетилсалициловой кислоты и нормализовать вес. За день до вмешательства прекращают прием пищи и делают очистительную клизму.
Виды и методы резекции
Существует много разных техник проведения операции.
Проведя полное обследование пациента и выяснив локализацию проблемного участка в органе, врач определяется с методикой проведения операции. Эндоскопическое вмешательство наименее травматичное и быстрое. Учитывая размер патологии и ее локализацию (в дистальной, проксимальной или срединной части), проводят такие виды резекции:
- частичная;
- обширная;
- субтотальная;
- тотальная.
Формируют анастомоз, используя две методики. Первая — резекция желудка по Бильрот 1. Она предусматривает соединение оставшейся части желудка с отверстием двенадцатиперстной кишки.
Резекция желудка по Бильрот 2, при которой соединение происходит с тощей кишкой, применяется чаще. Возможны использования этих методов в модификации.
Например, операция по Гофмейстеру Финстереру предусматривает формирование искусственного антрального клапана, а резекция желудка по Бальфуру — создание межкишечного соустья.При ожирении удаляется бо́льшая часть органа, но сохраняются все его сфинктеры и клапаны. Этот вид операции называется рукавная или продольная резекция желудка (иные названия «слив» или вертикальная).
Техника выполнения полостной операции
Схему проведения операции определяют индивидуально в зависимости от поставленного диагноза.
Обследовав пациента, врач определяет метод резекции.
Непосредственно перед хирургическим вмешательством, проводят очищение органов ЖКТ.
Резекция желудка проводится под общей анестезией, но если существуют противопоказания к нему, то используют миорелаксанты для локального блокирования мышц и нервных окончаний.
Лапаротомическая операция начинается с верхнесрединного рассечения абдоминальной стенки. Сначала отделяют большой и малый сальники от ободочной кишки, большой кривизны и печени. Перевязывают правую и левую желудочные артерии и определяют уровень резекции органа. Дальнейшая схема действий зависит от того проксимальная, дистальная, рукавная или субтотальная резекция желудка требуется.
Непосредственное иссечение органа и формирование анастомоза проводят с помощью жома Пайра.
Ним ограничивают место резекции с двух сторон, после чего электрокаутером разрезают стенку желудка и «запаивают» сосуды. Такую же процедуру проводят и с 12-перстной кишкой.
Накладывают швы и формируют анастомоз. При неоперабельном раке ход операции меняется, накладывают обходной анастомоз, а брюшную полость зашивают.
Лапароскопический метод вмешательства
Такая техника позволит избежать больших разрезов.
Лапароскопическая клиновидная операция проводится эндоскопическим инструментарием через 5 отверстий в брюшной стенке.
Удаление онкологического очага в слизистой желудка можно провести с помощью новых технологий, которые успешно внедрены в практику не только за границей, но и в отечественных клиниках.
Эндоскопическая резекция слизистой и эндоскопическая диссекция подслизистого шара позволяют удалять полипы и онкологические новообразования, проводить рукавную операцию (слив), используя такие варианты, как:
- петлевая биопсия;
- аспирация слизистой;
- трансгастральная резекция;
- методика с использованием двух- или трехканального эндоскопа.
Эндоскопическая операция имеет ряд преимуществ. Устранение проблемы слизистой оболочки без нарушения физиологического строения желудка предупреждает многие возможные последствия, а пациент восстанавливается быстрее.
Осложнения после оперативного вмешательства
Возможно появление воспалительного процесса.
Постгастрорезекционные осложнения могут возникнуть сразу после операции или спустя время.
Ранние из них, например, кровотечения или инфицирование раны, провоцирует воспаление, перитонит, шок. Часто повышается температура, падает АД, в результате чего наступает кома.
Жизнь пациента после гастрэктомии меняется, возникают проблемы с пищеварением. Рассмотрим некоторые последствия резекции желудка подробнее.Боль в животе, нарушение перистальтики и непроизвольная отрыжка возникают после приема небольшого количества еды. Излишек соли в рационе вызывает у пациента понос, а чрезмерно жирная еда — стеаторею и быструю потерю веса. Желудочный сок, проявляющий бактерицидные свойства, секретируется в недостаточном количестве, что потенцирует рост бактерий и такие осложнения после резекции желудка, как:
- интоксикация;
- разрушение ворсинчатого эпителия кишечника и нарушение его всасывающей функции;
- панкреатит или недостаточность поджелудочной железы;
- рефлюкс желчи, в результате чего возникает изжога и рвота;
- кишечная непроходимость.
Если присутствуют 2 и более симптомов, говорят про пострезекционные синдромы. Среди них часто диагностируют, такие как:
- анастомозит;
- язвенное образование;
- постваготомическая диарея;
- демпинг-синдром;
- синдром приводящей петли;
- малокровие;
- синдром малого желудка (после тотальной или субтотальной резекции).
Синдром приводящей петли
После приема пищи болевые ощущения резко усиливаются.
Осложнение, возникающее после операции по Б2 способу. Загиб в месте соединения затрудняет отток кишечных соков и пищи, которые накапливаются здесь.
Это провоцирует нарастающую боль, тошноту и рвоту. Медикаментозные средства при этом состоянии не эффективны. Пациенту рекомендуют питаться маленькими порциями.
Если это не дает результата, то нужно сделать повторную операцию и новый анастомоз.
Анастомозит
Наиболее частое органическое изменение после операции на желудке.
Застойные явления и нарушение трофики слизистой оболочки приводят к стойкому болевому синдрому после еды, возникают расстройства пищеварения и всасывания, которые сопровождают вздутие, тошнота, слабость.
Длительное раздражающее воздействие заканчивается хронизацией процесса, развитием эрозии или язвы. Такие типы осложнений требуют повторного оперативного вмешательства.
Демпинг-синдром
Удаление пилоруса нарушает эвакуаторную работу желудка. Ранняя его форма характеризуется появлением в течение часа после еды спазмов, поноса, учащенного сердцебиения и гипотонии. Поздний демпинг-синдром возникает спустя 2—3 часа, и вызван чрезмерным поступлением в кровь инсулина. Падение при этом уровня глюкозы сопровождается тахикардией, слабостью и помутнением сознания.
Реабилитация
Первое время рекомендовано пищу измельчать.
Использование обезболивающих средств, нормализация кровообращения и метаболизма, а также качественный уход и профилактика осложнений — все это ускорит восстановление пациента.
Успех реабилитации зависит от психоэмоционального благополучия, диеты, физической формы. Послеоперационный период требует покоя.
Физические нагрузки должны быть минимальны, а движения нерезкими, со временем могут быть рекомендованы занятия ЛФК и пешие недлительные прогулки.
Полная реабилитация пациента длится 6—8 месяцев, в течение которых обязательно ношение бандажа, прием энзимов и регулярный, несколько раз в год, осмотр врача.
Особенности диеты
При удаленном желудке нужно соблюдать особый режим и рацион. Сначала пища вливается больному через зонд. Если застойных явлений не наблюдается, то постепенно вводят полужидкую отварную еду: бульоны, каши, супы. Частота приема — 4—6 раз в день. Категорически запрещены копчености, соленья, маринады, специи и другие продукты, стимулирующие желудочную секрецию.
Послеоперационный прогноз
Успешная операция и реабилитация дает хорошие шансы для полного выздоровления. Если пациент не будет переходить границы дозволенного, вести правильный образ жизни и прислушиваться к мнению врача и диетолога, то сможет жить полноценной жизнью. Если операция проводилась для устранения онкологического заболевания, то в 80% случаев рецидива не случается.
Какие могут быть последствия после резекции желудка

Есть множество заболеваний, когда требуется хирургическое вмешательство.
Нередко речь идет о резекции желудка, и многие задумываются: а стоит ли оно того, стоит ли терять часть такого важного органа ради выздоровления от того или иного заболевания.
Действительно: шаг весьма важный, и нужно обдумать все «за» и «против» такого вот лечения. А для этого стоит обсудить, какие могут быть последствия после резекции желудка.
Немного о резекции желудка
Резекция желудка – это такая хирургическая операция, при которой хирурги удаляют часть желудка (большую или меньшую).
Обычно потом восстанавливается проходимость желудочно-кишечного тракта, но не всегда: чаще оставшуюся часть органа – культю, – сшивают с кишкой.
Но если удалить пришлось верхнюю часть (из-за разных причин, в том числе из-за патологий пищевода), врачи могут установить стому – гастростому, — через которую будет питаться человек.
Известны такие операции с далекого 1881 года. Проведена первая была выдающимся хирургом – Теодором Бильротом. Такая операция значительно повышает выживаемость больных различными заболеваниями, а потому используется до сих пор (пусть и в модификации).
Причин, которые могут привести к необходимости резецировать желудок, немало. К примеру, опухоль – привратника или тела желудка.
Возможно также проведение бариатрической операции: уменьшение объема органа для того, чтобы человек меньше ел и, соответственно, худел. Еще одна очень популярная причина – это язва, пептическая или нет.
Иногда проще удалить кусок органа, чем бороться с ней (особенно на фоне инфекции хеликобактер пилори, бактерии, которая вызывает гастрит и язвы (язву)).
Последствия этого лечения
Их много, и они не все плохие (но и не все хорошие). Стоит обсудить их по порядку:
- Уменьшение потребления еды. Уменьшение объема органа приводит к тому, что, если человек много ест, в него просто не помещается все, что он пытается в себя впихнуть. Это – искусственное ограничение для тех, кто не может контролировать свой аппетит. На этом стоят основы бариатрической медицины и хирургии.
- Уменьшение веса. Прямо вытекает из прошлого пункта. Меньше ешь – меньше весишь. Люди, которые подвергаются операции для контроля веса тела, худеют, да и просто больные, потерявшие часть органа, сдают в весе. Поэтому тем, кому желудок резецировали из-за, допустим, язвы, прописывают специальные питательные смеси.
- Шрамы. Если операция проводилась открытым способом – шрам на середине живота, если лапароскопически – точки-шрамы на месте введения троакаров и эндоскопа (лапароскопа).
- Кровотечение. Иногда при неудачном сложении обстоятельств возможно такое осложнение, как кровотечение. Обычно оно происходит в оставшийся желудок, и человека начинает рвать. Рвота при этом выглядит либо как кровь с прожилками слизи, либо как кофейная гуща (в любом случае подобная рвота – это повод немедленно обратиться к врачу).
- Несостоятельность анастомоза. Анастомоз – это искусственно созданное воссоединение между желудком и кишкой. При инфекции, неудачных обстоятельствах или неловкости хирурга он может разойтись, воспалиться и так далее. Несостоятельность данной конструкции – это расхождение швов. Это требует экстренной операции и помощи.
- Растяжение культи. Не всегда человек после операции худеет. Иногда так случается, что его стенки органа растягиваются, и культя становится размером, как желудок. Это способствует набору веса.
- Проблемы с пищеварением. В зависимости от того, какая часть была удалена, могут быть различные проблемы с пищеварением. Просто клетки, производящие соляную кислоту для желудка, расположены не равномерно по органу, а лишь в некоторых его частях. Это приводит к тому, что некоторые соединения (к примеру, жиры) начинают хуже усваиваться.
- Стеноз места анастомоза. Сшитые части желудка и кишки могут зарубцеваться и образовать очень узкий проход, который будет препятствовать нормальному движению пищи по тракту. Это не хорошо, потому что будет провоцировать другие желудочные болячки. Ну и проблемы с усвоением съеденного тоже будут.
- Избавление от опухоли. Один из самых важных пунктов. Часто резекцию желудка делают онкобольным – чтобы удалить опухоль. Врач дает человеку жизнь, дополнительные года, убрав «бомбу» из организма. Излечение от такой болезни явно стоит повыше, чем «я немного похудею после операции». Поэтому многие даже не думают.
- Избавление от язвы. Не менее важный пункт. У тех, кто страдает от язвы, во-первых, исчезнут боли, а во-вторых – исчезнут опасности: так, язва может стать сквозной и привести к перитониту (еда будет вываливаться прямо в брюшную полость вместе с желудочным соком, что будет вызывать страдания). Также она может переродиться в опухоль и рак (что тоже страшно). Убрав такую язву, человек явно заживет спокойнее.
- Улучшение качества жизни. По сравнению с жизнью больного онкологией/язвенной болезнью/ожирением то, что получится в итоге, будет сказкой для пациента.
- Увеличение продолжительности жизни. Тут даже никто не спорит: язва и рак стабильно доводят людей до не самых лучших последствий, тогда как избавление от них и/или излечение явно хорошо повлияет на продолжительность жизни. 5, 10 лет – тоже магия медицины, и люди хотели бы их прожить.
- Хорошие показатели жизни и выживаемости. Сейчас это операция почти что без последствий, она не опасна, она часто приводит к положительному исходу, а осложнения крайне редки.
- Инфекция. Именно поэтому необходимо пропивать полные курсы антибиотиков, которые назначает врач. После резекции возможна инфекция, и это будет очень плохо: культя может нагноиться, анастомоз – разойтись. Но предотвратить это можно, просто выполняя предписания врача.
Вывод
Современная медицина шагнула далеко вперед, и сейчас операция – не приговор. Люди не только выживают, но и живут долго. Ну и иногда счастливо.
Резекция желудка выполняется не слишком сложно, но польза от нее очевидна: она продлевает жизнь людям.
Окончательное решение о нужности операции должен принимать врач, но и пациенту не стоит бояться: в конце концов, пока еще возможна операция, возможно и излечение.
Отказываться от резекции сейчас смысла нет, так как подавляющее большинство врачей проводят ее первоклассно (в силу ее несложности (относительной – конечно, любая операция сложна, но эта проста в механике выполнения для среднестатистического хирурга)). Положительные стороны перевешивают.
Гладкий Евгений Юрьевич
Так как операции по уменьшению желудка являются радикальными внутриполостными операциями, возможны возникновения некоторых осложнений. Вероятность ранних (30 дней после операции) осложнений примерно 2-3%.
При возникновении осложнений, пациенту необходимо оставаться в больнице дольше изначально запланированного срока, могут быть необходимы повторные операции, переливание крови, интенсивное и антибактериологическое лечение. Характер осложнений и их частота при различных операциях также различные. Ниже перечислены осложнения при различных операциях.
Осложнения после операции бандажирования желудка
Ранние осложнения после операции бандажирования желудка проявляются у 2- 5% пациентов (кровотечение, перфорация пищевого тракта, инфекция, воспаление легких) К счастью, большинство осложнений легкие. Ранняя смертность в результате операции лапароскопического бандажирования желудка 0.1%.
Поздние осложнения, причиной которых является мигрирование желудочного бандажа, перелом или перетяжка маленкого желудочка проявляется у 4-11% пациентов. Симптомами этих осложнений как правило являются сильная боль в животе, изжога, рвота, увеличение массы тела, инфицирование порта.
Обычно лечение этих осложнений возможно только при помощи новой операции. В случае недостаточного падения веса или увеличения веса, 15-20% бандажированных пациентов склоняются в пользу новой бариатрической операции, таким образом их оперируют заново.
После бандажирования желудка могут образоватся желчные камни, висящие складки кожи, запор или диарея, изжога. Изжога Возникший послеоперационный рефлюкс можно облегчить с помощью хирурга. Причиной рефлюкса может быть очень высоко установленный бандаж или тот факт, что недостаточно изменено привычное питание.Проблемы связанные с портом После операции вокруг места введения порта может возникнуть синее пятно, это синяк, который обычно пропадает в течении одной или двух недель. В случае если Вы заметите, что в районе порта появилась опухоль, немедленно свяжитесь со своим хирургом
Осложнения после операции по вертикальной резекции желудка.
Ранние осложнения появляются в 4-6% случаях: кровотечение в области скобочного шва или селезенки, протекания, свищи, скопления гноя в брюшной полости, очень тонкая желудочная трубка (что может быть причиной осложнений глотания). В долгой перспективе желудок может снова растянуться и вес начнет снова расти.
Исследование, в ходе которого следили за пациентами сделавшими операцию по вертикальной резекции желудка в течении 6 лет , обнаружили, что 25% пациентов нуждались в повторной операции. Обычно причиной этого являлось увеличение массы тела или постоянная изжога. Вертикальная резекция желудка может быть причиной изжоги или ее усиления.
Также после данной операции могут возникнуть желчные камни, висящие складки кожи, запор и диарея.
Ранние осложнения
Самым серьезным осложнением является воспаление брюшной полости или перитонит, которое может наступить в результате разрыва швов на кишечнике или желудке. Возникновение перитонита или серьезное подозрение на него требует немедленной повторной операции. Реже происходят кровотечения в полости пищевого тракта или брюшной полости.
В этих случаях также иногда делается повторная операция. Осложнением могут оказаться тромбоз глубоких вен или легочной артерии, инфаркт миокарда, воспаление легких, инфекции брюшной полости и раневые инфекции. Для предотвращения тромбов, до и после операции по указанию хирурга, пациент получит разжижающие кровь лекарства.
Всем пациентам желательно носить антитромбовые чулки или колготки. Во время операции используют профилактические антибиотики для избежания раневых инфекций. Частота проявления ранних осложнений: pазрыв швов на желудке или кишечнике 1-2%, кровотечения 0.5-1%, раневая инфекция 0.5-1%; сердечно-сосудистые и легочные осложнения 0.
5-1%; смерть 0.3-0.5%
Язва желудка
У 5-10% пациентов могут возникнуть желудочные язвы в районе соединения желудка и тонкой кишки. Наибольший риск возникновения желудочных язв происходит в течении первых трех месяцев после операции.
Для снижения риска можно давать пациенту в течении первых трех месяцев после операции лекарства снижающие кислотность желудка.
Немаловажно и то , что пациенты должны принимать пищу маленькими порциями и осторожно, особенно в первые месяцы после операции.
Недостаток железа
У 20-30% женшин с регулярной менструацией возникает недостаточность железа, для избежания и лечения которой принимаются железосодержащие препараты.
После операции железо не поглощается также хорошо, как и до операции, поэтому после операции необходимо регулярное употребление железосодержащих препаратов 40-50мг/сутки. Пациентам не переносящим железосодержащие препараты, вводится внутривенно железосодержащий раствор.
Другой возможностью является употребление противозачаточных таблеток или гормональных препаратов уменьшающих количество кровотечений во время менструации.
Недостаточность витамина B12
Примерно у 15% пациентов без профилактической дополнительной терапии, после операции может возникнуть дефицит витамина B 12. Поэтому рекомендуем всем пациентам принимать витамин B12. После операции по шунтированию желудка 200 микрограмм в сутки.
Недостаток кальция и витамина D.
После операции возможна недостаточная усваиваемость кальция организмом. Пациентам рекоментуется употреблять кальций с витамином D в виде пищевой добавки (1600мг кальция и 800ТÜ D витамина в сутки), особенно тем, у кого аллергия на молочные изделия.
Диарея
После операции от употребления сладких продуктов или продуктов содержащих повышенное количество жира у многих пациентов появляется диарея.
Демпинг-синдром
После операции по шунтированию желудка пища сразу поступает в тонкую кишку.
Если пациент употребляет продукты с высоким содержанием сахара (например прохладительные напитки, сгущеное молоко), то это сразу провоцирует повышение уровня сахара в крови.
Организм реагирует на это выбросом большого количества инсулина, что в свою очередь вызывает падение уровня сахара. Симптомами могут быть: чувство усталости, плохое самочувствие, учащенное сердцебиение и тошнота. Иногда также боль и диарея.
Желчные камни
Быстрое снижение веса может в свою очередь быть причиной образования желчных камней. Почти у 35% пациентов после операции могут образоваться желчные камни.Пациентам у которых желчные камни обнаружены уже до операции, можно удалить их во время бариатрической операции.
Кишечная непроходимость
2-3% пациентов после операции по шунтированию желудка нуждаются в повторной операции из-за непроходимости кишечника. Причиной могут стать послеоперационные спайки в брюшной полости или возникновение непроходимости кишечника из-за защемления кишки, в следствии ее неправильного закрепления.
Избыток кожи
В результате быстрого сбрасывания веса у пациента после операции могут возникнуть на животе, ягодицах, бедрах, плечевом поясе висящие складки. Известно, что примерно 20% пациентов для избавления от них прибегают к помощи пластического хирурга. Пациентам желательно делать пластическую операцию не раньше чем через 1,5 года после бариатрической операции.
Запор
Некоторые пациенты после операции жалуются на запор, в основном он возникает от уменьшения количества принимаемой пищи, что влечет за собой спад перистальтики кишечника и частоты испражнений. Важным является употребление жидкостей между приемами пищи. Если возникает нужда в принятии слабительного, рекомендуется выбирать слабительное в жидком виде или те, которые рекомендует врач.
Выпадение волос
После всех бариатрических операций в течение первого года может возникнуть временное, больше обычного, выпадение волос. Причина этого неизвестна и со временем это проходит.
Алкогольная зависимость
На основании исследований после операции на желудке увеличивается риск алкогольной зависимости. Поэтому мы рекомендуем после операции не употреблять алкоголь или делать это в разумных количествах. После операции алкоголь действует быстро, даже после употребления маленьких его количеств.
После операции при раке желудка: восстановление и побочные эффекты
В клиниках Израиля в течение нескольких дней после операции при раке желудка пациент находится в отделении интенсивной терапии. Это не означает, что хирургическое вмешательство прошло плохо или есть осложнения.
Медсестры поощряют больного начать двигаться как можно раньше. Обычно через день после операции ему помогают подняться в постели. Несмотря на соблюдение постельного режима, необходимо выполнение движений ногами и глубоких дыхательных упражнений. Это помогает предотвратить проблемы с легкими и тромбоз глубоких вен.
На протяжении короткого промежутка времени к пациенту могут быть подключены:
- Капельница в вену на руке или на шее, которая обеспечит внутривенное питание и введение жидкости в организм.
- Эпидуральная анестезия, благодаря которой в организм поступают болеутоляющие препараты.
- Назогастральный зонд – трубка, которая вводится через нос и опускается в желудок, в данном случае применяется для удаления жидкости.
- Эюностомия – питательная трубка, которую вставляют через стому в передней брюшной стенке в тонкую кишку.
- Мочевой катетер, выводящий мочу из организма.
- Дренажная трубка, обеспечивающая удаление жидкости из раны.
Как правило, в течение 24-48 часов пациент не может пить. Когда он будет способен принимать достаточное количество жидкости, его переведут на легкую пищу, а затем на нормальную, но в меньших размерах. Это необходимо для того, чтобы происходил процесс заживления внутренних органов после операции при раке желудка.
Возможно, в течение нескольких дней будет нужна питательная трубка, через которую поступает жидкая пища. Некоторым пациентам понадобиться больше времени, чтобы убедиться, что они начали набирать вес.
Травма тканей вызывает данный симптом. Его интенсивность обусловлена проведенной процедурой, болевым порогом и общим процессом выздоровления. Вероятно, будет необходимо определенное время, пока боль уйдет после операции при раке желудка. У некоторых пациентов данное проявление приобретает долгосрочный характер.
В израильских клиниках применяют эффективные способы профилактики и устранения боли после хирургического вмешательства. Первые несколько дней пациент может получать обезболивающее внутривенно или эпидурально (в спину).
Внутривенное обезболивание проводится с помощью электронного насоса, который обеспечивает непрерывное поступление дозы болеутоляющего. Применяется так называемая «контролируемая пациентом анальгезия». Чувствуя боль, можно получить дополнительную дозу, нажав кнопку. Устройство настроено таким образом, что избыточное количество анальгетика получить нельзя.
При эпидуральной анестезии анестезиолог ставит тонкую трубку в область спины во время операции. Подключает ее к помпе, которая дает постоянную дозу обезболивающего.
Спустя какое-то время анальгетики начинают давать в виде таблеток.
Выписка и рекомендации
В израильских клиниках через 10-14 дней после операции, как правило, пациенты выписываются. Еще некоторое время занимает процесс восстановления, в течение, по крайней мере, 8 недель можно будет поднимать только легкие вещи.
Избегать ношения тяжелых сумок с покупками, пользования пылесосом, занятий садоводством и пр., пока заживают раны. Примерно спустя месяц после операции при раке желудка рекомендуют возобновлять сексуальную жизнь.
Легкие упражнения, регулярные прогулки помогут восстановить энергию.
Потенциальные побочные эффекты после операции при раке желудка
Для хирургии характеры определенные побочные эффекты, которые в основном обусловлены видом операции и общим состоянием здоровья.
Кровотечение
Одной из причин кровотечения может быть неизолированный кровеносный сосуд во время хирургического вмешательства. Сразу после операции при раке желудка медицинский персонал тщательно проверяет повязки и дренажи. В случае серьезного и тяжелого кровотечения иногда требуется дополнительное оперативное вмешательство.
Инфекции
После любой операции существует риск развития инфекции. Это редкий и временный побочный эффект. Его признаками могут быть покраснение, гной, лихорадка, повышенная болезненность или отечность. Для предотвращения и лечения инфекции применяют антибиотики.
Проблемы с легкими
После операции при раке желудка могут возникнуть проблемы с легкими по ряду причин – расположение разреза, вид хирургии, существующие нарушения в работе легких или курение. В основном это может быть легочная инфекция (пневмония) или коллапс легкого (ателектаз).
Отказ от курения перед хирургией помогает предотвратить развитие инфекции легких и ателектаз. Частое глубокое дыхание и кашель способствуют снижению вероятность легочных проблем после операции при раке желудка.
Врачи в израильских клиниках дают пациенту специальное устройство под названием стимулирующий спирометр, он помогает сделать несколько глубоких вдохов.
Больной должен обязательно сообщать о появлении таких симптомов, как одышка, лихорадка, сухой кашель – медицинской команде, которая работает с ним.Рассчитать стоимость лечения
ТГВ может возникнуть сразу после операции при раке желудка, в связи с тем, что пациент не может передвигаться наряду с другими факторами.
В самых серьезных случаях тромб способен оторваться и продвинуться к легким, провоцируя легочную эмболию. Это становится причиной одышки и влияет на способность крови, получать кислород из легких.
Тромбы в легких могут привести к сердечной недостаточности.
Прием антикоагулянтов – препаратов, разжижающих кровь, и применение компрессионных чулков во время и после операции способствует профилактике ТГВ и легочной эмболии.
Пациенту необходимо обратить внимание на такие симптомы, как любое покраснение, отек, боль или судороги в икрах и сообщить о них лечащему врачу.
Потеря аппетита
Утрата аппетита часто наблюдается у людей, которые перенесли операцию при раке желудка. Пациенту очень важно поддерживать вес. Правильное питание помогает организму бороться с болезнями и справиться с последствиями лечения рака.
Ощущение сытости
После операции при раке желудка человек ощущает насыщение после незначительного количества еды. Хирургия сокращает размер органа, может стать причиной образования рубцов на его стенках, повредить блуждающий нерв, расслабляющий стенки желудка во время проникновения пищи внутрь.
Состояние улучшится, когда оставшаяся часть желудка растянется или когда организм приспособится к изменениям в пищеварительном процессе.
Вместо двух-трех больших приемов пищи в день рекомендуют маленькие и частые, через каждые 2 или 3 часа. А также не пить воду во время еды и избегать значительных объемов пищи, богатых клетчаткой.
Рвота
У некоторых людей может наблюдаться рвота после операции при раке желудка. Она обычно возникает утром, когда человек просыпается. Этот побочный эффект чаще всего возникает, когда удалена только часть желудка. У большинства пациентов состояние со временем улучшается.
Для предотвращения или уменьшения данного проявления врачи в израильских клиниках назначают противорвотные средства.
Диарея
Это нежелательное последствие лечения часто встречается после операции при раке желудка, в особенности, если был поврежден блуждающий нерв. Диарея — распространенное явление, которое наблюдается главным образом после тотальной гастрэктомии.
Потеря веса
Утрата массы тела – общая проблема для людей после операции при раке желудка. Это происходит по следующим причинам:
- Человек не может съедать большие порции еды.
- Оставшаяся часть желудка или тонкого кишечника не в состоянии переваривать пищу и усваивать жиры и питательные вещества.
Другие побочные эффекты, такие как демпинг-синдром, диарея, потеря аппетита создают дополнительные трудности для поддержания веса.
Анемия
Анемия может возникнуть как следствие рака желудка и его лечения. Проявлениями заболевания будут недостаток железа и витамина В12. Причиной анемии также может стать кровотечение, связанное с воспалением (гастритом) в желудке после операции.
Низкий уровень железа возникает вследствие того, что орган после резекции вырабатывает меньше кислоты, которая необходима для усвоения минерального вещества. Кроме того, на содержание железа влияет резекция двенадцатиперстной кишки, где всасывается большая часть микроэлемента.
Недостаток витамина В12 связан с удалением желудка. Париетальные клетки в слизистой органа создают вещество под названием фактор Касла – фермент, который помогает организму усваивать витамин, переводит из неактивной формы в активную.Дефицит фолиевой кислоты происходит вследствие проблем с питанием у людей с раком желудка.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
Это расстройство, при котором содержимое желудка (в том числе желудочная кислота) возвращается обратно в пищевод (рефлюкс), вызывая изжогу и дискомфорт в верхней части брюшной полости или груди. ГЭРБ может быть побочным эффектом операций при раке желудка.
Врачи в израильских клиниках назначают антацидные препараты с целью предупреждения или уменьшения ГЭРБ.
Повреждения близлежащих органов
Есть вероятность повреждения поджелудочной железы и желчного пузыря во время хирургического вмешательства. В редких случаях это приводит к воспалению поджелудочной железы (панкреатиту) или желчного пузыря (холециститу).
Анастомозная утечка или стриктура анастомоза
Анастомоз — это область, где тонкая кишка была присоединена к оставшейся части желудка или пищевода (если желудок был удален).
В редких случаях швы, удерживающие оба конца вместе, могут частично разойтись. Когда это происходит, жидкость из желудка вытекает в брюшную полость – происходит анастомозная утечка. Для устранения течи проводится операция.
Стриктура анастомоза наблюдается, когда ткани вокруг него сужаются. Это может создать трудности или боль в процессе проглатывания пищи. С помощью эндоскопа хирурги в израильских клиниках устраняют стриктуру путем растяжения тканей или размещения стента.
Синдром слепой петли
Этот побочный эффект иногда возникает после дистальной резекции желудка, которая оставляет небольшую часть двенадцатиперстной кишки. Пища может вернуться в данную область и создать затор, в результате разовьется инфекция.
Заказать бесплатный звонок
Прогноз и выживаемость зависят от многих факторов. Врач должен хорошо знать анамнез пациента, конкретику заболевания (вид, стадию, признаки), проведенные лечебные процедуры, реакцию организма на терапию, чтобы собрать всю информацию воедино и дать прогноз развития недуга.
По сути, это оценка специалиста, как болезнь далее будет воздействовать на человека, и как организм отреагирует на лечение.
При составлении прогноза берутся во внимание прогностический и предсказательный факторы. Первый представляет собой характеристики рака или пациента, которые учитываются при прогнозировании.
Предсказательный фактор определяет, как болезнь отреагирует на конкретную терапию.
Стадия
Это наиболее важный прогностический фактор рака желудка. Основные показатели или индикаторы – опухоль и лимфатические узлы.
- Злокачественное образование, которое не вышло за границы желудка, имеет лучший прогноз.
- Количество лимфоузлов, пораженных раком, влияет на прогноз: 4 и более лимфатических узла ухудшают ситуацию, 7 и выше еще более осложняют.
Расположение злокачественной опухоли
Новообразования, которые находятся в нижнем отделе органа (дистальном), имеют более благоприятный прогноз при раке желудка, чем в верхнем (проксимальном).
Тип опухоли
Кишечный тип рака желудка обладает лучшим прогнозом, по сравнению с диффузным.
Опухолевые клетки в перитонеальном смыве
Если раковые клетки находят перитонеальном смыве, прогноз менее благоприятный.
Хирургическое удаление
Когда в ходе операции полностью удаляют опухолевый процесс, прогноз будет лучше.
Возраст
Согласно результатам ряда исследований, люди старше 65 лет имеют худший прогноз при раке желудка, чем более молодые.
Координационный центр «Israelhospital» предлагает возможность организации лечения рака желудка в Израиле. Высокий профессионализм врачей, технологические возможности клиник Израиля обеспечивают наилучшее качество медицинской помощи с минимальными побочными эффектами. Если вы нуждаетесь в помощи, отправьте запрос, в течение 24 часов вам обязательно ответят.
Боль в желудке после резекции желудка рак
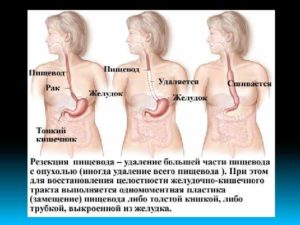
Основным методом лечения злокачественных новообразований желудка является хирургическая операция. Если у пациента диагностирован рак желудка I─III стадии, то радикальное удаление всех пораженных органов и тканей ─ единственный реальный шанс на выздоровление.
Методы хирургического лечения
Выбор тактики и объема оперативного вмешательства зависит от локализации опухоли и степени распространенности онкологического процесса. Во время операции орган может быть удален полностью или частично.
В некоторых ситуациях требуется удаление соседних структур, пораженных опухолью (селезенки, части поджелудочной железы, пищевода и печени, петлей кишечника).
Целью хирургического лечения является полное иссечение опухоли в здоровых тканях со всем связочным аппаратом и близлежащими лимфоузлами, которые в первую очередь поражаются метастазами.
От того какое количество лимфоузлов будет удалено, во многом зависит успех операции и прогноз выживаемости. Согласно современным международным рекомендациям, диссекции (удалению) подлежат не менее 15 регионарных лимфатических узлов.Основные методы хирургического лечения:
- тотальная гастрэктомия;
- субтотальная (частичная) резекция, которая подразделяется на дистальную и проксимальную.
Тотальная гастрэктомия – полное удаление органа, обоих сальников, клетчатки и регионарных лимфатических узлов. Операция показана при опухоли, расположенной в средней трети желудка, раке макроскопической формы роста, синдроме наследственного диффузного рака и недифференцированных формах патологии.
В результате вмешательства формируется пищеводно-кишечный анастомоз: пищевод напрямую соединяется с тонким кишечником.
Проксимальная субтотальная резекция проводится при экзофитной опухоли дна и верхней трети желудка, которая не распространяется на розетку кардии. По окончании операции накладывается анастомоз между желудком и пищеводом.
Дистальная резекция показана при экзофитном опухолевом процессе в антральном отделе (рак нижней трети) или небольшой опухоли в средней трети желудка.
Операция может быть выполнена двумя способами:
- по Бильрот 1─ удаляется 1/3 желудка, формируется гастродуоденальный анастомоз по типу «конец в конец»;
- по Бильрот 2 – удаляется 2/3 желудка, накладывается анастомоз «бок в бок» между культей желудка и тощей кишкой, с частичным выключением двенадцатиперстной кишки из процесса пищеварения.
Оперативный доступ выбирается с учетом локализации опухоли и общего состояния пациента. Разрез делается по грудной клетке в области ребер (чрезплевральный доступ) или по передней брюшной стенке (чрезбрюшинный доступ). Послеоперационный рубец может располагаться как на грудной клетке, так и в средних отделах брюшной полости.
Подготовка к операции
Перед хирургическим вмешательством, с целью уточнения стадии заболевания и выработки плана лечения, проводится ряд диагностических мероприятий:
- Сбор анамнеза и физикальный осмотр
- Развернутый анализ крови (общий и биохимический)
- Клинический анализ мочи
- Анализ кала на скрытую кровь
- ЭКГ
- Рентгенологическое обследование грудной клетки в двух проекциях
- УЗИ органов брюшной полости
- КТ, МРТ пораженной области
- Гастроскопия с гистологией биоптата
- Анализ на онкомаркеры СА 72-4, РЭА, Са 19.9
- Колоноскопия
- Предоперационная диагностическая лапароскопия показана пациентам с тотальным и субтотальным поражением желудка. Данное исследование проводится с целью исключения канцероматоза брюшины и определения метастазов в органах брюшной полости, которые не были обнаружены неинвазивными методами.
- При наличии показаний назначается дополнительные клинические обследования и консультации врачей-специалистов.
- При повышенном риске инфекционных осложнений показан прием антибактериальных препаратов.
- За несколько недель до оперативного вмешательства пациенту необходимо начать придерживаться специальной диеты с отказом от агрессивной пищи. Продукты употребляются преимущественно в измельченном виде, малыми порциями.
- За 7─10 дней до проведения операции отменяется прием антикоагулянтов и нестероидных противовоспалительных препаратов.
- Немаловажное значение имеет психологический настрой больного и вера в скорейшую победу над недугом. Поддержка родственников и друзей помогает настроиться на положительный результат лечения.
Противопоказания
Операция на желудке при раке не всегда целесообразна:
- Отдаленные метастазы в органах и лимфатических узлах. В такой ситуации оперативное вмешательство проводится исключительно при наличии жизненных показаний, при развитии грозных осложнений: кровотечение, перфорация, опухолевый стеноз. Лимфодиссекция в этих случаях не производится.
- Серьезная декомпенсированная патология органов и систем.
- Нарушение свертывающей системы крови.
- Крайнее истощение.
- Перитонит.
Возраст не является препятствием к проведению оперативного лечения.
Последствия операции по удалению желудка при раке
Удаление желудка – технически сложная и рискованная операция, которая может привести к ряду осложнений:
- кровотечение;
- расхождение внутренних и наружных швов;
- послеоперационная пневмония;
- тромбоэмболия.
Практически после каждой операции на желудке развиваются разного рода функциональные и органические расстройства, связанные с перестройкой процесса пищеварения:
- демпинг-синдром;
- анастомозит;
- синдром приводящей петли;
- рефлюкс желчи;
- гипогликемический синдром;
- анемия;
- синдром малого желудка, ранняя насыщаемость;
- диспепсические расстройства: тошнота, отрыжка, рвота;
- пищевая аллергия.
Что касается летальности, то при гастрэктомии она составляет около 10%.
Послеоперационный период
Адекватное ведение послеоперационного периода помогает избежать осложнений и способствует быстрой реабилитации.
Непосредственно после операции больному должен быть обеспечен оптимальный уход в отделении интенсивной терапии, круглосуточное наблюдение за жизненными функциями и достаточное обезболивание. Обычно пациент находится в реанимации от 1 до 3 дней.
В первые дни назначается строгий постельный режим.
Для профилактики застойной пневмонии, начиная с раннего послеоперационного периода, проводится дыхательная гимнастика.
После тотального удаления желудка первые дни обеспечивается парентеральное питание (внутривенные капельницы), затем больного переводят на энтеральное питание через зонд или еюно- или гастростому.
