Дискинезия желчевыводящих путей после холецистэктомии
Содержание
Дискинезия желчевыводящих путей после холецистэктомии симптомы и лечение

Постхолецистэктомический синдром (ПХЭС) — состояние после операции удаления желчного пузыря (холецистэктомии) по поводу хронического калькулезного холецистита. ПХЭС — это условное обозначение различных нарушений, повторяющихся болей и диспепсических проявлений, которые возникают у больных после холецистэктомии.
Постхолецистэктомический синдром. Причины
- допущенные диагностические ошибки до операции и технические погрешности во время операции,
- функциональные нарушения, связанные с удалением желчного пузыря,
- обострение существующих до операции заболеваний, в первую очередь, болезней поджелудочной железы,
- развитие новых состояний желудочно-кишечного тракта в связи с удалением желчного пузыря (желчный рефлюкс в желудок, послабления стула, нарушения процессов переваривания пищи).
Функциональные нарушения сфинктерного аппарата желчевыводящих путей
В настоящее время считается доказанным факт, что после удаления желчного пузыря наблюдается повышение тонуса сфинктера Одди, причиной которого является исключение регулирующей роли сфинктера желчного пузыря и мышечной активности желчного пузыря на сфинктер Одди.
После удаления желчного пузыря включаются механизмы приспособления к работе желчевыводящих путей без желчного пузыря.
Изменение моторной функции сфинктера Одди является одной из причин формирования острой или хронической боли в животе и диспепсического синдрома в послеоперационном периоде.
Перестройка работы желчевыводящих путей после холецистэктомии может продолжаться до 1 года после операции.Дисфункция сфинктера общего желчного протока и других сфинктеров желчевыводящей системы может приводить к повышению давления в протоках, застою желчи в них, что проявляется болями в правом подреберье или в подложечной области. Если преобладает дисфункция панкреатического протока, то появляется клиническая картина, характерная для панкреатита.
Разнообразие клинических проявлений ПХЭС затрудняет не только определение типа функциональных нарушений сфинктерного аппарата желчевыводящей системы, но затрудняет диагностику ПХЭС.
Нарушения печени, поджелудочной железы и кишечного тракта после холецистэктомии
Удаление желчного пузыря перестраивает процессы желчеобразования и желчевыделения.
- Отмечается увеличение образования желчи печенью, что является основной причиной поносов после холецистэктомии. Прием желчегонных препаратов в этих случаях нежелателен!
- Наиболее часто после удаления желчного пузыря страдает поджелудочная железа. При желчнокаменной болезни, дисфункции сфинктерного аппарата желчных путей, нарушении моторной функции желчного пузыря до операции формируется хронический билиарный пенкреатит (панкреатит, причиной которого является нарушения система желчеотделения).
- Иногда наблюдаются поражения протоковой системы, которые нарушают отток желчи – сужения, камни в протоках, увеличение лимфатических узлов, воспалительные заболевания в сфинктерно-протоковой системе.
Вследствие этого, обострения хронического панкреатита после удаления желчного пузыря встречаются достаточно часто — от 5 до 90 %. Такой разброс объясняется тем, что до операции не проведено достаточное обследование для оценки состояния поджелудочной железы, но в ряде случаев имеет место гипердиагностика хронического панкреатита.
В медицинской практике отмечается, что чем дольше существуют камни в желчном пузыре, тем чаще возникает хронический панкреатит.
В поджелудочной железе снижается объем секреции ферментов, развивается внешнесекреторная недостаточность функции поджелудочной железы, нарушаются процессы пищеварения. Холецистоэктомия, вовремя проведенная, способствует улучшению или нормализации показателей ферментативной функции поджелудочной железы.
После удаления желчного пузыря нередко нарушается функция 12-перстной кишки, что подтверждается появлением дуоденогастрального рефлюкса, т.е., заброс содержимого 12-перстной кишки в желудок, и вызывающего морфологические изменения в выходном отделе желудка и формирование хронического рефлюкс-гастрита (желчного).
После удаления желчного пузыря нарушается функция тонкой кишки (всасывания пищевых компонентов) и моторная функция толстой кишки (запоры, поносы).
Постхолецистэктомический синдром. Диагностика
Диагностика направлена на выявление различных заболеваний желудочно-кишечного тракта, которые пациент имел до операции, возникших после операции, возможные послеоперационные осложнения.
Диагноз устанавливается на основе:
- клинических проявлений болезни (жалоб пациента),
- объективных данных осмотра больного,
- лабораторных данных (биохимического исследования крови, клинического анализа крови, показателей обменных процессов – липидного, углеводного обменов, ферментативной функции поджелудочной железы, микрофлоры кишечного тракта),
- инструментальных методов обследования (ренгенологических, ультразвукового исследования гастродуоденоскопии),
- в более выраженных случаях – эндоскопической ретроградной холангиографии, компьютерной томографии, динамической сцинтиграфии.
Постхолецистэктомический синдром. Лечение и профилактика
В раннем послеоперационном периоде большое значение имеет лечебное питание, которое предусматривает часто дробное питание до 6 раз в день, небольшими порциями с ограничением жиров до 60-70 г в сутки.
С целью более быстрой адаптации пищеварительной системы к новым физиологическим условиям – функционирование без желчного пузыря, с учетом сопутствующих болезней рекомендуется более раннее расширение питания близкого к рациональному.
Постхолецистэктомический синдром. Лекарственная терапия по показаниям
С целью улучшения качества желчи, продуцируемой печенью, назначакются препараты урсодезоксихолевой кислоты (Урсосан, Урсофальк, Урсодез, Ливодекса, Эксхол, Холудексан, Урсодокса и др.). Доза продолжительность приема препарата определяется лечащим врачом.
Для связывания избытка желчи в кишечник и особенно наличие холагенной диареи назначаются сорбенты (Смекта) и антациды (Фосфалюгель, Маалокс, Алььагел и др.) по 1 пакету 3-4 раза в день через 1 час после еды в течение 7- 14 дней, режим приема и продолжительность определяется индивидуально.
При наличии боли в верхних отделах живота назначаются спазмолитики (например, Дюспаталин по 1 капсуле 2 раза в день, Дицетел по 50-100 мг 3 раза в день в течение 2-4 недель).
При наличии дуоденита, папиллита, появлении условно-патогенной флоры в посевах кала проводится 7-дневный курс антибактериальных препаратов. Препаратами выбора могут быть Эрцефурил, Интетрикс, Фуразолидон и др., реже антибиотики в общепринятых дозах.
При наличии сопутствующей патологии (панкреатит и др.) по показаниям назначаются ферментные препараты (Панкреатин, Мезим форте, Креон и др.).
Постхолецистэктомический синдром. Профилактика
Профилактика ПХЭС начинается уже в процессе подготовки к операции с целью выявления и своевременного лечения заболеваний гепатопанкреатодуоденальной зоны (заболеваний печени, панкреатита, дуоденита и эрозивно-язвенного процесса в 12-перстной кишке).
Особенно врача беспокоит состояние поджелудочной железы, и если до операции выявлен хронический панкреатит, необходимо провести курс лечения (антисекреторные препараты, спазмолитики, ферментные препараты, препараты урсодезоксихолевой кислоты). Эти мероприятия снижают риск возникновения обострений панкреатита в послеоперационный период в 2.5-3 раза.
Реабилитация
Опыт показывает, что признаки постхолецитэктомического синдрома чаще возникают в первый год наблюдения в период адаптации пищеварительного тракта в новых анатомических условиях.
Через 3-6 месяцев, хотя в настоящее время имеются сведении об успешном применении минеральных вод низкой минерализации после 10 дня после операции, показан прием минеральных вод, оптимальнее в условиях гастроэнтерологического питьевого курорта (Железноводск, Кашин, Дорохово, Карловы Вары и др.) с повторением курса минеральной воды в домашних условиях через полгода.
https://www.youtube.com/watch?v=btJTihBY5Ok
Диспансерное наблюдение пациентов проводится в течение первого года после операции.
Дискинезия желчевыводящих путей: симптомы и лечение Справочник заболеваний Helzy
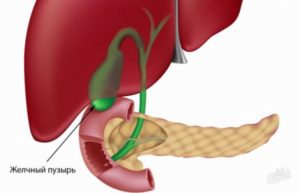
Дискинезия желчевыводящих путей — это нарушение моторики желчевыводящих путей. Под моторикой понимается работа системы «клапанов» и «насосов», перекачивающих желчь из желчного пузыря в двенадцатиперстную кишку. Моторика складывается из:
- способности желчного пузыря полностью опорожняться, выбрасывая желчь в протоки;
- способности желчных протоков сокращаться, проталкивая желчь наружу;
- способности сфинктера Одди вовремя открываться и закрываться, регулируя выведение желчи в просвет кишки.
Желчная система должна вовремя и в достаточной степени опорожняться от желчи. Если этого не происходит, можно говорить о дискинезии желчевыводящих путей (ДЖВП).
Заболевание также известно как
Акалькулезная холецистопатия.
Причины
ДЖВП — функциональное заболевание, т. е. болезнь, при которой никаких нарушений в структуре внутренних органов нет — нарушается их работа, их согласованное функционирование. Причины этого не всегда ясны.
Спазм гладкой гладкой мускулатуры желчевыводящих путей может вызываться психоэмоциональными (стресс, депрессия) или гормональными факторами.
Могут сказываться последствия перенесенной операции по удалению желчного пузыря.
Немаловажную роль в развитии дискинезии играют свойства самой желчи.Когда она перенасыщена холестерином и микрокристаллами, то при прохождении по протокам может постепенно травмировать их стенки, нарушать работу сфинктеров и провоцировать хроническое воспаление, поэтому высокую распространенность ДЖВП в современном мире отчасти можно объяснить эпидемией ожирения, которое вызывает изменение состава желчи.
Кто в группе риска
- Страдающие ожирением и ведущие малоподвижный образ жизни;
- избыточно употребляющие пищу, богатую углеводами и вредными жирами;
- те, кому ранее было проведено удаление желчного пузыря;
- испытывающие депрессии, неврозы, постоянный стресс.
Как часто встречается
Общемировая распространенность ДЖВП в развитых странах составляет 15-25 %. В России, по разным данным, — от 1 % до 15 %. Чаще диагностируется у женщин.
Симптомы
Боль в животе разной интенсивности: от дискомфорта до выраженной билиарной (связанной с желчной системой) боли, которая локализуется в средней или правой верхних частях живота. Боли могут иррадиировать в спину, под правую лопатку. Они не зависят от приема пищи, опорожнения кишечника, иногда сопровождаются тошнотой и рвотой, которая не приносит облегчения.
Боли могут возникать без видимых причин, иногда на фоне стрессов, в предменструальном периоде, после приема лекарственных средств, оказывающих выраженное влияние на моторику желчных путей (эстрогены, опиоиды, соматостатин).
Диагностика заболевания
Как и при многих других функциональных заболеваниях, при ДЖВП диагноз ставится методом исключения.
Врач сначала должен проверить наличие всех тех заболеваний, которые вызывают схожие симптомы, но причины их возникновения — структурные изменения в органах (камни желчного пузыря, опухоли, деформации желчных протоков и т. д.). Когда становится ясно, что других поражений нет, а характерные симптомы есть, врач диагностирует ДЖВП.
- Биохимический анализ крови — определение уровня трансаминаз (АЛТ, АСТ), панкреатической амилазы и липазы, билирубина. Если расстройство функциональное, то уровни всех показателей или в норме, или несколько повышены после болевых приступов.
- УЗИ брюшной полости проводят для исключения желчекаменной болезни, новообразований печени, желчных путей, поджелудочной железы.
- ФГДС — для исключения язвенной болезни и других органических поражений двенадцатиперстной кишки.
- Ультразвуковая холецистография позволяет оценить сократимость желчного пузыря, понять, насколько эффективно он выталкивает желчь после стимуляции. Исследование не слишком информативно, но может выявить сильные отклонения.
Если есть подозрения на другие патологии и осложнения, то могут быть назначены более сложные методы диагностики: магнитно-резонансная холангиопанкреатография, эндоскопическое УЗИ панкреатобилиарной зоны, эндоскопическая ретроградная холангиопанкреатография и манометрия сфинктера Одди.
Образ жизни и вспомогательные средства
Диета при ДЖВП очень важна.
Рекомендуется частое и дробное питание, ограничивают животные жиры, жареную пищу, крепкие мясные и рыбные бульоны, консервы и копчености, пряности, приправы и специи, маринады, газированные напитки, пиво, кофе, цитрусовые, полезны кисломолочные продукты, каши, бананы, печеные яблоки, картофельное пюре, овощные супы, отварное мясо (нежирная говядина, куриная грудка), некоторые минеральные воды.
Пищу лучше варить, тушить, запекать, готовить на пару. В течение 1,5-2 часов после приема пищи следует избегать длительных наклонов и горизонтального положения. Вне периода обострения диету расширяют и при хорошей переносимости питание организуют по обычным принципам.
Учитывая влияние психоэмоционального состояния на моторику желчевыводящих путей, пациенту нужно нормализовать сон, режим дня, обеспечить себе полноценный отдых.
Лекарства
- Спазмолитики, например гиосцин бутилбромид, мебеверин, тримебутин и гимекромон. Последний выборочно действует на сфинктер Одди. Самый распространенный спазмолитик — дротаверин (но-шпа) тоже можно применять, но он не обладает высокой избирательностью действия на желчные пути.
- Урсодезоксихолевая кислота улучшает качество желчи и оказывает противовоспалительное действие на эпителий и мышечный слой желчных путей. Нельзя принимать при панкреатите.
- Прокинетики (итоприд, домперидон) используются для устранения дискомфорта: тошноты, вздутия, тяжести в животе.
- Нестероидные противовоспалительные средства допустимо применять разово, для купирования болевого синдрома.
- Если есть серьезные основания предполагать нейрогенную причину боли, то возможно применение антидепрессантов, в частности амитриптилина.
Хирургические операции
Это эндоскопическая папиллосфинктеротомия при дисфункции сфинктера Одди и холецистэктомия при дискинезии желчного пузыря. При ДЖВП проводятся редко, по очень убедительным медицинским причинам и при отсутствии эффекта от лекарств.
Возможные осложнения
Поскольку ДЖВП может быть связана с качеством желчи, возникает предрасположенность к желчекаменной болезни и билиарному панкреатиту.
Профилактика
- Здоровый образ жизни;
- поддержание оптимального веса;
- физическая активность.
Прогноз
Общий прогноз течения ДЖВП, как правило, благоприятный. Однако дисфункция сфинктера Одди может вызывать мучительные симптомы и способствовать снижению трудоспособности, быть причиной частого обращения за медицинской помощью.
Какие вопросы нужно задать врачу
- Можно ли расценивать мои симптомы как проявления дискинезии желчевыводящих путей?
- Какие исследования необходимо провести для исключения других причин боли?
- Какая тактика лечения оптимальна?
- Можно ли добиться исчезновения симптомов только с помощью диеты и изменения образа жизни?
- Важно ли проконсультироваться с психотерапевтом?
- Когда нужно задуматься об оперативном лечении?
- Каковы эффективность и риски хирургического лечения?
Список использованной литературы
- Гастроэнтерология: национальное руководство / под ред. В. Т. Ивашкина, Т. Л. Лапиной. — М.: ГЭОТАР-Медиа, 2008. С. 574-580.
- Полунина Т. Е. Дискинезия желчевыводящих путей. Римский консенсус IV. Терапия. 2017;6(16): 16-28.
- Ивашкин В. Т., Маев И. В., Шульпекова Ю. О., Баранская Е. К., Охлобыстин А. В.
, Трухманов А. С., Лапина Т. Л., Шептулин А. А. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению дискинезии желчевыводящих путей. Рос. журн. гастроэнтерол. гепатол. колопроктол. 2018; 28(3): 63-80.
- Functional gallbladder disorder in adults. Salam F Zakko, Wisam F Zakko.
Постхолецистэктомический синдром (ПХЭС) – что это такое | Про-Гастро
Одним из наиболее распространенных заболеваний гепатобилиарной системы является ЖКБ, или желчнокаменная болезнь, основной метод лечения которой — удаление желчного пузыря – холецистэктомия. К сожалению, почти у четверти больных, перенесших эту операцию, вскоре снова возникают жалобы со стороны системы пищеварения.
Они могут свидетельствовать о патологии многих органов желудочно-кишечного тракта, но на этапе постановки предварительного диагноза их объединяют под собирательным термином – ПХЭС, или постхолецистэктомический синдром.
О том, что представляет собой данная патология, каковы принципы диагностики и лечения ее, мы и поговорим в нашей статье.
Почему возникает ПХЭС
Итак, ПХЭС – это комплекс симптомов, возникающих после холецистэктомии.
https://www.youtube.com/watch?v=4t9Hx-QO374
Как известно, желчный пузырь в организме человека выполняет целый ряд важных функций:
- депонирующую (в нем накапливается желчь);
- концентрационную (накапливаясь, она приобретает оптимальную для пищеварения концентрацию);
- эвакуаторную, или сократительную (периодически пузырь сокращается, и желчь поступает в желчевыводящие протоки, а затем в двенадцатиперстную кишку);
- всасывающую (некоторые компоненты желчи частично всасываются стенкой пузыря обратно в кровь);
- секреторную (клетки слизистой оболочки пузыря выделяют ряд важных для пищеварения веществ).
Все эти функции обеспечивают синхронную работу сфинктеров желчных путей, протоков поджелудочной железы и двенадцатиперстной кишки.
Теряя такой важный для пищеварения орган, организм пытается приспособиться, адаптироваться к этому – желчевыводящая система перестраивается, чтобы полноценно функционировать без желчного пузыря.
Если по какой-либо причине возможности адаптации организма снижены, либо же существуют другие патологические изменения гепатобилиарной системы, препятствующие приспосабливаемости, и развивается постхолецистэктомический синдром, или ПХЭС.
Симптомы данного состояния могут возникать вследствие целого ряда причин:
- изменение секреторной функции печени и состава желчи (повышенная склонность желчи к камнеобразованию, дисбаланс компонентов желчи, повышенный синтез желчи клетками печени);
- нарушение продвижения желчи в двенадцатиперстной кишке (поступление ее в ДПК в произвольном порядке и количестве, а не систематическое; дискинезии ДПК; застой желчи в ДПК; перидуоденит; гастроэзофагеальная рефлюксная болезнь; дуоденогастральный рефлюкс; нарушение пищеварительной функции двенадцатиперстной кишки, связанное с развитием на ее слизистой бактериальной флоры и дисбалансом состава желчи);
- нарушение моторики (дискинезия) сфинктера Одди;
- дисбиоз кишечника (развитие в области его слизистой нетипичной, патогенной бактериальной флоры).
Развитию ПХЭС способствуют:
- несвоевременное (позднее) проведение холецистэктомии;
- неполный объем операции вследствие недостаточного предварительного обследования;
- хирургические интраоперационные неудачи (какие-либо недочеты во время проведения операции).
Заболевания, включенные в ПХЭС
Постхолецистэктомический синдром объединяет в себе целый ряд заболеваний гепатобилиарной системы. Основные из них перечислим ниже.
- Дискинезия сфинктера Одди. Это состояние представляет собой нарушение сократительной функции сфинктера, которое препятствует оттоку желчи и секрета поджелудочной железы в ДПК.
- Ложный рецидив образования конкрементов. На момент операции в желчных протоках уже находились камни, однако из-за недостаточной диагностики или по каким-либо другим причинам они так и остались не удаленными.
- Истинное новообразование конкрементов. В общем желчном протоке могут образовываться камни даже после удаления желчного пузыря. Они нарушают отток желчи и индуцируют развитие инфекционного процесса и воспаления.
- Хронический холепанкреатит. Это хроническое воспаление поджелудочной железы, возникающее вследствие повышения давления в желчных путях и других нарушений их функции.
- Стенозирующий папиллит. Сужение большого дуоденального сосочка, являющееся результатом воспалительных процессов в данной области; приводит к повышению давления в желчных протоках и протоках поджелудочной железы.
- Послеоперационные рубцовые сужения холедоха (общего желчного протока). Бывают разной степени, приводят к нарушению оттока желчи.
- Язвы желудка и двенадцатиперстной кишки, возникающие по причине нарушений функции гепатобилиарной системы.
- Синдром длинной культи пузырного протока. Возникает вследствие повышения давления в желчных путях, сопровождается интенсивным болевым синдромом. Нередко в удлиненной культе диагностируются «свежие» конкременты.
Симптомы ПХЭС
Для каждой из клинических форм ПХЭС существуют особенности клинического течения, свойственные именно ей. Рассмотрим ниже.
Дискинезия сфинктера Одди
Для данной патологии характерны приступы боли средней или высокой интенсивности, длительностью более 20 минут, локализованные в области правого или левого подреберья, эпигастрия, отдающие в правую лопатку или спину, а также боли опоясывающего характера. Приступы могут возникать как ночью, так и непосредственно после приема пищи, сопровождаться тошнотой/рвотой или же без них.
Ложный рецидив конкрементообразования
Характеризуется, как правило, монотонной болью в области правого подреберья и эпигастрия, повышением температуры тела, иногда – желтухой. «Забытые» камни проявляют себя приблизительно через 2 года после холецистэктомии.
Истинное новообразование конкрементов
Симптомы этого состояния развиваются не ранее, чем через 3 года после операции. Проявления его сходны с признаками ложного рецидива. При обследовании выявляются мелкие камни – до 2-3 мм в диаметре.
Хронический холепанкреатит
Как правило, воспаление поджелудочной железы сопутствует желчекаменной болезни. После операции симптомы его могут стать менее выраженными, но иногда патологический процесс прогрессирует. Проявления типичны – боли в левом подреберье и эпигастрии либо боли опоясывающего характера, тошнота, рвота, расстройства стула (чаще диарея).
Стенозирующий папиллит
Болевой синдром при этом состоянии локализуется правее и кверху от пупка или же в эпигастрии. Боль также может носить мигрирующий характер, перемещаясь из правого подреберья в эпигастрий и обратно.
Иногда боль возникает сразу после приема пищи или даже во время еды, иногда наоборот – на «голодный» желудок. У некоторых больных она монотонная, длительная, у других же – схваткообразная и кратковременная.
Может сопровождаться тошнотой, рвотой, сильной изжогой.
Вторичные язвы желудка и ДПК
Характеризуются продолжительными, монотонными болями в эпигастрии, сопровождающимися тошнотой, рвотой, интенсивной изжогой. Развиваются в период от 2 до 12 месяцев после холецистэктомии.
Рубцовое сужение холедоха
Клинические проявления данного состояния напрямую зависят от степени сужения.
Если нарушение выделения желчи нарушено лишь частично, больной предъявляет жалобы на разной интенсивности боли в правом подреберье.
В случае, когда проходимость общего желчного протока нарушена полностью (например, в результате ошибочной перевязки его хирургом), сразу же после операции больной желтеет, его беспокоит постоянный зуд.
Эти симптомы связаны с всасыванием из протоков в кровь желчных кислот застоявшейся в них желчи.
Синдром длинной культи пузырного протока
Может протекать с минимумом клинических проявлений – тупой неинтенсивной болью в правом подреберье, возникающей через час после еды. В других случаях боль интенсивная, длительная, локализующаяся не только в подреберье, но и в эпигастрии.
Принципы диагностики
На основании жалоб, данных анамнеза жизни и заболевания больного специалист заподозрит наличие ПХЭС.
При проведении объективного обследования он обратит внимание на возможную желтушность кожных покровов пациента, болезненность при пальпации в подреберьях и/или эпигастрии.
Затем им будут назначены дополнительные методы исследования, которые помогут подтвердить или опровергнуть уже выставленный предварительный диагноз ПХЭС.
- Общий анализ крови. Могут определяться признаки инфекционно-воспалительного синдрома – разной степени увеличение СОЭ, лейкоцитоз со сдвигом лейкоцитарной формулы влево.
- Анализ мочи. Она может быть темного цвета, что связано с выделением в нее из крови компонентов застоявшейся в желчных протоках желчи.
- Биохимия крови. Маркерами синдрома холестаза (застоя желчи) являются повышение в крови уровня билирубина, АсАТ и АлАТ, ЛДГ и ЩФ.
- УЗИ органов брюшной полости. Выявляет признаки воспаления органов брюшной полости, изменение их размеров, наличие в желчных протоках конкрементов, если они имеют диаметр более 4-5 см.
- ФГДС. Позволяет диагностировать язвы желудка и ДПК, признаки воспаления слизистой оболочки этих органов, а также явлений дуодено-гастрального и гастро-эзофагеального рефлюкса.
- Прямые рентгеноконтрастные методы исследования. Контраст вводят непосредственно в желчные пути различными способами:
- ЧЧХ, или чрескожная чреспеченочная холангиография (прокалывают кожу и под контролем УЗИ вводят иглу в желчный проток, затем через катетер вводят в его полость контрастное вещество);
- ЭРХПГ, или эндоскопическая ретроградная холангиопанкреатография (при помощи зонда для ФГДС катетеризируют большой дуоденальный сосочек и вводят в его полость контраст);
- интраоперационная холангиография (в процессе операции напрямую катетеризируют один из желчных протоков и вводят в него контраст).
- Пероральная и внутривенная холецистография. Не являются высокоинформативными методами, поэтому применяются крайне редко – при невозможности проведения других методов диагностики.
- Томография.
- Радионуклидная холесцинтиграфия.
Принципы лечения ПХЭС
Лечение данной патологии в зависимости от заболеваний, ее составляющих, может быть консервативным или же хирургическим.
Диета
Одним из главных компонентов терапии является диетическое питание.
Пищу следует принимать часто – 5-6 раз в сутки, небольшими порциями, желательно в одно и то же время.
Необходимо полностью исключить жирную, жареную, соленую, острую пищу, снизить прием продуктов, содержащих холестерин (сливочное масло, жирное мясо, сало, яйца и прочие), легкоусвояемых углеводов (сладости, сдобу).
Соблюдение этих рекомендаций способствует нормализации состава желчи, снижению давления в двенадцатиперстной кишке и желчных протоках, регулирует продвижение желчи по ним.
В рацион следует включить большое количество пищевых волокон (растительная пища, отруби), клетчатки и пектина – это будет способствовать усилению моторики кишечника, а значит, препятствовать развитию запоров.
Медикаментозное лечение
С целью устранения симптомов ПХЭС могут быть использованы препараты следующих групп:
- холинолитики (атропин, платифиллин, гастроцепин, спазмобрю);
- миотропные спазмолитики (мебеверин, дротаверин, тримебутин, бускопан, гемикромон и другие);
- нитраты (нитроглицерин);
- селективные блокаторы кальциевых каналов (спазмомен);
- прокинетики (метоклопромид, домперидон и другие);
- гепатопротекторы (хофитол, галстена, гепабене);
- соли желчных кислот (урсофальк);
- антибактериальные препараты (эритромицин, кларитромицин, цефтриаксон, тетрациклин, интетрикс, бисептол и другие);
- нестероидные противовоспалительные средства (парацетамол, ибупрофен, ациклофенак и другие);
- пребиотики (дуфалак) и пробиотики (энтерол, бифи-форм, лактовит и прочие);
- ферменты (креон, панзинорм, панкреатин, мезим);
- антациды (маалокс, гавискон и прочие);
- сорбенты (полифепан, мультисорб).
Инвазивное лечение
Проводится в случаях, когда консервативные методы терапии оказываются неэффективными или не могут быть таковыми в принципе. Применяют следующие методы вмешательств;
- эндоскопическая папиллосфинктеротомия;
- введение в сфинктер Одди токсина ботулизма;
- эндоскопическая баллонная дилатация;
- установка временного стента-катетера в стенозированные протоки.
Санаторно-курортное лечение
Через полгода после операции удаления желчного пузыря больному показано санаторно-курортное лечение и употребление слабо минерализованных вод типа «Моршинская», «Нафтуся», «Ессентуки» и подобных.
Профилактика ПХЭС
Профилактические мероприятия в отношении развития постхолецистэктомического синдрома включают в себя:
- диету (принципы питания описаны выше);
- снижение массы тела;
- активный образ жизни;
- предупреждение запоров.
Соблюдение этих рекомендаций после своевременно проведенной холецистэктомии позволит свести риск развития ПХЭС к минимуму, а значит, избавит пациента от связанных с ним страданий.
Постхолецистэктомический синдром — причины, симптомы, лечение
Постхолецистэктомический синдром – состояние желчевыделительной системы после проведения операции по удалению желчного пузыря.
К проявлениям постхолецистэктомического состояния относится болезненность, нарушение пищеварения и формирования каловых масс, изменение массы тела.
После хирургического вмешательства необходимо обследоваться у врача, чтобы предупредить развитие осложнений. Если разовьется этот синдром, врач назначит консервативное или хирургическое лечение.
Описание синдрома
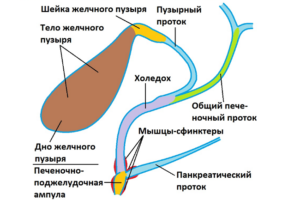
Желчный пузырь – орган, в котором накапливается желчь, поступающая из печени. Она переходит в тонкий кишечник для проведения процесса пищеварения. Орган удаляют только по показаниям хирурга. Возможно появление осложнений вследствие операции или постхолецистэктомического синдрома.
После удаления пузыря в организме человека происходят изменения. Постхолецистэктомический синдром не появляется вследствие осложнений хирургического вмешательства, это отдельный симптомокомплекс.
Постхолецистэктомический синдром встречается у небольшого количества людей, процентное соотношение составляет 15-30%. Чаще развивается у женщин.
Важно! Постхолецистэктомический синдром проявляется в любое время после хирургического вмешательства, даже через несколько лет. Поэтому необходимо наблюдаться у врача после проведения операции.
Причины постхолецистэктомического синдрома
Существует несколько причин развития постхолецистэктомического синдрома, их необходимо знать хирургу и лечащему врачу, чтобы предупредить состояние. Основными причинами являются:
- Нарушение циркуляции желчи в организме. Желчный пузырь является органом, который переносит желчь от печени к кишечнику. После его удаления происходит нарушение циркуляции вещества.
- Нарушение сокращений протоков. Желчь беспрепятственно истекает в кишечник или застаивается.
- Дефекты в работе сфинктера Одди. Он координирует деятельность биллиарного аппарата. Сфинктер расслабляется при сжатии желчного пузыря, за счёт чего происходит секреция. При постхолецистэктомическом состоянии нарушается отток желчи и секрета поджелудочной железы в кишечник.
- Скопление серозного инфильтрата, который образуется в результате деятельности иммунной системы после проведенного хирургического вмешательства. Накопившаяся жидкость вызывает болевой синдром.
- Образование кист в желчных протоках, которые препятствуют току желчи. При нарушении их целостности серозный или гнойный инфильтрат истекает наружу, вызывая заражение ткани и крови.
- Сахарный диабет. Заболевание вызывает образование конкрементов, препятствующих току желчи. Образуется застой.
- Иммунная недостаточность. При снижении количества лимфоцитов появляется бактериальная инфекция, вызванная хирургическим вмешательством. Иммунная система не может подавить патологический процесс.
- Системные заболевания, присутствующие до проведения операции: панкреатит, синдром раздраженного кишечника, дуоденит, рефлюксная болезнь, язва двенадцатиперстной кишки. Если заболевание находилось на стадии ремиссии, хирургическое вмешательство может вызвать рецидив.
Симптомы постхолецистэктомического синдрома
После хирургического вмешательства симптомы постхолецистэктомического синдрома могут не проявляться долгое время. Это способствует усилению патологического процесса, затрудняет дальнейшее лечение после постановки диагноза. Необходимо вовремя выявить симптомы, установить причину и вылечить пациента. Основные проявления недуга:
- Болевой синдром. Он может быть интенсивным или слабым, тупым или режущим. Проявляется практически всегда. Боль начинается после приема пищи, на голодный желудок, в ночные часы.
- Диспепсические расстройства. К ним относятся вздутие живота, тошнота, рвота, изжога.
- Нарушение стула. Из-за сниженного всасывания питательных веществ и витаминных комплексов образуется диарея. Кал может содержать жировые массы.
- Снижение массы тела. Это происходит из-за нарушения всасывания жиров, питательных веществ. Снижение массы бывает первой (потеря 5-7 кг), второй (8-10 кг) и третьей степени (свыше 10 кг).
- Кровоточивость десен, стоматит. Проявляется из-за сниженного количества поступающих в организм витаминов.
- Симптоматика, проявляющаяся при гиповитаминозе: выпадение волос, кровотечения слизистых оболочек, слоение ногтей.
- Симптомы недомогания. К ним относятся головокружение, усталость, слабость. Часто поднимается температура тела.
- Желтуха. Проявляется редко из-за нарушения биллиарного аппарата.
Постхолецистэктомическое состояние может проявляться в виде клинической симптоматики, которая присутствовала при болезни до операции. Боль может оставаться прежней или проявляться сильнее. Часто образуются новые признаки постхолецистэктомического синдрома.
Формы синдрома
Разделяют различные формы постхолецистэктомического синдрома:
- камнеобразующая (оставшиеся камни или появившиеся вновь);
- спаечная (образование сращения тканей);
- холепанкреатитная (воспаление поджелудочной железы, протоков желчного пузыря);
- рубцовая (образование крупных рубцов, препятствующих прохождению желчи);
- персистрирующая (появляющаяся на продолжительное время).
Диагностика постхолецистэктомического синдрома
Постхолецистэктомический синдром часто не проявляется сразу. Это затрудняет диагностику, так как больной не обращается к терапевту. При появлении жалоб терапевт назначает лабораторные и инструментальные анализы, чтобы выявить причину нарушений. Необходимы:
- Осмотр пациента. Врач осматривает глазные склеры на наличие желтушности. Прощупывает живот, выявляя болезненность. Собирает анамнез (сбор жалоб со слов пациента).
- Лабораторные методы исследования. Назначают общий анализ крови и мочи, биохимию крови, копрограмму (исследование кала). Тестирование позволяет выявить состояние организма, обнаружить причины отклонения в нормальном формировании стула.
- МРТ органов брюшной полости. Определяет строение печени и окружающих его органов, выявляет их нарушение. Обнаруживает кровотечение, спайки, новообразования, наличие конкрементов в желчных протоках, воспалительные процессы. Для определения этих проблем можно использовать метод УЗИ, но МРТ будет точнее.
- Эндоскопическая ретроградная панкреатохолангиография (РХПГ). Исследование определяет функциональность желчевыделительных путей, нормальное прохождение желчи. Выявляют малые и большие камни. Определяют скорость выведения желчи.
- Манометрия сфинктера Одди и общего желчного протока. Для проведения методики внутрь желчевыделительной системы вводят катетер с датчиками. Они регистрируют сокращения протоков, скорость выведения желчи.
Для исключения других патологических состояний заболеваний производят дифференциальный анализ. Для этого применяют следующие методы исследования:
- рентген лёгких, исключающие заболевания дыхательной системы;
- рентген желудка с помощью контрастирования, исключающий появление гастрита, язвы, которые также изменяют характер стула и вызывают болевые ощущения;
- гастроскопия желудка и кишечника исключает нарушения, происходящие в пищеварительном тракте;
- сцинтиграфия выявляет отклонения в нормальной циркуляции желчи.
Важно! При ЭРХПГ возможно произвести лечебные мероприятия. В ходе процедуры удаляют найденные камни, устраняют сужение желчевыводящих протоков и сфинктеров при спазме.
Лечение постхолецистэктомического синдрома
Лечение постхолецистэктомического синдрома подбирает терапевт после постановки диагноза. Терапия зависит от причины патологического проявления.
- Соблюдение диеты. Еду употребляют небольшими порциями по 7-8 раз в день. Так организм сможет выделять желчь в необходимом количестве. Исключают жирную, жареную, острую еду. Исключают пищу, обладающую желчегонным действием. Полностью исключают алкоголь. Должен соблюдаться водный баланс, для этого человеку необходимо пить не менее 2 литров воды за день.
- Обезболивающие средства. Препараты назначает врач, дозировка зависит от выраженности болевого синдрома.
- Спазмолитики. Устраняют сужение сфинктеров, препятствующих току желчи. Смягчают болевой синдром.
- Ферментные препараты. Улучшают качество пищеварения, устраняют диарею и стеаторею (появление жировых масс в кале).
- Антациды устраняют изжогу.
- Антибактериальные препараты назначают при подтвержденном инфекционном процессе. Применяют лекарства, на которые реагируют патогенные микроорганизмы.
- Лечение пищеварительных расстройств. Используют препараты, останавливающие диарею, устраняющие изжогу.
- Внутривенное применение поливитаминных комплексов и питательных веществ, направленных на устранение снижения их недостаточности.
- Хирургическое вмешательство. Осуществляется с помощью эндоскопии и лапароскопии. При появлении скопления серозного инфильтрата назначают дренирование. В случае возникновения камней применяют лазерное и хирургическое удаление. Восстанавливают проходимость желчных протоков. При чрезмерном сужении сфинктеров назначают сфинктеропластику. При идиопатическом постхолецистэктомическом синдроме (неясной причины) проводят операцию с целью выявления патологии.
При прохождении курса лечения пациент должен следить за своим состоянием. Если препараты не помогают, врач проводит дополнительные исследования. Может назначить диагностическую операцию. После этого курс терапии меняют.
Осложнения и последствия
Нелеченый постхолецистэктомический синдром провоцирует осложнения:
- появление бактериального очага, следствием которого является гнойный асцит (появление жидкости в брюшине), сепсис (инфекционное заражение крови);
- нарушение обмена веществ, проявляющееся развитием атеросклероза;
- ухудшение состояния пациента из-за сниженного всасывания полезных веществ: анемия, гиповитаминоз, разрушение костной и зубной ткани.
Профилактика постхолецистэктомического синдрома
При подготовке к операции проходят полную диагностику. Врач должен знать о состоянии сердечно-сосудистой, дыхательной, пищеварительной систем.
https://www.youtube.com/watch?v=HSlbMz3Ri04
При выявлении нарушений проводят их ликвидацию до или во время хирургического вмешательства. Это снижает риск развития нарушений после операции.
После проведения операции пациенты должны придерживаться следующих правил:
- постельный режим 1-2 суток, после этого необходимо больше двигаться, чтобы снизить риск развития спаечного процесса;
- обильное питье для выведения вредных продуктов распада от наркоза, оставшихся в организме;
- послеоперационные обработки швов;
- прием лекарственных средств, назначенных врачом (жаропонижающие, противовоспалительные, обезболивающие препараты);
- курс физиотерапии по предписанию врача;
- своевременное лечение системных заболеваний (гастрит, язва, панкреатит) перед операцией и после нее;
- при первых признаках недомогания обращаться к врачу.
При своевременном обращении к врачу, правильно поставленном диагнозе, проведении терапии прогноз на лечение постхолецистэктомического синдрома благоприятный. Важно придерживаться рекомендаций, не менять дозировку препаратов. При заболеваниях пищеварительного тракта обязательно необходима диета.
Постхолецистэктомический синдром опасен проявлением осложнений. Возникает симптомокомплекс, который вызывает ухудшение состояния пациента после проведенной операции. Важно вовремя диагностировать проблему и устранить ее. Своевременно проведенная терапия постхолецистэктомического состояния в большинстве случаев приводит к полному выздоровлению пациента.
Опасность постхолецистэктомического синдрома и способы его устранения Ссылка на основную публикацию
