Киста культи влагалища после операции
Содержание
Что представляет собой культя шейки матки, выпадение и рак
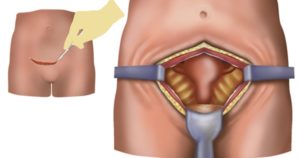
Культя шейки матки – это остаток полового органа после проведённой операции. Качество жизни женщины после вмешательства может быть различным – некоторым пациенткам не мешает утрата репродуктивной функции, другие считают это существенной проблемой. Но культя шейки матки грозит и другими осложнениями, о которых нужно помнить женщине и врачу прежде чем принять решение об операции.
Операции по удалению матки: виды и показания
Удаление матки – очень рискованный шаг для женщины, поскольку такое вмешательство полностью исключает деторождение в будущем. Именно поэтому для проведения операции должны быть строгие показания, которые можно разделить на абсолютные и относительные.
Абсолютные показания к операции – злокачественная опухоль женских половых органов, выпадение матки, непрекращающееся послеродовое кровотечение (это экстренное показание).
Абсолютные показания подразумевают, что вылечить заболевание другим способом, кроме оперативного вмешательства, невозможно.
Такие операции проводятся женщинам (иногда и девочкам-подросткам) независимо от возраста и количества рождённых детей, поскольку это единственный способ спасти здоровье и жизнь пациентки.Относительные показания – крупная или множественная миома, которая быстро прогрессирует, эндометриоз, аденометриоз, воспалительные заболевания женских половых органов, частые и сильные менструальные кровотечения.
Речь об удалении во всех этих случаях идёт только тогда, когда консервативные методы лечения оказываются неэффективными.
В некоторых случаях удаление матки при перечисленных состояниях проводят женщинам в постменопаузе или уже имеющим двоих детей (по желанию пациентки), даже если состояние женщины не настолько критичное.
Существует несколько основных видов удаления матки. Выбор конкретного вида остаётся за врачом. Два основных вида – ампутация (шейка метки остаётся на месте) и экстирпация (матка удаляется вместе с шейкой и частично влагалищем). Оба этих вида операции могут затрагивать придатки (маточные трубы и яичники), а могут оставлять их сохранными.
Поскольку при экстирпации шейка матки удаляется полностью, в дальнейшем речь пойдёт только об ампутации матки. По объёму данное вмешательство может быть двух видов – субтотальная и тотальная ампутация.
Первый вид – наиболее щадящий, при этом сохраняется влагалище, шейка матки вплоть до внутреннего зева, маточные трубы (ушиваются) и яичники.
Во втором случае матка удаляется полностью с придатками, но влагалище и шейка матки остаются на месте.
По способу проведения ампутация матки может быть гистероскопической, лапароскопической и лапаротомической. Гистероскопическая – наиболее щадящий вариант, выполняется под местной или субдуральной анестезией.Инструменты вводятся через влагалище, шрамов на коже не остаётся. Лапароскопия – удаление операции через небольшой прокол на коже, если есть необходимость выполнить большой объём.
Чревосечение применяют в тяжёлых случаях, например, при послеродовом кровотечении.
Кроме показаний существуют и противопоказания к удалению матки.
К ним относятся тяжёлое состояние женщины, вызванное декомпенсацией хронической патологии – в этом случае операцию проводят после стабилизации состояния пациентки.
Острые инфекционные заболевания также являются противопоказанием для вмешательства – их нужно вылечить до операции. И третье абсолютное противопоказание – рак любого органа, в том числе матки, 4 стадии.
Что представляет собой культя шейки матки
Культя – это остаток органа, оставшийся после его удаления. В случае с шейкой матки это фрагмент от внутреннего зева (ушивается во время операции) до наружного зева (влагалищная часть). Влагалище при этом остаётся полностью сохранным. Культя шейки матки является следствием перенесённой операции – ампутации матки (с придатками или без них).
Отсутствие матки и наличие культи никоим образом не сказывается на внешнем облике (особенно если операция была проведена гистероскопическим методом) или на качестве жизни женщины.
Пациентки, перенесшие ампутацию матки, продолжают жить полноценной сексуальной жизнью, испытывая не менее яркие ощущения.Тем не менее, после удаления матки полностью теряется репродуктивная способность, поэтому у молодых женщин, не имеющих детей, врачи крайне неохотно назначают данную операцию, если нет жизненных показаний.
Существует распространённое мнение, что последствия ампутации матки значительно сказываются на женском организме – например, что женщина значительно быстрее стареет, или у неё повышается вероятность других гинекологических заболеваний. Здесь следует уточнить, что происходящие изменения зависят от объёма проведения операции.
Если у женщины удалена только матка, а яичники и маточные трубы остались, то её гормональный фон после операции остаётся нормальным, она выглядит здоровой и чувствует себя хорошо. Поэтому данный вид вмешательства предпочтителен у молодых дам.
Если же была проведена тотальная ампутация матки с придатками, то в отсутствие женских половых гормонов менопауза действительно наступает раньше. Если женщина находится в постклимактерическом периоде, то эти изменения не оказывают на неё влияния, но если до операции она имела стабильный менструальный цикл, то симптомы преждевременного климакса устраняют с помощью гормональной терапии.
Что касается вероятности развития гинекологических заболеваний, в частности, рака груди, то в этом случае связь есть не с самой операцией, а с причинами, вызвавшими заболевание. В частности, вероятность рака груди выше у женщин, у которых диагностирована миома (при неэффективности консервативной терапии это заболевание – показание к ампутации матки).
Самое заметное изменение образа жизни женщины после операции – исчезновение менструаций. Многие пациентки считают эту особенность скорее положительной, особенно если во время заболевания страдали обильными и болезненными месячными.
Тем не менее, если вмешательство проведено неправильно или в недостаточном объёме, и фактор, вызывающий заболевание, оказался не полностью удалён, возможны осложнения позднего послеоперационного периода – выпадение и рак культи шейки матки.
Послеоперационный период и его осложнения
Адаптация к культе шейки матки начинается сразу же после проведения манипуляции. Реабилитацию разделяют на раннюю (в стационаре) и позднюю.
Ранняя реабилитация может длится от суток до 12 дней, в зависимости от того, какой тип операции проводился у данной пациентки (абдоминальная, лапароскопическая, гистероскопическая).
Поздняя реабилитация включает в себя длительный период после выписки из больницы.
На раннем этапе пациентке необходимо наблюдение врача, чтобы предотвратить кровотечения, осложнения со стороны внутренних органов. Поэтому женщине нужно быть внимательной к своему состоянию, вовремя сообщать врачу о том, что у неё болит живот или она испытывает любые другие неприятные ощущения.
В раннем послеоперационном периоде возможны кровотечения, воспалительные процессы в области швов, захватывающие как шейку матки и влагалище, так и соседние органы брюшной полости. Если при определении объёма операции была допущена диагностическая ошибка, и женщина имела рак шейки матки на начальной стадии, симптомы опухоли могут проявиться в ранний послеоперационный период.Поздний реабилитационный период – это довольно длительные мероприятия, позволяющие женщине вернуться к полноценной жизни. Вот почему этому периоду нужно уделить не меньше внимания, чем лечению в стационаре.
Рекомендуется носить бандаж, поддерживающий мышцы живота. Женщине придётся ограничить физический труд, особенно поднятие тяжестей, купание в открытых водоёмах и половую жизнь на 2 месяца после выписки из больницы.
Если швы были наложены неправильно, то они будут способствовать образованию кисты. Чаще всего подобное заболевание является следствием многих факторов, среди которых может оказаться и нарушение технологии проведения оперативного вмешательства. Фото кисты можно найти в интернете, как правило, это состояние протекает бессимптомно и с минимальным риском для здоровья.
В норме на месте шва формируется рубцовая, а затем фиброзная ткань, которая изолирует влагалище и шейку матки, предотвращает сообщение половых органов с брюшной полостью, не допускает распространения инфекций, а также случайного попадания сперматозоидов и связанного с ними риска развития внематочной беременности.
Выпадение культи шейки матки
Это довольно редкое состояние. Чаще всего его причина в том, что до операции имелось выпадение матки или предпосылки к нему, которые не были полностью устранены. Причины подобного состояния – травматичные роды в анамнезе, заболевания соединительной ткани, неправильно проведённая ампутация матки.
Выпадение культи шейки развивается довольно медленно, и редко имеет тенденцию к самостоятельному вправлению. Пациентки отмечают чувство инородного тела, боли в животе, которые усиливаются при кашле, чихании, поднятии тяжестей. Также нарушаются мочеиспускание и дефекация.
Лечение данного состояния – фиксация шейки матки с помощью специальных материалов. В этом случае чаще всего проводится чревосечение, чтобы обеспечить наибольший простор для действий хирурга. Шейка матки может искусственно прикрепляться к крестцово-маточным или другим связкам, поддерживающим матку.
Рак культи шейки матки
Рак шейки матки – частая онкологическая патология в гинекологической практике. После проведения ампутации матки вероятность развития злокачественного процесса в шейке сохраняется.
Более того, встречаются ситуации, когда на момент принятия решения о вмешательстве по поводу миомы или эндометриоза женщина уже имеет раковую опухоль на ранней стадии, но врачи принимают симптомы рака за симптомы болезни матки и оставляют их без внимания.
Это приводит к тому, что вместо экстирпации производится более щадящее вмешательство, а рак остаётся и прогрессирует.
Симптомы заболевания – это выделения из влагалища, на ранних стадиях – коричневатые, затем приобретающие кровянистый характер, с неприятным запахом, их обильность может быть различной. Появление выделений должно особенно насторожить женщину, перенесшую удаление матки, ведь в норме после этого все выделения прекращаются или становятся незначительными.Позже появляются боли в животе, нарушения мочеиспускания и дефекации, общетоксический синдром. Особенность рака шейки матки и её культи в развитии метастазов в тазовые лимфоузлы. Это приводит к отёчности нижних конечностей и наружных половых органов, чуть позже возникают отёки пальцев и кистей рук, набухание вен на шее – это симптомы поздних стадий с обширными метастазами.
Лечение рака культи после удаления матки производится несколькими способами. Предпочтительным считается лучевая терапия с созданием максимальной дозы в области поражения. Химиотерапию назначают довольно редко, поскольку она не всегда эффективна. При неэффективности лучевой терапии прибегают к оперативному вмешательству – удалению культи шейки матки.
Опасные симптомы, или когда нужно обратиться к врачу?
Оба указанных выше состояния значительно угрожают здоровью и жизни пациентки, поэтому важно вовремя распознать опасные симптомы, чтобы принятые лечебные меры оказались эффективными. Следует немедленно обратиться к врачу, если:
- Появились боли внизу живота;
- Появились какие- либо выделения из половых путей, тем более, если влагалище кровит;
- Нарушилось мочеиспускание и дефекация.
Эти симптомы возникают и при выпадении, и при раке культи шейки матки, отличить эти заболевания в домашних условиях, не будучи специалистом невозможно. Для постановки диагноза необходимо пройти ряд процедур, начиная с осмотра в гинекологическом кресле. Следует помнить, что одно из заболеваний не исключает другое, оба диагноза могут сопутствовать друг другу.
Отзывы из различных источников
Кристина, 34 года, Омск
Вторые роды у меня прошли тяжело – случилось кровотечение, доктор говорит, что еле откачали, хотя сама я вообще плохо помню те сутки.
Из-за кровотечения мне пришлось удалить матку, но шейку оставили, чтобы было меньше побочных эффектов. Прошло три месяца, разрывы благополучно зажили, малыш здоровый.
С мужем всё тоже хорошо, хотя поначалу я чувствовала себя странно. В общем, не сказала бы, что жизнь взяла и улучшилась, но хуже не стала.
Анастасия, 48 лет, Кемерово
14 лет назад у меня диагностировали эндометриоз яичников. Два года лечения, разные препараты, результат довольно слабый. Я хотела третьего ребёнка, но гинеколог сказал, что с моей болезнью забеременеть я не смогу. А вылечиться я не могла, становилось только хуже.
Совместно с доктором приняли непростое решение об удалении матки с придатками. После операции пришлось пить гормоны, но в общем и целом я чувствовала себя неплохо. Наблюдаюсь у гинеколога, в ближайшее время мне предстоит прекратить пить гормоны, чтобы наступил климакс.
Дарья, 46 лет, Новосибирск
Три года как мне удалили матку. Перед операцией я читала отзывы, и в них говорилось, что ничего страшного в операции нет, будут жить обычной жизнью.
Но не тут-то было, уже через полгода начались какие-то неприятные ощущения в животе, как будто матка заново начала отрастать. Потом появились выделения, было очень неприятно, живот болел.
И только месяц назад я пришла на приём к гинекологу, она поставила диагноз «выпадение культи шейки матки». Теперь нужна ещё одна операция, чтобы восстановить это всё.
Заключение
Если врач решается удалять матку у пациентки – это серьёзный шаг, который должен быть мотивирован соображениями сохранения жизни и здоровья женщины.
Оставшаяся культя шейки матки никак не влияет на социальную и половую жизнь, не оставляет следов на внешности, но навсегда лишает женщину возможности стать матерью.
Осложнений после операции обычно не возникает, но прооперированным женщинам необходимо регулярно посещать гинеколога, чтобы надёжнее обезопасить себя.
: экстирпация культи шейки матки
Киста влагалища: симптомы и лечение
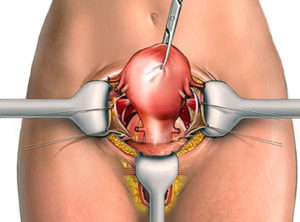
Киста влагалища — опухолевидное образование влагалища, которое заполнено жидкостью. Киста в основном локализуется поверхностно на стенке влагалища, а увеличивается в размерах за счет накопления в ее полости жидкого секрета (прозрачного, желтого или темного оттенка).
Достаточно длительный срок новообразование может развиваться без каких-либо ярко выраженных симптомов, так что женщина может даже не подозревать о том, что у нее появилась киста влагалища. Опухоль в подавляющем количестве случаев обнаруживается при плановом профилактическом визите к гинекологу.
Заболевание возникает преимущественно у молодых девушек, примерно у 2% населения женского пола.
Размеры кисты могут достигать 10 см, а могут быть и незначительными. Форма новообразования бывает круглой либо овальной, а консистенция — туго- или мягкоэластичной.
По происхождению опухолевидные патологии бывают врожденными и приобретенными. В первом случае кистозное образование формируется в периоде эмбрионального развития вместе с влагалищем.
Киста влагалища у новорожденной может лопнуть самостоятельно с образованием на месте патологии заживающей эрозии.
Такой вид новообразования появляется довольно редко, в отличие от травматической (приобретенной) формы.Образование может локализоваться на передней стенке влагалища (приобретенная либо врожденная киста) и на задней стенке влагалища (как правило, травматическая киста).
Существуют также имплантационные кисты влагалища и ретенционные (развиваются в связи с воспалением бартолиновой железы) виды доброкачественных новообразований.
Причины развития кисты влагалища
Врожденные патологии формируются из эмбриональных частиц мюллеровых и вольфовых протоков и часто сочетаются с пороками влагалищного развития. Их достаточно сложно обнаружить, так как такие кисты локализуются возле боковой влагалищной стенки.
Приобретенные образования могут быть следствием пластических хирургических вмешательств, разрывов влагалища и различных травм.
Возникновению влагалищных образований способствуют:
- эмбриональные патологии развития структур влагалища;
- гематомы, полученные в результате травматизации;
- наличие инфекции и воспаления, вызванного возбудителями венерических патологий (трихомонадами, гонококками, хламидиями и микоплазмами);
- прерывание беременности хирургическим способом;
- хроническое воспаление бартолиновой железы;
- несоблюдение интимной гигиены, использование неподходящих гигиенических средств;
- разрывы, трещины и травмы вследствие родоразрешения;
- хирургические оперативные вмешательства;
- хроническая форма молочницы, которая не подвергалась терапии.
Симптомы влагалищной кисты
Как правило, киста не проявляет себя на протяжении длительного срока. Однако, заподозрить у себя наличие новообразования можно по некоторым клиническим признакам, которые проявляются в зависимости от размеров, месторасположения образования и его степени выраженности:
- в процессе полового контакта появляется дискомфортные ощущения и боль;
- ощущение инородного тела во влагалище;
- диуретические расстройства (нарушается мочевыделение);
- расстройство дефекации;
- при физической активности (ходьба, бег, спорт) появляется дискомфорт;
- периодические прозрачные выделения из половых путей (иногда гнойного характера);
- местное и общее увеличение температуры тела;
- при менструальных кровотечениях наблюдаются спазмообразные болевые ощущения;
- ухудшение самочувствия при переохлаждениях, простуде и воспалениях дыхательных путей;
- плохое самочувствие после употребления спиртных напитков.
Признаки кольпита (воспаления слизистой оболочки влагалища) возникают после нагноения опухолевидного образования и проявляются усиливающейся болезненностью и белями.
При развитии эндометриоидной кисты влагалища, которая представляет собой осложнение после хирургических операций или механических травм, пациентка может жаловаться на сильные болевые ощущения в процессе дефекации и мочевыделения, усиленную болезненность в период месячных. Само образование в таком случае коричнево-бурого оттенка в связи с тем, что в его содержимом присутствуют примеси крови.
Диагностика кисты влагалища
Если киста не обнаружена женщиной самостоятельно (что возможно при расположении новообразования в преддверии влагалища), ее можно выявить лишь при визите к доктору.
Патологический процесс диагностируется в ходе гинекологического обследования. Осмотр пациентки ведется при помощи специализированного зеркала. Специалист может с уверенностью подтвердить диагноз лишь после того, как получит результаты следующих исследований:
- УЗИ (для уточнения месторасположения кистозной опухоли);
- общий анализ крови;
- клинический анализ мочи;
- мазок из влагалища для бактериологического исследования;
- микроскопия мазка;
- полимеразная цепная реакция (для выявления урогенитальных инфекций).
При необходимости привлекаются такие специалисты, как уролог, проктолог и хирург. Если врачи решают, что целесообразно проведение оперативного вмешательства, обязательно выполняется кольпоскопия.
Лечение кисты влагалища
Образования маленьких размеров (до двух сантиметров), которые не причиняют пациентке дискомфорта, подлежат лишь динамическому наблюдению со стороны специалистов.
Быстрорастущие опухоли с явными клиническими проявлениями требуют проведения операции по удалению кисты влагалища.
При кисте большой железы преддверия влагалища, которая затрудняет половую жизнь и вызывает чувство значительного дискомфорта, также применяются хирургические методы лечения.
В современной гинекологической практике для удаления кисты влагалища используются три метода:
- Пункционная аспирация. Суть данной методики состоит в устранении жидкости из полости. Данный способ терапии дает лишь временный эффект, так как постепенно жидкое содержимое в полости вновь накапливается и процедуру необходимо повторить. Применяется, как правило, при кисте влагалища гигантских размеров, обнаруженной при беременности, для избежания осложнений в процессе родовой деятельности. Такое образование может перекрывать родовой канал, так что вероятно назначение родоразрешения путем кесарева сечения. Полноценная терапия кисты обычно назначается уже после родов.
- Марсупиализация кисты влагалища. Суть данной методики состоит в рассечении образования, опорожнении содержащейся в ней жидкости и пришиванию стенок кисты к слизистой оболочке, что предотвращает вероятность рецидива патологии. Данный способ является наиболее безопасным и щадящим.
- Радикальное удаление кистозного образования. Иссечение слизистой стенки кистозного образования, после чего содержимое вылущивают острым и тупым путем, потом она подлежит прошиванию швами из кетгута. Такая операция по удалению кисты влагалища грозит травматизацией близлежащих органов, поэтому представляет опасность.
Если удаление кисты через влагалище не представляется возможным, используется лапаротомия (хирургический надрез брюшной стенки).
В случае нагноения кистозного образования, сначала необходимо вскрыть абсцесс, удалить содержимое и дренировать полость, и только потом проводить основные манипуляции.
При осложнениях кроме оперативного вмешательства применяют:
- антибактериальные препараты (курс до двух недель);
- антисептические средства для промываний;
- противовоспалительные и анальгезирующие средства (уменьшают тяжесть воспалительного процесса, снимают боль);
- физиотерапия (не применяется в острой фазе патологии);
- антигистаминные препараты (для снятия отечности и уменьшения чувствительности к токсинам инфекции).
Важно понимать, что самостоятельное лечение кисты влагалища очень опасно. Народное лечение травами может спровоцировать выкидыш у женщин, ожидающих ребенка. Поэтому при подозрении на любой патологический процесс необходимо обращаться к специалисту, особенно если патология возникла при беременности.
Послеоперационный период
После операции по удалению кисты влагалища необходимо придерживаться назначений специалиста. Для того, чтобы ткани восстановились и произошла полная реабилитация организма, врач может назначить определенный перечень медикаментов. Задача пациентки — соблюдать кратность приема и пройти полный курс лечения.
Чтобы терапия патологии оказалась максимально эффективной, пациентке необходимо:
- Не использовать гигиенические тампоны и избегать половых контактов до полной регенерации тканей, так как вероятно инфицирование эпителиальной ткани.
- Ограничить серьезные физические нагрузки.
- До полного заживления не посещать сауны, бани, не принимать горячие ванны и не купаться в море или реке.
- Придерживаться специального рациона питания с ограничением приема в пищу провоцирующих (жареных, жирных, острых) блюд.
- Употреблять в пищу продукты, богатые веществами, которые улучшают регенеративные способности организма. Врач может назначить препараты, содержащие в себе данные вещества (токоферол, селен, витамины группы В).
Профилактика и прогноз при кисте влагалища
Профилактические мероприятия по предупреждению кистообразных опухолей во влагалище состоят из:
- соблюдения правил личной интимной гигиены;
- избежания переохлаждений;
- острожного проведения манипуляций во влагалище;
- бережного ведения родовой деятельности квалифицированным персоналом;
- своевременной терапии инфекционных воспалений мочеполовой системы;
- регулярного профилактического осмотра у гинеколога (раз в полгода).
Несмотря на то, что образование не перерождается в злокачественную опухоль и не влияет на детородную функцию и менструальный цикл, его ни в коем случае нельзя игнорировать. Своевременное обращение к специалисту, диагностика и грамотная терапия патологии помогут избежать осложнений заболевания.
Количество прочтений: 26.09.2018
Удаление кист влагалища
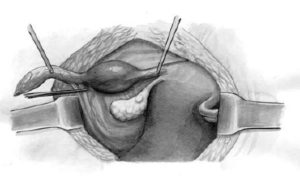
Новообразования снаружи или внутри женских половых органов вызывают определенный дискомфорт и выявляются во время гинекологического осмотра. Удаление кист влагалища – действенная процедура, которая успешно применяется в современных медицинских центрах. Длительное время опухолеобразные наросты развиваются бессимптомно и без регулярного посещения гинеколога обнаружить их невозможно.
Средний размер влагалищных кист – 4-5 см. В редких случаях они достигают 10 см. Они представляют собой скопление соединительных клеток с мышечными волокнами. По мере своего роста новообразования начинают причинять беспокойства во время полового акта, а при инфицировании начинают гноиться.
Виды кист во влагалище:
- ретенционные (появляются после воспалительного процесса в бартолиновой железе);
- врожденные (состоят из эпителия и расположены на боковых стенках влагалища);
- имплантационные (следствие прерывания беременности);
- приобретенные (вызванные механическим повреждением в ходе оперативного вмешательства).
Независимо от причины появления, важно вовремя диагностировать проблему и начать лечение. Обнаружение проводится при помощи зеркал и кольпоскопа. Это позволяет вывести изображение на экран и тщательно изучить содержимое нароста.
Показания
Киста маленького размера лечения не требует. Если беспокойства она не вызывает, стоит ограничиться регулярным посещением гинеколога, который будет следить за развитием опухоли. Не решаясь отправиться на операционный стол, пациенты часто настаивают на медикаментозном лечении.
Операция по удалению кисты влагалища необходима в таких случаях:
- пациентка испытывает дискомфорт при ходьбе и во время половой жизни;
- размер более 3 см;
- произошло инфицирование или нагноение нароста;
- проявились симптомы кольпита;
- есть ощущение инородного тела.
Если киста была обнаружена у женщины в период беременности, необходимость операции связана с возможностью травмирования влагалища или инфицирования новорожденного. Большие наросты являются показанием к родоразрешению путем кесарева сечения.
Киста влагалища может привести к расстройству акта дефекации и мочеиспускания, повышению температуры тела, вызывать болевые спазмы во время менструаций. В условиях больницы иссечение кисты происходит быстро и не вызывает последствий.
Противопоказания
Операцию по удалению новообразований медики не считают сложной процедурой. Тем не менее есть условия, при которых проводить ее не рекомендуют:
- онкология любой локализации;
- хронические и острые заболевания мочеполовой системы;
- воспалительные или инфекционные процессы в организме;
- нарушение свертываемости крови;
- заболевания сердца или дыхательной системы;
- склонность к образованию гипертрофических рубцов.
К противопоказаниям также можно отнести наличие серьезного психического расстройства. Если операция проходит под общим наркозом, необходимо получить предварительную консультацию у анестезиолога.
Подготовительный этап
Диагностика организма перед операцией по удалению кисты происходит амбулаторно. На этом этапе пациенты уточняют цену на операцию, которая варьируется от 500 до 20000 руб. Стоимость определяют уровень и подбор команды медиков медицинского учреждения и степень запущенности заболевания пациентки.
После решения прибегнуть к иссечению врач даст направления на следующие исследования:
- общий анализ крови и мочи;
- скрининг на гепатиты;
- анализы на сифилис и ВИЧ;
- микроскопия;
- мазок из влагалища на стерильность;
- ЭКГ;
- флюорография;
- определение группы крови и резус-фактора;
- состояние свертываемости крови;
- УЗИ органов малого таза.
Только современные медицинские клиники могут предоставить оборудование для детальной диагностики пациентов. Обязательно необходимо посетить терапевта для оценки общего состояния организма.
Киста с имеющимися признаками инфицирования не может быть удалена до полного устранения абсцесса. Накануне гнойник будет вскрыт и обработан антисептическим раствором.
После операции организм заметно ослабевает, поэтому врач посоветует иммуномодулирующую терапию, прием витаминов и минералов.За неделю до процедуры удаления кисты женщине нужно перейти на диету, которая исключает газообразующие продукты. За 12 часов важно не принимать ничего в пищу, кроме воды в ограниченных количествах.
Техника удаления
Ход оперативного иссечения кист направлен на устранение нароста, аспирацию жидкости и подшивание краев к стенкам влагалища. Для устранения новообразований существует два основных метода:
- Методика удаления с использованием биопсийной иголки и шприца. Временное устранение кисты, так как после жидкость вновь собирается в наросте. Стенки нароста остаются на прежнем месте. Способ малотравматичен и показан для беременных. Продолжительность манипуляций – 15-20 мин.
- Полное удаление кисты хирургическим путем. Врач полностью удаляет кисту в пределах здоровых тканей и подшивает место иссечения кетгутом. Это исключает возможность серьезных последствий и рецидива. Специалисты отдают предпочтение овальному разрезу, чтобы снизить вероятность растекания содержимого капсулы по влагалищу. Операция проводится как планово, так и ургентно в ходе родовой деятельности. Длительность процедуры от 20 минут до часа в зависимости от сложности и степени запущенности.
Случается, что удаление кисты через влагалище невозможно. В этом случае врачи прибегают к лапаротомии.
Возможные осложнения
После устранения кисты необходимо пройти курс антибактериальной терапии. Саморассасывающиеся швы исключают необходимость их снятия.
Послеоперационный период длится около 10 дней. Этот срок может быть дольше в запущенных случаях. Если через несколько дней поднялась температура, появились сильные боли или открылась рвота, необходимо вызывать скорую помощь. Вероятно, развился инфекционный процесс. Любая необычная реакция организма – повод показаться врачу, чтобы избежать осложнений.
Половую жизнь ограничивают в течение месяца до полного восстановления тканей и разрешения врача. Вне зависимости от способа иссечения могут наблюдаться негативные реакции на наркоз, поэтому минимум сутки необходимо оставаться в условиях стационара. Все рекомендации специалистов должны соблюдаться в полном объеме, чтобы реабилитация прошла как можно быстрее.
Иссечение не дает 100% гарантии того, что киста не появится вновь. Через определенный период нарост может возникнуть на том же или на новом месте. Тем не менее прогноз процедуры благоприятный. Осложнения случаются крайне редко.
Профилактические меры помогут избежать рецидивов. Необходимо:
- следить за гигиеной половых органов;
- контролировать воспалительные процессы в организме;
- не заниматься самолечением;
- избегать переохлаждения;
- не пренебрегать консультацией гинеколога, которая должна осуществляться минимум дважды в год.
Что представляют собой кисты влагалища, почему они появляются
Киста во влагалище является ретенционным новообразованием, которое локализуется в стенках органа. Её размеры могут увеличиваться за счёт накопления в ней жидкости.
Опухоль такого характера может располагаться поверхностно на стенке, или проникать в её глубокие слои, достигая околовлагалищной клетчатки.
Хотя, в большинстве случаев, опухоль во влагалище не имеет больших размеров, иногда она может достигать величины грецкого ореха или куриного яйца. Структура образования может быть мягкой или тугоэластической.
Наружные стенки кисты представлены соединительной тканью, частично – мышечной, а внутренняя полость покрыта кубическим или цилиндрическим эпителием.
Внутри образования присутствует слизистое или серозное содержимое желтого или светло-коричневого оттенка.
В зависимости от того, как происходит появление кисты, они могут быть врождёнными или приобретёнными.
Развитие первых происходит из эмбриональных частей парауретральных и мюллеровых протоков, а также гартнеровых ходов, причём последние локализуются в боковых стенках влагалища, на сводах, и могут переходить на параметральную клетчатку. Врождённые кисты нередко сочетаются с пороками развития влагалища.Вторичные, или приобретённые кисты ещё называются имплантационными. Они могут развиваться на фоне проведённого хирургического аборта, полученных родовых травм, либо оперативных вмешательствах при свищах влагалища. Чаще всего они располагаются в задней стенке нижних отделов органа.
Симптомы и признаки опухоли: как обнаружить
Как показывает медицинская статистика в сфере гинекологии, кисты влагалища, если они не имеют особенно крупных размеров, редко себя обнаруживают какими-либо специфическими проявлениями. Если женщина не имеет регулярной интимной жизни, определение наличия опухоли, вероятнее всего, произойдёт только при плановом гинекологическом осмотре.
Естественно, если размеры образования достигают более 10 сантиметров, женщина чувствует дискомфорт и присутствие инородного тела во влагалище. При половом акте возникают резкие боли. Кроме того, рост кисты может сопровождаться нарушением дефекации из-за сдавливания прямой кишки, а также дизурическими расстройствами.
Если покровы кисты подвергаются появлению язв, а её содержимое инфицируется патогенными микроорганизмами и начинает нагнаиваться, поражённая ощущает усиление болезненности, уже не только во время половых актов. Также у неё присутствуют признаки кольпита:
- жжение и зуд во влагалище;
- тяжесть в нижней части живота;
- кровянистые выделения, не связанные с менструацией;
- покраснение слизистой органа;
- гнойные выделения.
Способы лечения патологии: хирургическое вмешательство
Гинекологи, в большинстве своём, придерживаются точки зрения, что кисты небольшого размера с бессимптомным течением не требуют хирургического удаления – их необходимо только наблюдать в динамике, при необходимости используя возможности медикаментозной терапии.
Показанием к хирургическому удалению опухоли является:
- увеличение в размерах;
- появление неприятных или болезненных симптомов;
- диагностированные признаки гнойного поражения кисты;
- проявления кольпита.
Что касается противопоказаний к процедуре, хирургическое удаление опухоли не проводится, если у женщины присутствуют острые инфекционные процессы в половых органах. Для осуществления операции необходимо провести курс лечения, и только по достижению положительного результата разрешается приступать к удалению.
Разновидности оперативного вмешательства при выявлении кист влагалища
Хирурги-гинекологи, при обнаружении кисты, требующей проведения операции, могут рекомендовать один из таких способов избавления от опухоли:
- пункционную аспирацию, при которой в стенке кисты производится прокол, а далее через него специальным прибором отсасывается внутреннее её содержимое;
- марсупиализацию: рассечение стенки кисты, откачивание её содержимого, и подшивание её стенок к слизистым покровам влагалища;
- радикальное иссечение: в таком случае слизистая стенка образования подвергается продольному или овальному рассечению, после чего сама киста вылущивается из тканей стенки влагалища, а далее ложа кисты и слизистая зашиваются кетгутовым швом.
Первый способ используется только если пациентка беременна, а киста достигает больших размеров, так как его эффект является временным. Вскоре после такой операции кистозное содержимое вновь скапливается на прежнем месте. Способ радикального иссечения опасен возможным травмированием стенок прямой кишки или мочевого пузыря. Поэтому наиболее часто медики назначают проведение марсупиализации.
Если, в силу определённых причин, удаление кисты через влагалище неэффективно, операция может проводиться лапаротомическим или лапароскопическим методом.
Подготовка и техника удаления кисты из влагалища
В рамках подготовительных мероприятий лечащий врач должен установить отсутствие противопоказаний у поражённой. Для этого, за 2 недели до даты проведения, он направляет пациентку на сдачу анализов:
- общего анализа крови и мочи;
- мазка из влагалища на флору;
- ПЦР-мазка на наличие возбудителей венерических заболеваний;
- ПЦР крови на ВИЧ и гепатиты;
- анализа на наличие антител к возбудителю сифилиса.
За 3-5 дней до даты операции женщине рекомендуется избегать половых контактов. Удаление не назначается на период менструации.
Чаще всего, процедура проводится с применением местного обезболивания, поэтому за 8-10 часов до её начала запрещается употреблять пищу и жидкость. С вечера рекомендуется сделать очистительную клизму и принять слабительный препарат. Обо всех особенных требованиях к подготовке доктор сообщает пациентке заранее.
Методика проведения хирургических манипуляций отличается в зависимости от типа кистозного образования. Пациентка располагается на кушетке, ей вводят анестетик. После того, как наркоз начинает действовать, доктор приступает к манипуляциям.
Если опухоль происходит из гартнеровского хода и наполнена серозным содержимым, её разрезают, а кровоточащие края раны обшивают скорняжным швом. Если киста заходит далеко в близлежащие ткани, а её верхний полюс расположен слишком близко к мочевому пузырю, хирург, даже проводя вылущивание опухоли, оставляет в этом месте кусочек стенки кисты, чтобы избежать повреждения стенки пузыря.
Удаление опухоли преддверия влагалища считается наиболее простой процедурой такого характера.
Разрез проделывается до капсулы, причём хирурги отдают предпочтение овальному способу разреза, чтобы киста не лопнула в процессе, а её содержимое не попало в полость влагалища.
Участок ткани захватывают щипцами и подтягивают в сторону разреза, отделяя капсулу кисты. После этого, по необходимости, накладываются швы.После того, как все манипуляции завершены, швы наложены, а область операции обработана в соответствии с требованиями асептики, пациентку перевозят в палату.
Следует отметить, что хирургическое удаление кист влагалища обычно не требует направления женщины в стационар, однако в течение нескольких часов после операции она должна находиться под наблюдением доктора.
Восстановление после процедуры
Хирургическое удаление опухоли из влагалища, в большинстве случаев, проходит успешно и без негативных последствий. Общий период реабилитации не превышает нескольких недель.
В течение 10-14 дней следует избегать половых контактов. В первый месяц после удаления запрещено посещать бассейны, баню, сауну, купаться в открытых водоёмах, во избежание инфицирования заживающей ранки.
Удаление кисты никак не отражается на способности женщины к зачатию и вынашиванию плода, а также на её менструальном цикле. Пациентка после процедуры должна не реже, чем раз в 3-4 месяца, посещать гинеколога для профилактического осмотра.
Крайне редко операция, проведённая некачественно или неаккуратно, может стать причиной травмирования стенок прямой кишки или мочевого пузыря. В некоторых случаях, если опухоль была удалена не полностью, происходит повторный рост кисты в том же месте.
Обычно осуществление удаления опухоли влагалища не требует открытия больничного после операции.
Хирургическая манипуляция по удалению новообразований во влагалище считается простой и безопасной для пациентки операцией.
При условии тщательного соблюдения правил подготовки, и надлежащей квалификации доктора, уже через две-три недели женщина возвращается к привычному образу жизни без особенных ограничений.
Следует лишь взять за правило периодическое посещение гинеколога с целью профилактики развития новых кист.