Не проходит пища в желудок
Содержание
Причины задержки пищи в желудке
К хирургическому вмешательству при гастрите прибегают в крайних случаях одним из них является эрозивная форма заболевания гастритртом
Вся поступающая в организм пища проходит длинный путь, на котором могут встречаться различные препятствия для ее прохождения.
Если с пищеварительными органами у человека все в норме, то пища попадает в желудок, перерабатывается и весь процесс не вызывает никаких неудобств. Но не у всех дела идут так гладко, есть люди, у которых задержка пищи вызывает серьезный дискомфорт. На сайте gastritinform.
ru вы узнаете о причинах задержки пищи в желудке.
Как работает желудок
Желудок – сложный механизм, который без устали работает над расщеплением и усвоением человеком пищи.
Сбой в этой системе может выражаться возникновением таких заболеваний, как острый и хронический гастриты, язва желудка или двенадцатиперстной кишки. Желудок является продолжением пищевода и одним из важнейших органов пищеварительной системы.
Он находится под диафрагмой (в верхней части брюшной полости). От пищевода и двенадцатиперстной кишки его отделяет сфинктер (круговая мышца).
Желудок сложный механизм который без устали работает над расщеплением и усвоением человеком пищиЖелудок отвечает за расщепление органических веществ и их продвижение в следующий отдел ЖКТ. Объем пустого желудка взрослого человека обычно не превышает 500 мл, после приема пищи он увеличивается в несколько раз и составляет около 4 литров.
Площадь слизистой оболочки желудка — от 0,1 до 0,2 м2. Кислотность пустого здорового желудка составляет 1,5 – 2,0 pH. Для сравнения, раствор неорганических кислот с таким показателем рН можно успешно растворять полимеры.
За сутки железами вырабатывается от 2 до 2,5 литров желудочного сока.
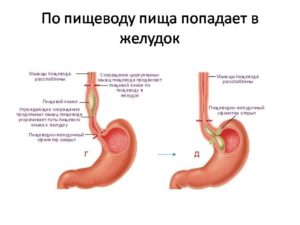
В момент попадания пищи в нижний отдел пищевода открывается впускной сфинктер. При нормальной работе пищеварительной системы пища, попав в желудок, перемешивается с желудочным соком и начинает перевариваться. В этот момент меняются показатели кислотности.
Задержка пищи в желудке может объясняться несколькими факторами, среди которых растяжение желудочных стенок, изменение рН, физическими и химическими особенности пищи. Нижний сфинктер раскрывается после сигнала вегетативной нервной системы, которая подает импульсы из головного мозга в мышечную ткань желудка. После этого обработанная в желудке субстанция попадает в двенадцатиперстную кишку.
Расстройство двигательной активности желудка
Замедление эвакуации пищи из желудка называется гастропарезом. Нарушение процесса опорожнения желудка может развиваться из-за осложнений, возникающих при длительном течении сахарного диабета.
Хирургические операции, такие как витрэктомия или частичная гастрэктомия, нарушают эвакуацию твердой пищи из желудка из-за дисфункции антрального и пилорического (привратника) отделов желудка или отсутствия этих отделов.
К другим причинам расстройств двигательной активности желудка относятся: действие лекарственных препаратов (опиаты, антидепрессанты, антихолинергические препараты, леводопа), нарушения метаболизма (кетоацидоз, гипотиреоидизм, нарушения электролитного баланса), психические заболевания (нейрогенная анорексия), патология центральной нервной системы (опухоль мозга), инфекция (острый вирусный гастроэнтерит) и идиопатические факторы.
В каждом из этих случаев имеются сложные патофизиологические механизмы, включающие множество компонентов, в том числе расстройства нервной и гормональной регуляции, электрического ритма и функции гладкой мускулатуры желудка.
Задержка опорожнения желудка что это
Задержка опорожнения желудка — это ситуация, при которой пища остается в желудке в течение аномально длительного периода времени. Задержка опорожнения обычно вызывается расстройством (таким, как диабет, расстройство соединительной ткани или неврологическое расстройство), которое воздействует на нервы, ведущие к пищеварительному тракту.
Слишком большое количество еды в желудке приводит к чрезмерному растяжению его стенок, что нарушает процессы переваривания пищи. Как результат, возникает замедленное продвижение пищи по ЖКТ, которое вызывает чувство тяжести в верхней части живота, трудности с опорожнением кишечника и другие проблемы пищеварения.
К задержке опорожнения в желудке и животе часто приводят слишком большие промежутки времени между приемами пищи, а также неправильный режим питания. Одной из распространенных причин нарушений пищеварения остается привычка плотно ужинать перед сном: желудок, не получив возможности отдохнуть ночью, может проявить свое «недовольство» чувством тяжести после еды.
Непривычно обильный прием пищи перегружает органы пищеварения, которые неспособны обработать кислотами и ферментами содержимое желудка.
Задержка опорожнения желудка это ситуация при которой пища остается в желудке в течение аномально длительного периода времениВ результате развивается чувство тяжести и переполненности в верхней части живота и происходит задержка пищи в желудке.
В ряде случаев может наблюдаться несварение после приема в пищу цельного молока и блюд, при приготовлении которых оно использовалось.
Это может говорить об индивидуальной непереносимости компонентов молока, при исключении его из рациона пищеварение, как правило, нормализуется.
При задержке опорожнения желудка после еды необходимо выполнить определенные действия, которые позволят восстановить работу ЖКТ. Постарайтесь в течение нескольких часов воздерживаться от еды, заменив ее питьем негазированной воды.
Также будет полезно прилечь на несколько минут, вытянуться всем телом и глубоко подышать, после чего не спеша пройтись – неважно, по улице или по комнате. Несмотря на чувство дискомфорта в животе, которое Вы испытываете, постарайтесь не укладываться в постель, наоборот: в течение 1–3 часов стоит поддерживать вертикальное положение.
Гастропарез (нарушением прохождения пищи по желудку ) описание
Гастропарез – это клинический синдром, который характеризуется нарушением прохождения пищи по желудку вследствие снижения сократительной активности мышечной стенки органа. Для заболевания характерно появление неприятных ощущений после приема пищи, чувство быстрого насыщения, тошнота, многократная рвота.
Гастропарез это клинический синдром который характеризуется нарушением прохождения пищи по желудку
Диагноз гастропареза ставится на основании клинических проявлений и данных специфических исследований (рентгенографии, ФГДС, электрогастрографии, сцинтиграфии, дыхательного теста). Лечение включает правильную диету, назначение прокинетиков, противорвотных, психотропных веществ. При тяжелых формах применяется электрическая стимуляция желудка, хирургические методы.
Осложнения заболевания объясняются длительным пребыванием пищи в полости желудка. Вследствие того, что продукты пищеварения долгое время не эвакуируются в кишечник, неусвоенная масса может затвердеть. Из нее формируется плотный комок – безоар.
При продвижении по пищеварительному тракту он перекрывает просвет петель кишечника, что может послужить причиной кишечной непроходимости. Застаивание пищи способствует созданию среды, благоприятной для размножения бактерий. Активное распространение патогенной микрофлоры может привести к возникновению воспалительного процесса в слизистой, который лежит в основе развития гастрита.Прогноз заболевания на ранних стадиях благоприятный. Гастропарез поддается медикаментозной коррекции. При ее проведении патологическая симптоматика исчезает. Позднее выявление заболевания может ухудшать прогноз для пациента. Запущенное течение требует более радикальных мер лечения. После проведения хирургического вмешательства возможно появление осложнений.
Задержка опорожнения желудка (гастропарез) причины
Гастропорезом называется нарушение моторики желудка, при котором развивается его дисфункция. При помощи своей мускулатуры, желудок измельчает и выталкивает в тонкий кишечник пищу. При гастропарезе мышечные сокращения замедляются, что приводит к задержке его содержимого в просвете.
Причинами патологии могут стать сахарный диабет, перенесенные оперативные вмешательства на желудке, лекарственные препараты (обезболивающие на основе наркотиков, антидепрессанты), стрессы и неврологии. При нарушении моторики желудка пациент испытывает мучительную режущую боль в животе и изнуряющую тошноту.
Плохое опорожнение желудка может происходить по следующим причинам:
- выход из желудка (привратник) может закрывать язва, опухоль, или что-то проглоченное и не переваренное;
- сфинктер привратника на выходе из желудка не открывается в достаточной степени или в нужное время и не позволяет пище проходить через него. Этот сфинктер контролируется неврологическими рефлексами, которые «следят», чтобы желудок покидали только очень маленькие частицы, а также, чтобы из желудка выходило не слишком много кислоты или сахара, которые могут раздражать или травмировать тонкую кишку. Эти рефлексы зависят от нервов, которые иногда бывают повреждены;
- перистальтические, трёхминутые сокращения нижней части желудка могут рассинхронизироваться и перестать передвигать содержимое желудка к пилорическому сфинктеру: обычно это также имеет неврологическую основу, наиболее распространенной причиной чего является многолетний сахарный диабет, но у многих больных причина задержки опорожнения желудка неизвестны, поэтому им устанавливают диагноз идиопатический (то есть с неизвестной причиной) гастропарез.
Постоянное застаивание пищи в полости желудка чревато созданием среды которая благоприятна для развития бактериальной инфекции такой как гастрит
Аномальные моторика или чувствительность в любой части желудочно-кишечного тракта может вызвать характерные симптомы, такие как застревание пищи, боль, изжога, тошнота и рвота.
Для определения, насколько адекватна моторика каждого отдела желудочно-кишечного тракта выполняются определённые исследования, по результатам которых врачи-терапевты, гастроэнтерологи или хирурги принимают решения в отношении лучшего варианта лечения.
Последствия длительного пребыванием пищи в желудке
Из-за длительного пребыванием пищи в желудке пищевая масса может затвердевать, и в полости желудка может формироваться так называемый безоар, представляющий собой комок из плотной массы.
Далее такое образование может продвигаться по желудочно-кишечному тракту и провоцировать перекрытие кишечных петель.
Такое состояние называется кишечной непроходимостью, которая также чревата опасными осложнениями, вплоть до перитонита.
Постоянное застаивание пищи в полости желудка чревато созданием среды, которая благоприятна для развития бактериальной инфекции. При таком стечении обстоятельств у больного может развиваться воспалительный процесс – гастрит.
Как восстановить работу желудка
Быстро заставить желудок работать можно с помощью народных средств и правильного питания. Если симптомы наблюдаются после пьянки, ни в коем случае не стоит употреблять алкоголь для облегчения состояния. Утром (перед завтраком) можно выпить стакан чистой воды комнатной температуры. Это улучшит пищеварение и позволит запустить желудок.
Многие народные средства основаны на свойствах пряных трав. Укропная вода, которая успокаивает колики у новорожденного ребенка, помогает быстро избавиться от вздутия живота и метеоризма. Для ее приготовления 1 ст. л.
зерен укропа нужно залить стаканом кипятка, настоять в течение получаса, а затем процедить. Пить это средство необходимо понемногу, за 15 минут до еды, 4-5 раз в сутки.
Аналогично готовят отвар из семян фенхеля, тмина или майорана, которые помогают завести желудок даже после обильных застолий.Поможет также настой девясила: для этого следует измельчить корни растения, залить 1 ч. л. сырья стаканом холодной воды, а затем настоять в течение 8 часов. После этого средство нужно процедить и пить по трети стакана трижды в день (перед едой).
Необходимо рациональное питание с отказом от тугоплавких жиров и трудно перевариваемой пищи. Овощи и фрукты, содержащие в сыром виде много клетчатки, усугубляющей состояние желудка, рекомендуется перед употреблением отваривать, тушить или запекать. Бобовые и капуста противопоказаны.
Источники:
- https://www.motilium.ru/narushenie-pishhevarenija/simptomy/tjazhest
- https://uznayvse.ru/voprosyi/kak-rabotaet-zheludok.html
- http://www.gastroscan.ru/patient/tips/352/6884
- https://med-books.info/patologicheskaya-fiziologiya_792/narushenie-evakuatornoy-funktsii-43800.html
- https://pancreatus.com/digestive-tract/stomach/ne-rabotaet-zheludok-chto-delat.html
- https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/gastroparesis
Затруднение при прохождении еды по пищеводу
Состояние, при котором человек испытывает боль при прохождении пищи по пищеводу, или другие неприятные ощущения, связанные с глотанием, называют дисфагией. Это не самостоятельная нозологическая единица, а лишь симптом, причем довольно грозный, и сразу нескольких заболеваний.
Дисфагия проявляется затруднением или невозможностью глотания
Пищевод является частью пищеварительного канала, который представляет собой мышечную трубку, несколько сплющенную в направлении спереди назад. Пища поступает в него из глотки, и, пройдя его, попадает в желудок. Его длина у взрослых составляет около тридцати сантиметров. Он начинается как продолжение глотки, проходит через грудную полость и заканчивается уже в брюшной.
Этиология данной проблемы
Причины, по которым еда не может нормально проходить через пищевод, довольно разнообразны. Они могут быть связаны с поражением:
- Глотки.
- Пищевода.
- Желудка.
- Тканей, окружающих пищевод.
- Наличием инородных тел в данных образованиях.
Со стороны ротовой полости и начального отдела пищевода основными причинами дисфагии может быть кандидоз ротовой полости, ангина с выраженным увеличением миндалин, а также перенесенный мозговой инсульт. Иногда она может быть одним из симптомов болезни Паркинсона, псевдобульбарного паралича, полиомиелита.
Таким образом, этиологические факторы крайне разнообразны, как и в случае, если наблюдается храп при беременности, причины его могут быть связаны с нарушением деятельности многих органов и их систем.
Классификация дисфагии
Существует несколько критериев, по которым разделяют дисфагию на виды. Например, по тому, где расположен патологический процесс, вызвавший ее, выделяют следующие типы этого симптома:
- Ротоглоточный.
- Глоточно-пищеводный.
- Собственно пищеводный.
Также существует деление дисфагии на органическую, то есть вызванную объективными патологическими изменениями в органах и тканях, и функциональную, при которой причиной затрудненного глотания являются преходящие расстройства нервной регуляции мышечного аппарата пищевода.
Рассматривают также деление на пароксизмальную, или приступообразную форму, причины которой кроются в расстройстве нервной регуляции пищеводной моторики, и постоянную, которая встречается у пациентов с органическими поражениями данного органа.
Клиническая картина
Таким образом, неприятный процесс глотания указывает на то, что у человека имеется патология одного из органов ЖКТ, и необходимо обратиться к врачу.
Параллельно с ощущением того, что пища плохо проходит через пищевод, у пациентов может развиваться рад сопутствующих симптомов, помогающих установить диагноз.
Они испытывают боль при акте глотания, после чего могут развиваться приступы кашля или даже удушье. Их голос становится хриплым, осиплым.
Пациентов с дисфагией может беспокоить чувство кома в горле
Многие пациенты жалуются на усиленное слюноотделение. Между приемами пищи людей с дисфагией может беспокоить ощущение распирания за грудиной, чувство кома в горле.
Изначально люди испытывают данные неприятные ощущения, если пища, которую они едят, твердая и грубая.
Однако при прогрессировании болезни состояние ухудшается, и пациенты не могут нормально есть даже мягкую, а затем и жидкую пищу.
Когда нарушение глотания является следствием паралича глоточных мышц, или свищей пищевода, у пациентов наблюдается выраженная регургитация, при которой пища попадает в нос и трахею. При поражениях нижнего отдела пищевода (ахалазия кардии, эзофагиты, рефлюкс-болезнь, стриктура) наблюдается выраженная рвота, после которой неприятные ощущения исчезают, или их интенсивность заметно снижается.Голос таких больных становится осиплым или даже хриплым, что указывает на поражение гортани или глотки. Они теряют массу тела. Ее быстрое снижение должно насторожить врачей, так как может быть признаком рака пищевода, который мешает еде пройти в желудок.
Зависимость клинической картины от места, где расположено препятствие прохождению пищи
При первом типе дисфагии пища скапливается еще во рту пациента, который не может ее проглотить. Если же акт глотания происходит, то последующие неприятные ощущения возникают практически моментально, проходит не больше одной секунды. Очень часто наблюдается аспирация пищи (ее попадание в верхние дыхательные пути), вследствие чего развивается кашель, удушье.
В случае эзофагеального типа дисфагии люди чувствуют, что пища останавливается где-то за грудиной, причем эти ощущения возникают лишь после нескольких глотков.
С момента последнего из них проходит от двух секунд (препятствие на уровне шейного отдела) до 4-5с (патологический процесс в области средней трети). В случае если препятствие находится в нижней части пищевода, клиника развивается через 8-9 секунд.
Диагностика
Объем и характер обследований определяет лечащий врач
Поскольку причины, вызывающие нарушение прохождения пищи по пищеводу, чрезвычайно разнообразны, то и диагностика должна быть многогранной. Очень важную роль играет правильный сбор анамнеза заболевания. К этому этапу нужно подходить ответственно, так как даже мелкие детали могут играть важную роль.
Когда информация собрана, врачи переходят к объективному обследованию. На данном этапе важно правильно оценить общий статус больного, который может изменяться при системных заболеваниях. Также важную роль играет обследование ротовой полости. Оно позволяет выявить стоматиты, а также воспалительные заболевания, например, ангину.
Из инструментальных методов диагностики наиболее информативной является фиброгастродуоденоскопия.
Это эндоскопический метод исследования, который позволяет оценить состояние слизистой оболочки на всем протяжении пищевода, а также желудка и двенадцатиперстной кишки. При этом можно не только рассмотреть патологическое образование, но также провести забор биологического материала для анализов, что очень полезно при подозрении на новообразование.
Для оценки состояния средостения очень полезны рентгенологические методы диагностики.
С их помощью тоже можно изучить особенности строения пищевода у пациента, оценить его размеры и форму, а также состояние тканей средостения.
При рентгенологическом обследовании легко выявить внешние опухоли, которые развиваются вне пищевода и приводят к его механическому сдавлению, из-за чего по нему плохо проходит пищевая масса.
При подозрении на расстройства нервной регуляции тонуса пищевода должно быть проведено детальное неврологическое обследование, которое также может комбинироваться с лабораторными, рентгенологическими методиками, например, компьютерной или магнитно-резонансной томографией.
С целью уточнить возможность эзофагитов и рефлюкс-болезни используют методику pH-метрии, позволяющую определить кислотность желудочного сока.
Терапевтическая тактика
Лечение направлено на основное заболевание, послужившее причиной возникновения дисфагии
Поскольку данное нарушение имеет чрезвычайно разнообразные причины и варианты развития, то не существует единой схемы его лечения. Помощь должна базироваться на правильной и полноценной диагностике, и лечении основного заболевания. Также нужно учитывать, что процесс может носить функциональный характер, и требовать совершенного другого подхода.
При функциональном характере процесса следует лишь объяснить пациенту о причинах и патогенезе его проблемы, и рекомендовать избегать лишних стрессов, психических и физических перенапряжений, нормализовать сон и диету.
В случае если имеет место спастический характер дисфагии, показано применение ряда миорелаксирующих препаратов, которые способствуют нормализации мышечного тонуса и улучшению состояния больного.Если установлено, что причиной нарушенного глотания является сторонняя патология, следует лечить именно ее. Например, должна быть назначена адекватная терапия при ГЭРБ или эзофагите.
Симптомы и лечение непроходимости желудка
Непроходимость желудка – синдром, который характеризуется полным либо частичным нарушением продвижения пищевых продуктов и всего содержимого по пищеварительному тракту.
Переваренное вещество просто не может попасть в кишечник, задерживается в организме, вызывая тем самым болезненные ощущения.
По характеру развития выделяют механическую и динамическую непроходимость, которая обусловлена 2 факторами:
- механическое препятствие внутри органа;
- нарушение двигательной функции органа.
Различают также острую и хроническую форму непроходимости.
Причины развития
К основным причинам развития непроходимости из желудка в кишечник относят:
- инфекционные/воспалительные процессы в кишечнике/желудке;
- новообразования, развивающиеся при раке органов ЖКТ, независимо от их природы и характера онкологического заболевания;
- сужение выходного отдела внутреннего органа. Чаще всего, подобное состояние провоцируется язвой кишечника;
- употребление в пищу несъедобных, твердых, больших по размеру предметов, которые не могут быть переварены и усвоены организмом;
- атрезия кишечника (состояние, при котором зарастают либо отсутствуют с рождения естественные каналы и отверстия в организме);
- копростаз (закупорка грыжи, закрытие кишечной петли каловыми массами);
- инвагинация (заболевание, при котором одна часть кишечника внедряется в просвет другой);
- туберкулез ЖКТ;
- образование спаек;
- дивертикул пищевода;
- нарушения нормального кровообращения в организме (возникает при выхождении органов/грыжеобразовании);
- наличие инородных тел в желудке/кишечнике;
- формирование свищей (фистул).
Симптомы
Симптомы заболевания являются неоднозначными и зависят от следующих факторов:
- природа заболевания;
- степень поражения организма инфекцией;
- локализация пораженного органа;
- индивидуальные показатели пациента;
- наличие рака, онкологических патологий.
Основные симптомы проявляются так:
- тошнота/рвота (при заболевании раком рвотные массы содержат кровяные сгустки, большое количество слизистого вещества, издают тухлый запах);
- неприятный запах из ротовой полости во время отрыжки;
- резкое снижение массы тела;
- постоянное чувство перенасыщения;
- дискомфорт, болезненные ощущения в области кишечника;
- интенсивные спазматические боли в животе;
- задержка стула и газов;
- интоксикация;
- ассиметричное вздутие живота;
- расслабление сфинктера заднего прохода;
- резкие неконтролируемые напряжения брюшной стенки;
- скопления газа в толстой кишке;
- кровянистые каловые выделения;
- шум плеска над кишечником.
Стеноз привратника
Стенозом привратника называют непроходимость определенного отдела желудка (пилорического), которая возникает в качества осложнения язвенной болезни желудка.
Происходит рубцевание язвы, внутренний орган деформируется, полость желудка сужается (специальный канал, по которому, при помощи диагностики, определяется уровень непроходимости). Просвет желудка закрывается мембранной тканью.
Данная ткань имеет неравномерную структуру, укрыта небольшими отверстиями разного размера (просветы могут составлять более половины размера мембраны).
Мембрана, расположенная в канале привратника, состоит из тонкой слизистой оболочки, подслизистого покрытия, фрагментов мышечной ткани. При отсутствии должного лечения мембрана увеличивается в размерах (происходит утолщение стенки) и становится идентичной тканям, составляющим стенки желудка.
https://www.youtube.com/watch?v=xSDQ_A42yNw
Симптомы стеноза привратника не отличаются от симптомов язвы. Боль не влияет на общее состояние пациента, имеет спазматический характер и небольшую интенсивность.
Редкие приступы тошноты либо рвоты списываются на употребление некачественной пищи либо переедание. Следует обратить внимание на состав и запах рвотной массы.
Она имеет специфический кислотный привкус и большие слизистые выделения.
Нормализация проходимости при стенозе привратника происходит при помощи зондирования, откачивания из внутреннего органа содержимого, которое подверглось окислению. Пациенту назначают систематические промывания желудка. После проведения подобных манипуляций состояние пациента улучшается. При отсутствии медицинских манипуляций происходит следующее:
- увеличение воспаления;
- снижение тонуса в мышечных тканях внутренних органов;
- резкая потеря веса;
- растяжение нормальных размеров желудка;
- проявление обильной рвоты;
- развитие атонии;
- обезвоживание;
- общее истощение организма;
- нарушение обмена веществ;
- запоры.
Классификация
Классификация по функциональным признакам:
- Динамическая непроходимость. Нарушение двигательной функции кишечника, которое не спровоцировано механическим воздействием. Причины: снижение мышечного тонуса/резкое повышение мышечного тонуса.
- Механическая непроходимость. Нарушение продвижения пищевой массы причиной которого являются: заворот, ущемление органа, механическое препятствие (желчные камни, свищи, кал, гельминты, инородные тела), опухоль, киста.
- Смешанный тип. Характеризуется инвагинацией и формированием спаек.
Диагностика непроходимости желудка
Для того, чтоб определить проходимость желудка, используют следующие методы диагностики:
- Фиброгастроскопия. При данном методе диагностики вводится контрастное вещество, которое обнаруживает первопричину заболевания, проводит исследование структуры и поверхности внутренних органов ЖКТ. После фиброгастроскопии проводят последующий микроскопический анализ (биопсия). Он позволяет определить наличие опухоли, раковых новообразований.
- Рентгеновское обследование. Рентгеновское обследование помогает определить степень сужения отверстий желудка, обнаружить объект, который мешает проходимости органа и задерживает пищевую массу. При помощи рентгеновского обследования обнаруживают рак, формирование опухолей в пищеварительной системе.
Первая помощь
На первичных стадиях развития болезни потребность в доврачебной помощи отсутствует, поскольку нет выраженной симптоматики. Единственная форма помощи – оказание содействия во время рвоты.
Проследите за соблюдением санитарно-гигиенических норм.
После того, как пациент приведен в адекватное состояние, а рвота прекратилась, следует направить человек на стационарное лечение в ближайший медицинский центр.
Лечение
После точного диагностирования заболеваний, пациента экстренно госпитализируют в хирургический стационар. Предполагается незамедлительное проведение операции (как уже оговаривалось, с каждый часом организм подвергается более интенсивному патогенному воздействию). Прежде чем приступить к оперативному вмешательству, пациент проходит специальную подготовку, которая занимает до 4-х часов.
Если диагноз не установлен, либо не установлен окончательно, лечение заключается в консервативных (медикаментозных) методах и дополнительной диагностике состояния пациента.
Консервативная терапия
Техника постановки клизмы.
Консервативное лечение направлено на:
- оказание обезболивающего эффекта;
- нормализацию процессов саморегуляции организмов;
- дополнительную защиту от рака пораженных органов;
- освобождение пищеварительного тракта от остатков застойного вещества (непереваренной пищи).
Лечение заключается в приеме предписанных лечащим врачом медикаментов, соблюдении строгой диеты, нормализации физической активности. Дополнительным методом очищения организма являются клизмы. После консервативного лечения состояние пациента должно улучшиться, а симптомы притупиться либо исчезнуть:
- исчезнет боль в животе;
- прекратится ощущение тошноты/рвота;
- нормализуется отхождения каловых масс и газов;
- исчезнет вздутия живота;
- выведение из организма застойное вещество;
- нормализуется функциональности желудочно-кишечного тракта.
После правильной консервативной терапии пациенту не потребуется операция.
Оперативное вмешательство
Операция показана только в тех случаях, когда консервативное лечение не дало никаких результатов.
Дополнительный фактор, который влияет на временные рамки проведения операции – текущее состояние пациента (симптомы болезни, состояние пациента, которое может угрожать жизни).
В некоторых случаях нет времени на проведение терапевтических мер, поскольку это грозит летальным исходом пациента.
Диета
Пациентам с непроходимостью желудка следует придерживаться специальной диеты для скорейшей нормализации состояния организма, избежания рецидивов болезни. Человеку следует изменить собственный рацион питания и перейти на здоровую пищу:
- Организовать дробное питание небольшими порциями через каждые 2-3 часа. В среднем, получается 5-6 приемов еды в день.
- Отказ от употребления жирной, углеводной, копченой, приправленной, маринованной пищи. Рекомендуется употреблять еду, которая прошла минимальную термическую обработку.
- Употребление витаминных комплексов/биологических добавок.
- Повысить уровень потребление фруктов и овощей.
- Повысить уровень потребление белка.
Возможные осложнения/последствия
Плохая проходимость чревата следующим:
- летальный исход;
- шоковое состояние больного (требует принятия дополнительных медицинских мер);
- формирование паралитической непроходимости;
- выраженный болевой синдром;
- развитие дополнительных заболеваний онкологического, инфекционного характера;
- ограничения передвижения;
- ухудшение состояния организма;
- разрушение внутренней микрофлоры, угнетение защитной функции иммунитета, его ослабление.
Прогноз
Разрушение микрофлоры человека последствие непроходимости желудка.
Специалисты заявляют, что вероятность летального исхода от данного заболевания составляет 25 %.
При этом, каждый час промедление оказывает пагубное влияние на организм. При наличии непроходимости возможен ее переход в паралитическую непроходимость, высока опасность шокового состояния.
Врачи составляют прогноз, опираясь на следующие факторы:
- возраст;
- гендер;
- сроки операции, степень поражения организма;
- вид непроходимости;
- наличие/отсутствие шокового состояния. Учитываются меры для снятия шокового состояния;
- наличие/отсутствие обезболивания;
- общие показатели организма (температура, давление, уровень воды, уровень потребления и переваривания белков/жиров/углеводов/полезных микроэлементов);
- наличие/отсутствие рака, онкологических новообразований.
В зависимости от приведенных выше факторов и зависит постановка прогноза. Случаи летального исхода распространены, но при своевременном обращении к специалисту и выполнении врачебных предписаний операция пройдет успешно.
Профилактические меры
Для профилактики плохой проходимости следуют выполнять следующее:
- излечить первопричину. которая вызвала непроходимость;
- своевременно лечить заболевания ЖКТ;
- проходить плановую диагностику у лечащего доктора;
- нормализовать физическую активность. Рекомендуется выполнять лечебную физкультуру, обратить внимание на занятия в бассейне, проводить больше времени на свежем воздухе;
- сменить рацион питания. Плохая (жирная, углеводная, твердая) пища должна быть исключена из рациона. Рекомендуется употреблять больше белковых продуктов. Внедрить в питание большое количество фруктов и овощей. Допускается прием витаминных комплексов и биологически активных добавок;
- контролировать развитие глистов. Следует проводить профилактику паразитов два раза в пол года;
- регулярно сдавать анализы на наличие рака, онкологических заболеваний;
- в случае необходимости, принимать медикаментозные веществ, предписанные лечащим доктором;
- отказаться от самолечения.
Из-за чего возникает непроходимость пищевода и как она лечится?
Непроходимость пищевода представляет собой патологическое течение, отличающееся частичным или полным преграждением пищеводной трубки. Как результат еда, вода не способны следовать через пищевод и проникнуть в отделы ЖКТ. В случае воспаления его стенок и последующего заживления получается образование грубой рубцовой ткани, который и уменьшает просвет трубки.
Развитие болезни
Иногда затруднение с прохождением пищи возникает по причине опухолевых новообразований, стискивающих трубку снаружи. Бывает доброкачественный стеноз, спровоцированный образовавшимися рубцами после разных повреждений (язв, химических поражений) либо проникновения инородного тела за грудиной, и злокачественное сужение, вызванное появлением раковой опухоли в пищеводе.
Нередко такое состояние может создать кардиоспазм – невольное и очень болезненное сокращение мышечных тканей в районе присоединения пищевода с желудком. Большинство людей путают заболевание с тяжестью, появляющейся после приема пищи, однако кардиоспазм основывается на нарушении функции блуждающего нерва, отвечающего за перистальтику кишечника.
Стадии
Патология может возникнуть в любом возрасте: у маленьких детей, взрослых и пожилых людей. Заболевание имеет несколько стадий прохождения:
- человек чувствует несильный дискомфорт в момент глотания, возникают выраженные боли за грудиной;
- последующий этап развития проявляется в том, что большие кусочки еды трудно проходят, облегчить состояние поможет запивание жидкостью;
- сложно употребляются и перетертые продукты питания;
- чувство боли образуется при приеме воды;
- дальнейшая стадия – критическая, преграждается абсолютно весь просвет пищевода, не проглатывается даже жидкость.
Чтобы этого не допустить, важно при первых признаках начинать лечение.
Степени, формы непроходимости
Различают 2 формы недуга:
- Проход органа сужается вследствие поражения доброкачественной опухолью пищевода.
- А в случае рака пищевода выделяют злокачественные формы недуга.
Патология содержит 4 степени стеноза, каждая из которых имеет свой диаметр:
- I – 9-11 мм.
- II – 6-8 мм.
- III – 3-5 мм.
- IV – 1-2 мм.
Возможные причины
Существует много причин непроходимости пищевода, самыми распространенными являются:
- постоянный прием твердых, горячих блюд;
- травмирование из-за мелких рыбных косточек, жесткой еды;
- язвенные заболевания – последствие постоянного заброса кислотного сока в пищевод;
- пища плохо проходит при развитии опухолей;
- воспаление межреберного нерва;
- непроходимость вследствие воспалительных, инфекционных патологий;
- кардиоспазм;
- образование мешкоподобных выпираний в стенках пищевода – дивертикулов;
- открытые ранки;
- начальный этап гастроэзофагеального рефлюкса;
- заболевания соединительной ткани;
- проникновение чужеродных частиц;
- развитие эзофагита – воспаление слизистой с образованием выраженных дефектов;
- попадание в организм жидких химикатов (уксуса), провоцирующих ожоги слизистой с сужением просвета;
- грыжа в районе диафрагмы;
- заболевания щитовидной железы (появление узлового зоба).
Возможна также непроходимость пищевода у новорожденных, которая формируется у ребенка еще внутриутробно.
Осложнения
Застрявшая пища приводит к анорексии, перфорации, расстройству водно-солевого баланса.
Наиболее опасным является прободение стенок, которое грозит появлением перитонита – воспалительного процесса брюшины. Такое состояние довольно сложное, угрожающее жизни, нуждается в срочной госпитализации.
В группе риска находятся люди, чьи родные болели нарушениями органов ЖКТ, гастритом, язвой либо работающие с химическими опасными веществами.
Медикаментозная и хирургическая терапия
С нарушением прохождения пищи по пищеводу можно бороться с помощью лекарственных препаратов, в основном врач назначает:
- антациды (Алмагель, Маалокс);
- прокинетики (Реглан, Церукал);
- стимуляторы возобновления тканей;
- протонные ингибиторы.
Когда при использовании медикаментов симптоматика не проходит, то применяются хирургические методы лечения. Чаще всего такой способ нужен при раке органа. Гастроэнтерология подразумевает следующие операции на пищеводе:
- удаление органа с последующей заменой на другие ткани;
- химиотерапия с применением противораковых лекарств;
- радиационное лечение в комплексе с химиотерапией способствует уменьшению опухоли для облегчения дальнейшего удаления.
Если установлено доброкачественное новообразование, то его удаляют, увеличивая просвет пищеводной трубки специальными инструментами.
Народное лечение
Дополнительно к лекарственным препаратам применяется лечение народными средствами. Травяные отвары способствуют налаживанию состояния человека, уменьшают симптоматику недуга.
Наиболее эффективными рецептами при непроходимости являются:
- 50 г полыни, 100 г корня бедренца соединить с 75 г арники, тщательно перемешать. Отсюда взять 45 г смеси, залить 400 мл кипятка и держать в термосе около 10 часов. Можно применять четырежды в сутки по 100 мл за полчаса до приема пищи.
- Сделать настойку из грецких орехов (только молодых) на спирту, использовать после еды по 1 чайной ложке.
- Семена айвы проварить до слизистого состояния, прием средства подразумевает 1 чайную ложку трижды в сутки.
- Потребуется 30 г лапчатки, коры дуба, 20 г листьев душицы, все это соединить с 40 г зверобоя, листьями ореха, перемешать. Взять 30 г состава, дополнить 700 мл простой некипяченой воды. На протяжении 3 часов настоять, затем 5 минут поварить, процедить и употреблять до еды за 30 минут по 100 мл.
- Измельчить кору ольхи, залить кипятком, не менее 3 часов дать настояться, пить после еды четырежды в день.
- Перемешать оливковое масло, изюм, натуральный мед, траву сену. Употреблять по 1 столовой ложке перед отходом ко сну, обильно запивая жидкостью.
Перед применением народных рецептов надо посоветоваться с врачом, чтобы не осложнить свое положение.
Профилактика
Для профилактических мероприятий нужно выполнять следующие рекомендации:
- своевременно предупреждать развитие опухолей;
- не кушать на ночь;
- избегать ожирения;
- одежду носить просторную и удобную;
- после употребления еды сразу не ложиться отдыхать;
- исключить физические нагрузки.
Не допустить закупорки пищевода гораздо легче, нежели потом лечение будет долгим и неприятным. При образовании начальных признаков болезни нужно немедленно сходить к врачу для определения точного диагноза.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Задайте вопрос врачу Рекомендуем: Для чего необходимо УЗИ пищевода и что оно показывает?
