Нормы хгч и размера плодного яйца
Содержание
Нормы плодного яйца по неделям

пятница, апреля 22, 2016 — 15:40
При проведении самого первого ультразвукового исследования, которое делается при задержке месячных и для того, чтобы диагностировать точно наличие маточной беременности, можно рассмотреть плодное яйцо.
Именно когда врач видит на мониторе это миниатюрное образование, он уже сообщает женщине, что она скоро станет мамой. На мониторе можно рассмотреть плодное яйцо, которое представляет собой небольшое образование овальной формы.
На ранних сроках эмбрион, который в дальнейшем будет развиваться и расти в плодном яйце, не визуализируется еще, однако скоро он подрастет, и тогда его уже можно будет хорошо рассмотреть.
Пустое плодное яйцо является яйцом без эмбриона, когда не развивается беременность.
Эмбрион зачастую виден уже с пятой недели беременности, однако иногда бывают случаи, когда и на данном сроке врач на ультразвуковом исследовании не видит эмбрион, в такой ситуации назначается повторное УЗИ.
Очень часто повторный ультразвук показывает и эмбрион, и его сердцебиение. Когда после шести-семи недель не виден эмбрион, тогда, к сожалению, высок риск того, что не развивается беременность. В этой статье мы рассмотрим нормы плодного яйца по неделям.
Что такое плодное яйцо
Плодное яйцо — это зародышевые оболочки и зародыш. Данный период беременности является ее первой стадией развития. А начинается все со слияния двух клеток – мужской и женской.
Дальше оплодотворенная яйцеклетка активно начинает делиться, вначале на две части, потом на четыре и так далее. Количество клеток, как и размер плода, растет постоянно. И вся группа клеток, которые продолжают процесс деления, осуществляет передвижение по маточной трубе к зоне своей имплантации. Данная группа клеток и является плодным яйцом.
Достигнув своей цели, плодное яйцо прикрепляется к одной из стенок матки женщины. Это происходит через неделю после оплодотворения. До этого времени плодное яйцо получает питательные вещества из самой яйцеклетке.
- Плодное яйцо 2 недели после внедрения в полость матки, осуществляет питание набухшей слизистой этого детородного органа, который уже подготовлен к процессу развития и питания плода до времени образования плаценты.
- Детское место, или плацента, создается из внешней оболочки плодного яйца на 3 неделе, которое в это время уже густо покрыто ворсинками. Данными ворсинками в месте закрепления плодного яйца уничтожаются небольшой участок слизистой оболочки матки, а также сосудистые стенки. Потом они заполняют его кровью и осуществляют погружение в подготовленное местечко.
- Вообще, плодное яйцо является самым первым признаком нормально текущей беременности. Его можно рассмотреть на ультразвуковом исследовании уже после двух недель задержки менструации. Обычно в данном случае видно плодное яйцо 3-4 недели. Эмбрион же становится заметен только на 5 неделе беременности. Однако если врач диагностирует отсутствие эмбриона в плодном яйце 5 недели– другими словами пустое плодное яйцо, тогда УЗИ через пару недель повторяют вновь.
- Обычно в такой ситуации случае на 6-7 неделе плод и его сердцебиение начинают визуализироваться. Когда же плодное яйцо в 7 недель по-прежнему является пустым, это свидетельствует о неразвивающейся беременности. Помимо данного осложнения, на раннем сроке беременности могут появиться и другие – неправильное расположение плодного яйца, его неправильная форма, отслойки и прочие.
- Именно по этой причине важно пройти ультразвуковое обследование как можно раньше, чтоб можно было изменить ситуацию, в случае, если она поддается коррекции. Поскольку в первом триместре (плодное яйцо до 10 недели) велика вероятность самопроизвольного выкидыша, отслойки и других патологий. Однако достаточно о грустном.
Плодное яйцо на 6 неделе и до этого срока беременности имеет овальную форму. И на ультразвуковом исследовании обычно производится оценивание внутреннего его диаметра – СВД плодного яйца. Так как размер плодного яйца 7 недель или на другом сроке беременности является величиной вариабельной, то есть погрешность в выявлении срока беременности по этому фетометрическому показателю.
В среднем подобная погрешность составляет 10 дней. Срок беременности обычно определяется не только по данному показателю, но также используется значения копчико-теменного размера плода и прочие показатели, которые также очень важны
Диаметр плодного яйца по неделям
Когда плодное яйцо имеет диаметр 4 миллиметра, это говорит о достаточно малом сроке – до шести недель.
- Зачастую таковы размеры плодного яйца 4 недели. Уже в пять недель СВД достигает 6 миллиметров, а в пять недель и три дня плодное яйцо обладает диаметром 7 миллиметров.
- На шестой неделе плодное яйцо обычно вырастает до одиннадцати-восемнадцати миллиметров, а средний внутренний размер плодного яйца в шестнадцать миллиметров соответствует сроку шесть недель и пять дней. На седьмой неделе беременности диаметр колеблется от девятнадцати до двадцати шести миллиметров.
- Плодное яйцо на 8 неделе увеличивается до двадцати семи — тридцати четырех миллиметров. На данном сроке на УЗИ можно отчетливо рассмотреть плод.
- Плодное яйцо 9 недель вырастает до тридцати пяти – сорока трех миллиметров.
- И по окончании десятой недели плодное яйцо обладает размером около пятидесяти миллиметров в диаметре.
Как видите, плодное яйцо на 4 неделе очень сильно отличается по размеру он десятой недели.
На вопрос – насколько быстро увеличивается плодное яйцо, можно ответить с уверенностью: до пятнадцатой-шестнадцатой недели его размер ежедневно возрастает на один миллиметр. Далее диаметр плодного яйца становится больше на два-три миллиметра в день.
Дальше можно увидеть увеличение плодного яйца по неделям в таблице:
Средние размеры плодного яйца в первом триместре беременности
| Срок по последней менструации (нед.) | Срок по зачатию (нед.) | Внутренний диаметр (мм) | Площадь (мм2) | Объем (мм3) |
| 5 | 3 | 18 | 245 | 2187 |
| 6 | 4 | 22 | 363 | 3993 |
| 7 | 5 | 24 | 432 | 6912 |
| 8 | 6 | 30 | 675 | 13490 |
| 9 | 7 | 33 | 972 | 16380 |
| 10 | 8 | 39 | 1210 | 31870 |
| 11 | 9 | 47 | 1728 | 55290 |
| 12 | 10 | 56 | 2350 | 87808 |
| 13 | 11 | 65 | 3072 | 131070 |
Средние размеры зародыша в первом триместре нормальной беременности
| Срок по последней менструации (нед.) | Срок по зачатию (нед.) | Копчико-теменной размер (мм) | Бипариетальный размер (мм) | Диаметр желточного мешка (мм3) |
| 5 | 3 | 3 | — | — |
| 6 | 4 | 6 | — | 3 |
| 7 | 5 | 10 | — | 4 |
| 8 | 6 | 16 | 6,0 | 4,5 |
| 9 | 7 | 23 | 8,5 | 5,0 |
| 10 | 8 | 31 | 11,0 | 5,1 |
| 11 | 9 | 41 | 15,0 | 5,5 |
| 12 | 10 | 53 | 20,0 | 6,0 |
| 13 | 11 | 66 | 24,0 | 5,8 |
Размер плодного яйца по неделям беременности — таблица, развитие, патологии!

Эмбрион и окружающие его оболочки – вот главные изначальные составляющие околоплодного яйца. По мере развития плода, пространство вокруг него также увеличивается – это нормальный процесс развития зародыша.
Далее вам предлагается ознакомиться с ключевыми сведениями непосредственно о плодном яйце, а также в отношении особенностей изменения его размеров в течение срока беременности и возможных патологиях формирования.
Основные сведения о плодном яйце
Как известно, оплодотворение происходит посредством проникновения мужского сперматозоида в женскую яйцеклетку. После этого начинается активный процесс развития эмбриона: сначала оплодотворенная яйцеклетка делится на 2 части, затем на 4, после на 8 и т.д.
С увеличением количества клеток растет и сам зародыш. Не прекращая развиваться, эмбрион движется к пункту своего назначения, который в норме является полостью женской матки. Именно упомянутая группа клеток и представляет собой рассматриваемое плодное яйцо.
По достижению необходимого места, эмбрион имплантируется в стенку матки. В среднем на этот процесс уходит до 7-10 дней после проникновения сперматозоида внутрь яйцеклетки. До момента достижения пункта назначения, питание плодного яйца обеспечивается непосредственно яйцеклеткой, а уже после закрепления – слизистой матки.
Со временем функции обеспечения питания зародыша берет на себя плацента, формирующаяся из наружного слоя плодного яйца. Непосредственно на упомянутом внешнем слое присутствуют т.н. ворсинки, за счет которых и обеспечивается имплантация эмбриона в подходящем для него месте.
Формирование и успешное закрепление плодного яйца является главным признаком нормального течения женской беременности.
В среднем эмбрион становится заметным в ходе ультразвукового исследования спустя 5 недель после задержки месячных, в то время как плодное яйцо обычно можно увидеть и через 2 недели.
Если в ходе первого УЗИ врач видит т.н. пустое плодное яйцо, через пару недель исследование проводится повторно.В норме зародыш визуализируется уже к 6-7 неделе срока беременности. В этот же период обычно различимо и его сердцебиение. В случае отсутствия эмбриона в плодном яйце при повторном ультразвуковом исследовании, диагностируется неразвивающаяся беременность.
Ввиду этого, при задержке менструации женщине следует как можно раньше сделать УЗИ, чтобы своевременно обнаружить имеющиеся отклонения и, если такая возможность будет присутствовать, пройти лечение для устранения выявленных проблем.
При оценке состояния плодного яйца специалист, прежде всего, обращает внимание на его форму и внутренний диаметр. В течение первых недель форма плодного яйца приближена к овальной. Оценивая же внутренний диаметр, врач может сделать выводы о предположительном сроке беременности.
Наряду с этим, плодное яйцо далеко не у каждой женщины имеет одинаковые размеры, поэтому при определении срока беременности нередко возникает погрешность, в среднем составляющая полторы недели.
Для более точных результатов оцениваются показатели КТР плода и других диагностических мероприятий.
Особенности роста плодного яйца
Как отмечалось, размеры плодного яйца, при отсутствии разного рода патологий, увеличиваются постоянно.
- К примеру, на сроке до 5-6 недель (в среднем – 4) его диаметр составляет порядка 4 мм.
- На сроке в 5 недель внутренний диаметр плодного яйца составляет 6 мм, а уже через 3 дня обычно увеличивается до 7 мм.
- На сроке в 6 недель размеры уже более существенны – в некоторых случаях вплоть до 18 мм (в среднем – 11-15 мм).
- Внутренний диаметр плодного яйца к 7-8 неделе увеличивается до 20-25 мм, к 8-9 – до 28-33 мм, а к 9-10 – до 34-42 мм.
- К завершению 10 недели размеры плодного яйца равны уже примерно 5 см.
- В целом же, отвечая на вопрос о темпах роста плодного яйца, можно прийти к выводу, что к 15-16 неделям срока оно вырастает в среднем на 1 мм ежедневно, а после растет уже на 2-2,5 мм в день.
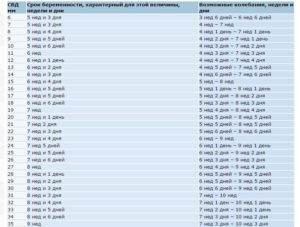
Более подробная понедельная информация в отношении нормальных размеров плодного яйца приведена в следующей таблице.
Таблица. Размеры плодного яйца по неделям
Возможные нарушения развития плодного яйца
Под воздействием определенных факторов, развитие плодного яйца может происходить с некоторыми патологиями. С описанием наиболее часто диагностируемых аномалий вы можете ознакомиться в следующей таблице.
Таблица. Патологии развития плодного яйца
| Нарушения формы | Форма плодного яйца в обоих сканах до 5-6 недели обычно округлая. К 6-7 неделям срока в продольном скане плодное яйцо становится овальным, а в поперечном остается округлым. Наряду с этим, развитие формы может происходить с разного рода отклонениями. Чаще всего к этому приводят разного рода опухоли в полости матки. Также данная патология может возникнуть в случае частичной отслойки плаценты. |
| Патологии расположения | При отсутствии отклонений имплантация плодного яйца чаще всего происходит в дне матки или ее задней стенке, иногда – в области внутреннего зева либо вверху матки. Иные варианты расположения плодного яйца оцениваются специалистом. Он же принимает решение по дальнейшим действиям в отношении конкретной пациентки. |
| Нарушения размеров | Информация в отношении изменения размеров плодного яйца по мере развития беременности приводилась ранее. Патологическими считаются существенные отклонения от приведенных значений в обе стороны, при этом выводы об их существенности делает специалист. |
| Патологии функционального характера |
Дать какой-либо однозначный ответ в отношении причин развития и лечения патологий развития плодного яйца нельзя – каждый случай требует индивидуального рассмотрения квалифицированным специалистом. Лишь врач сможет объективно оценить ситуацию и принять наиболее целесообразное решение.
Регулярно проходите необходимые обследования, следуйте рекомендациям лечащего специалиста и будьте здоровы!
– Размер плодного яйца по неделям беременности таблица
Если Вам понравилось, пожалуйста, поделитесь с друзьями.
Соотношение размера плодного яйца и хгч

Какой анализ лучше всего покажет развитие плода и чем опасно УЗИ в первом триместре
Увидев на тесте желанные — или внезапные — «две полоски», многие из нас впадают в панику. Жизнь мгновенно разделяется на «до» и «после».
Кто-то лихорадочно вспоминает три бокала шампанского, кто-то в фертильном цикле принимал антибиотики, кто-то не понимает, как это могло произойти, ведь «мы же были так аккуратны».
Семнадцать позитивных тестов на беременность — вовсе не экзотическое исключение, а вполне обычная реакция женщины на открывшееся обстоятельство.
Самый первый анализ
Достоверно подтвердить или исключить беременность позволяет определение уровня гормона β-ХГЧ — хорионического гонадотропина. Уже через 6–10 дней после оплодотворения яйцеклетки β-ХГЧ может быть обнаружен в сыворотке крови или моче женщины.
Я отношусь к принципиальным противникам сверхраннего изучения β-ХГЧ. Как не каждое посаженное в землю зернышко дает росток, так и не каждая зигота (оплодотворенная яйцеклетка) становится эмбрионом и плодом. Разумно начинать делать такие тесты при небольшой задержке менструации, во всяком случае, после 28–30-го дня цикла.
Определение уровня общего β-ХГЧ в сыворотке крови существенно более информативно, чем мочевые тесты, но однократное исследование не принесет никакой информации. При хорошо и правильно прогрессирующей беременности ранних сроков уровень β-ХГЧ примерно удваивается каждые 48 часов. Такая динамика роста — хороший прогностический фактор. При этом:
- недостаточный прирост показателя — возможна внематочная или неразвивающаяся беременность;
- удвоение ХГЧ происходит очень высокими темпами — возможна многоплодная беременность или пузырный занос;
- снижение уровня ХГЧ — регрессирующая беременность;
- уровень ХГЧ не повышается и не снижается — неразвивающаяся беременность.
Когда уровень β-ХГЧ достигает 1200 мЕд/мл, темпы роста замедляются — на удвоение требуется примерно 72–96 часов. А после 9–11 недель концентрация β-ХГЧ естественным образом начинает снижаться.
Важно! Проводите исследование в одной и той же лаборатории, чтобы лечащему врачу не пришлось сравнивать несравнимое.
Когда нужно УЗИ?
Необходимость проведения УЗ-диагностики на сверхранних сроках беременности остается одним из дискуссионных вопросов современного акушерства. С одной стороны, визуализация плодного яйца в полости матки позволяет исключить возможность внематочной беременности (за исключением тех редких случаев, когда пациентке «повезло» иметь одно плодное яйцо в матке, а другое — в маточной трубе).
С другой стороны, ультразвуковое исследование в раннем эмбриональном периоде нельзя считать полностью безопасным. Эмбрион пока слишком мал, а скорость деления его клеток и вероятность «поломки» очень высока.
Хорошо известно, что ультразвук способен вызывать тепловые и нетепловые (механические) биоэффекты, поэтому для минимизации риска рекомендовано проводить исследование для 1-го триместра только в защищенном режиме — не выходя за рамки диапазона 3–4 мГц, продолжительность исследования должна быть минимально возможной, использование энергетического доплера нежелательно.Именно поэтому, принимая решение о проведении УЗ-диагностики на ранних сроках, врач обязательно оценивает соотношение предполагаемого риска и ожидаемой пользы.
УЗИ делают обязательно даже на очень ранних сроках, если:
- появились кровянистые выделения или боли внизу живота;
- существуют серьезные сопутствующие заболевания (сахарный диабет, ревматические болезни, сердечно-сосудистые патологии и т. д.);
- в фертильном цикле или на ранних сроках беременности пациентка подверглась воздействию тератогенных факторов (ОРВИ или другие инфекции, прием лекарственных средств, облучение);
- беременность наступила на фоне внутриматочной контрацепции;
- есть подозрения на многоплодную беременность;
- беременность наступила благодаря вспомогательным репродуктивным технологиям (ЭКО);
- есть подозрения на пузырный занос;
- высокий риск развития аномалий плода, ранее рождались дети с пороками развития или хромосомными аномалиями;
- беременность у пациенток с миомой матки или образованиями в яичниках;
- есть подозрения на неразвивающуюся или внематочную беременность.
Не пропустить внематочную беременность
Внематочная беременность вполне может стать угрожающим жизни состоянием, особенно если прерывается по типу разрыва маточной трубы. Причем единственным симптомом начавшегося внутрибрюшного кровотечения может быть внезапная резкая слабость с потерей сознания. Насколько быстро придут на помощь прохожие? Когда приедет скорая? Как скоро будет поставлен диагноз и оказана помощь?
Исследование беременности на раннем сроке
Увидев на тесте желанные — или внезапные — «две полоски», многие из нас впадают в панику. Жизнь мгновенно разделяется на «до» и «после».
Кто-то лихорадочно вспоминает три бокала шампанского, кто-то в фертильном цикле принимал антибиотики, кто-то не понимает, как это могло произойти, ведь «мы же были так аккуратны».
Семнадцать позитивных тестов на беременность — вовсе не экзотическое исключение, а вполне обычная реакция женщины на открывшееся обстоятельство.
Нормы размера плодного яйца по неделям беременности

Размер плодного яйца по неделям является очень важным показателем при беременности.
Когда женщина понимает, что у нее задержка менструации, тест на беременность дал положительный результат или она сдала анализ на уровень ХГЧ, то она обращается в женскую консультацию для подтверждения своего положения и постановки на учет.
Обычно гинеколог дает направление на УЗИ, с помощью которого врач и определяет наличие плодного яйца, их количество (многоплодная ли беременность), исключает анэмбрионию (отсутствие эмбриона в плодном яйце), оценивает размеры образования. УЗИ необходимо и для того, чтобы выяснить, маточная беременность или внематочная.
Что такое плодное яйцо?
Беременность берет свое начало с соединения 2 клеток — мужской и женской. В этот момент происходит зачатие. После начинается очень активное и быстрое увеличение числа клеток в геометрической прогрессии. Вся эта постоянно растущая группа клеток и называется плодным яйцом. Она становится образованием вокруг развивающегося зародыша, содержит в себе амниотическую жидкость.
На сроке около 6 недель на УЗИ можно наблюдать желточный мешок, который является важным образованием для эмбриона, обеспечивая его питание, выполняет кроветворную функцию. Его отсутствие может быть опасным для зародыша. Визуализируется на аппарате УЗИ плодное яйцо уже на 2 неделе после задержки менструации.
Оценивается также и правильность формы плодного яйца, так как дефекты могут свидетельствовать о врожденных пороках. Еще одним важным моментом является исключение отслойки. При подтверждении отслойки назначаются стационарное сохранение беременности и гормональные препараты, поддерживающие ее.
Поэтому очень важно вовремя сделать УЗИ.
На ультразвуковом исследовании образование выглядит как небольшая овальная горошинка. До 5 недели рассмотреть в образовании зародыш практически нельзя, отчетливо видно его около 6-7 недель. На этом сроке уже можно услышать сердцебиение вашего будущего малыша.
Рассмотреть сам зародыш пока нельзя, так как он совсем крошечный, как небольшая полосочка.
К сожалению, если до 7-8 недель на нескольких УЗИ не удалось увидеть эмбрион в плодном яйце, не прослушивается сердцебиение, то велика вероятность, что беременность замерла и зародыш не развивается.
Размеры по неделям
Измерение плодного яйца позволяет определить срок вашего положения. Величина 5-6 мм соответствует сроку около 5 недель беременности. Однако обнаружить плодное яйцо благодаря современным трансвагинальным аппаратам УЗИ можно еще при параметрах от 1 мм.
Узнать о стандартах вам поможет таблица, в которой представлены размеры по неделям.
На 6 неделе параметры составляют 11 мм в диаметре. В 7 недель диаметр увеличивается до 19 мм, в 8 — 27 мм, 9 — 35 мм, 10 — 44 мм.
Однако с полной уверенностью нельзя назвать соответствие сроков и величин правильным, так как размеры плодного образования могут превышать или, наоборот, быть меньше общепринятых норм, и это является совершенно нормальным.Ведь у каждой женщины свои особенности организма и менструальный цикл. Каждый зародыш тоже индивидуален. Есть лишь средние значения, указывающие на то, что в день размеры плодного яйца должны увеличиваться на 1 мм.
Плодным яйцом зародыш считается лишь до 12-14 недели от зачатия, так как потом наступает следующий этап беременности, когда зародыш становится плодом.
Нарушения и патологии
- Неправильная форма. Правильное плодное яйцо овальной формы. Круглая форма может означать врожденные патологии развития у будущего плода. Причиной может быть и отслойка хориона, которая проявляется тянущими болями у будущей мамы.
- Неправильное расположение.
Естественным местом считается прикрепление плодного яйца вверху матки, на ее дне или задней стенке. Также нормальным считается расположение в зеве матки. Остальные места прикрепления выходят за рамки нормы.
- Отклонение от параметров.
Хоть средний внутренний диаметр и имеет широкий диапазон колебаний норм величин, но отклонения от этого диапазона могут быть опасными нарушениями. КТР же имеет строгие значения, отклонения от которых недопустимы и носят опасный характер.
Пустое и деформированное плодное яйцо тоже считается нарушением.
При анэмбрионии плодное яйцо присутствует, но эмбрион в нем отсутствует. На каком-то этапе он просто перестал развиваться, поэтому такую беременность называют замершей. Если до 7-8 недель эмбрион не обнаружится по ультразвуковому исследованию, то доктора выносят такой вердикт.
Происходит это потому, что клетки перестают делиться. Но сама структура может продолжить расти, пусть и медленнее. Такие симптомы беременности, как токсикоз, могут продолжаться даже при анэмбрионии.
Если же яйцо неровное, неправильной формы, то это может свидетельствовать об угрозе прерывания беременности.
Женщина должна некоторое время соблюдать постельный режим, не делать резких движений, принимать препараты, снимающие тонус с матки, назначается прогестерон для поддержания беременности.
Помимо угрозы, это может быть признаком пороков развития, поэтому назначаются дополнительные исследования.
https://www.youtube.com/watch?v=cl5o7_DZhQk
Но не стоит забывать о том, что специалист может ошибиться. Не делайте поспешных выводов и обратитесь еще к нескольким УЗИстам.
Что такое СВД и КТР?
СВД и КТР — важнейшие измерительные показатели до 12-14 недели беременности. Именно по ним определяется, все ли в порядке с эмбрионом, есть ли риск развития патологий и врожденных дефектов.
СВД — это средний внутренний диаметр плодного яйца. Единица измерения — миллиметр. Допустима погрешность в установлении срока до 1,5 недель, так как может зависеть от индивидуальных особенностей.
КТР — это копчико-теменной размер. Единица измерения аналогична. Погрешности в определении срока не допускаются, это более точный показатель, чем СВД. Погрешность может быть не более 3 дней. КТР имеет преимущество перед СВД в точности, измеряется уже после 5 недель, когда виден эмбрион.
Таблицы величин плодного яйца по неделям беременности могут помочь будущей маме в получении информации.Уровень ХГЧ при внематочной беременности

Уровень ХГЧ при внематочной беременности намного ниже нормальных показателей.
Именно результаты ниже нормы служат основанием для отправки женщины на дополнительные исследования и анализы для выявления патологии.
Функции гормона ХГЧ в женском организме
Хорионический гонадотропин человека – это гормональный белок, выделяемый организмом после слияния эакулята с яйцеклеткой.
ХГЧ способствует нормализации гормонального фона в первые 3 месяца беременности, а также влияет на формирование репродуктивной системы эмбриона мужского пола.
Данный гормон поддерживает прикрепление плодного яйца, не даёт матке сокращаться, чтобы не произошел выкидыш.
Благодаря хорионическому гонадотропину человека формируется жёлтое тело, которое стимулирует выработку прогестерона.
Участие ХГЧ в процессе прикрепления плодородного яйца к эндометрию
ХГЧ состоит из альфа и бета гормонов. функция его заключается в защите эмбриона от иммунитета женщина.
Когда яйцеклетка оплодотворяется и опускается в маточную полость, то организм беременной воспринимает плодное яйцо как инородное тело и старается избавиться от него.
Если уровень гормона в норме, то он немного угнетает иммунную систему, поэтому прерывания беременности не происходит. ХГЧ вырабатывается непосредственно самой яйцеклеткой.Данный гормон направлен на наполнение стенок матки новыми кровеносными сосудами, через которые будут поступать основные вещества, необходимые для полноценного развития зародыша.
Определение уровня ХГЧ
Сегодня анализ на хорионический гонадотропин человека является обязательным при подозрении на беременность.
Определить наличие данного гормонального белка можно при помощи анализа крови или мочи, а также при применении теста на беременность.
Если плодное яйцо прикрепилось к матке, то вторая полоска на тест-системе будет яркой и точной. При закреплении эмбриона в неположенном месте, она будет неточной и слегка видимой.
Положительный тест на беременность
Полоски на тесте реагируют на количество ХГЧ. Чем выше его уровень, тем они ярче становятся после проведения данного домашнего анализа.
С помощью показателей ХГЧ можно узнать о возможных пороках плода. Обычно данный анализ делается с 9 по 14 неделю беременности.
Именно в этот период заканчивается закладка основных органов и нервной системы эмбриона. Если патология у плода имеется, то результат будет выше нормы.
Иногда слегка завышенные показатели свидетельствуют о наличии:
- Гестоза.
- Токсикоза.
- Пузырного заноса.
- Сахарного диабета.
Если уровень данного гормона ниже нормы, то это указывает на замершую или внематочную беременность.
Уровень ХГЧ при подозрении на внематочную беременность
Для определения уровня хорионического гонадотропина человека применяется исследование плазмы или крови.
Анализ на ХГЧ при внематочной беременности проводится сразу же после обращения женщины к гинекологу.
Обычно лабораторная расшифровка требуется уже на 4 – 5 день после задержки менструации. К сдаче анализа нужно тщательно подготовиться, иначе результаты могут быть неверными.
Анализ крови на ХГЧ
Правила:
- Запрещается употребление пищи за 6 часов до забора плазмы.
- Желательно сдавать кровь утром натощак.
- За 24 часа до анализа исключаются любые физические нагрузки.
- Запрещается за 2 суток употреблять спиртные напитки и за 2 – 3 часа курить.
Обратите внимание!
Если женщина принимает гормональные препараты, то она должна обязательно об этом уведомить своего лечащего врача.
Лабораторное исследование всегда повторяется через 2 – 3 дня с целью уточнения динамики роста гормона.
У небеременных женщин уровень гормонального белка не должен превышать 15 мЕд/ мл.
Анализ мочи
Уровень ХЧГ можно определить не только по крови, взятой из вены, но и по моче.
Женщина самостоятельно приносит экскременты в лабораторию в чистой и стерильной банке.
Правила сбора мочи:
- Перед сдачей не рекомендуется пить больше 2-х литров жидкости.
- Жидкость собирается в стерильную банку.
- Перед сдачей нужно помыться.
- Для достоверного анализа сдаётся средняя моча.
При отсутствии беременности результат анализа не будет превышать 10 мЕд/ мл. Если существует патология неправильного прикрепления плодного яйца, то показатель не будет выше 100 мЕд/ мл на первых неделях, в то время как при нормальном закреплении эмбриона ХГЧ равен не меньше 150 мЕд/ мл.
Таблица уровня ХГЧ при беременности
Как уже ранее указывалось, показатели хорионического гонадотропина человека при маточной беременности только возрастают. Это указывает на благоприятное развитие эмбриона.
Стоит отметить, что гормон начинает выделяться сразу же после оплодотворение, но активная фаза его выработки припадает на период прикрепления эмбриона в полость матки. Обычно на это уходит больше 10 дней. Даже если произошла эктопическая беременность, то на первых неделях определить показатель данного гормона невозможно.
Таблица: норма ХГЧ при внематочной беременности в первые 4 недели после оплодотворения
| День с зачатия | Показатель хорионического гонадотропина человека (выражено в мЕД/мл) |
| 12 — 13 | 0 |
| 14 – 15 | 100 — 200 |
| 16 – 17 | 200 – 1 000 |
| 18 – 19 | 1 050 – 3 760 |
| 20 — 21 | 1 940 – 6 530 |
| 22- 23 | 3 400 – 10 810 |
| 24 — 25 | 5 680 – 17 050 |
| 26 — 27 | 9 050 – 23 340 |
| 28 — 29 | 11 230 – 30 880 |
| 30 — 31 | 16 650 – 43 220 |
Таблица: уровень ХГЧ при внематочной беременности по неделям
| Неделя | Показатель хорионического гонадотропина человека при эктопической беременности (выражено в мЕД/мл) |
| 1 – 2 | 0 — 100 |
| 2 | 100 – 200 |
| 2 – 3 | 200 – 1 000 |
| 3 | 1 050 – 3 760 |
| 3 – 4 | 3 400 – 5 680 |
| 4 | 9 050 – 23 340 |
| 4 — 5 | 16 650 – 43 220 |
| 5 | 40 700 – 88 790 |
| 5 — 6 | 49 810 – 102 540 |
| 6 | 64 600 – 116 310 |
При нормальной беременности уровень хорионического гонадотропина человека в сутки возрастает в 2 раза.
После 11 недели активная выработка данного гормона организмом прекращается, и его показатели растут не так быстро.
Динамика ХГЧ при внематочной беременности крайне низкая, то есть не наблюдается активного роста гормона. Он растёт, но очень медленно.
При обнаружении низкого прироста гормона гинекологом, врач направляет пациентку на ультразвуковое исследование.
Таблица: сравнительная характеристика ХГЧ при нормальной беременности и внематочной беременности
| Неделя | Показатель хорионического гонадотропина человека при внематочной беременности (выражено в мЕД/мл) | Показатель хорионического гонадотропина человека при маточной беременности (выражено в мЕД/мл) |
| 1 – 2 | 0 — 100 | 20 – 150 |
| 2 – 3 | 100 – 200 | 100 – 4 880 |
| 3 – 4 | 3 400 – 5 680 | 1 120 – 31 400 |
| 4 — 5 | 16 650 – 43 220 | 2 550 – 82 400 |
| 5 — 6 | 49 810 – 102 540 | 23 200 – 151 100 |
После 6 недель беременности ХГЧ также вырабатывается, но определить его количество невозможно. Причиной тому может являться разрыв маточной трубы.
Изменение концентрации ХГЧ при нормальной беременности
Напомним, что зачастую больше 6 недель эмбрион не может находиться в органе.
Все дело в том, что диаметр труб не превышает 2 мм, а зародыш на 6 неделе развития достигает размеров в 3 – 4 мм, поэтому он провоцирует разрыв органа.
Сегодня лопание органа встречается редко. Обычно патология диагностируется на 1 — 2 месяце интересного положения, после чего проводится лапароскопия и послеоперационная терапия для женщины, которая направлена на предупреждение образования спаек внутри труб.
Лечение внематочной беременности
Способ лечения данной патологии зависит от сроков беременности. Так если фаллопиева труба уже лопнула, то применяется лапаротомия, а если неправильное закрепление зародыша обнаружено вовремя, то используется лапароскопия. Оба способы подразумевают под собой хирургическое вмешательство.
Лапароскопия подразумевает под собой проколы брюшной стенки, через которые при помощи микроинструментов проводится операция. Данный метод не очень опасен для женщин.
Лапароскопия бывает двух видов:
Под туботомией понимается вскрытие фаллопиевой трубы и удаление из неё эмбриона.
При такой операции сохраняется маточный орган, хотя незначительно повреждается. Тубэктомия предполагает удаление фаллопиевой трубы.
Лечение внематочной беременности методом лапароскопии
После проведения лапароскопии полость живота при помощи специальных инструментов промывается для очищения от крови и предотвращения появления спаек в органе.Преимущества операции заключаются в малой кровопотере и меньшем повреждении тканей. Реабилитация после оперативного вмешательства протекает быстрее и легче, чем после лапаротомии.
Лапаротомия не проводится при разрыве трубы. Если орган лопнул, то медики вынуждены делать лапаротомию – операция, подразумевающая разрез брюшной стенки для удаления органа.
Сегодня эктопическая беременность также лечится и медикаментами. Для этого применяется препарат «Метотрексат».
При его использовании происходит приостановление деления клеток и трубный аборт. «Метотрексат» выпускается в таблетках и инъекциях.
Опасность внематочной беременности
Эктопическая беременность очень опасна для женщин. В первые месяцы она практически не проявляется, то есть явных признаков неправильного прикрепления плодного яйца нет.
Данная патология опасна разрывом фаллопиевой трубы. Если зародыша становится больше 3 – 4 мм, то она лопнет, вследствие чего у женщины начинается кровотечение и появляется резкая режущая боль в области низа живота.
В таком случае сохранение трубы невозможно, её потребуется вырезать. А факт удаления данного органа значительно снижает вероятность повторного зачатия.
Потеря сознания при внематочной беременности
Кроме того, эктопическая беременность может спровоцировать появление спаек в трубах, делая их непроходимыми.В психологическом плане данный вид патологии также сказывается. Если зачатие было желанным, то для женщины станет ударом невозможность сохранить малыша.
Основные признаки эктопической беременности:
- Кровавые выделения из влагалища.
- Тянущая боль.
- Быстрая утомляемость.
- Потеря сознания.
- Головокружение.
Заключение
Сегодня по динамике уровня ХГЧ можно распознать эктопическую беременность.
Для уточнения диагноза женщина направляется на ультразвуковое исследование, где определяют точное место прикрепление плодного яйца.
