Отдышка после стентирования
Содержание
Характер и продолжительность боли после стентирования
Одним из осложнений стентирования коронарных сосудов является появление кардиалгии после операции. К причинам развития болевого синдрома относятся: распространенный атеросклероз, ишемическая болезнь или закупорка стента (рестеноз). Возобновление приступов по типу стенокардии требует дополнительного обследования для исключения повторного инфаркта миокарда.
Причины болей в ранний послеоперационный период
Стентирование считается достаточно эффективным способом восстановления коронарного кровообращения при поражении венечных артерий сердца. Эта операция может убрать последствия атеросклероза, но не его причину (курение, гипертония, дислипидемия, возраст).
Поэтому приступы стенокардии могут вернуться в раннем и позднем послеоперационных периодах, особенно, если больной не прекратил курение, прием алкоголя, не соблюдает диету, пренебрегает рекомендациями по приему медикаментов.
Реже болевой синдром бывает связан с повреждением стенки артерии в период операции, неправильным подбором стента по размеру, формированием ложной аневризмы. Возможна также послеоперационная закупорка установленного сосудистого каркаса. Ее риск повышается при:
Повторное сужение просвета (рестеноз) бывает связано с анатомическими особенностями артерий (меньше 2,5 мм в диаметре) и распространенным атеросклерозом (больше 20 мм по протяженности).Сама техника операции, которая включает раздавливание атеросклеротической бляшки с внедрением ее частей в стенку артерии, может служить источником повторного тромбообразования в этой зоне. После пластики артерия спадается в ответ на растяжение (отрицательное ремоделирование), иногда ее просвет вне стента становится меньше, чем до операции.
Для предупреждения осложнений используют специальные лекарственные покрытия стентов и особые материалы, которые с течением времени могут рассасываться, что уменьшает риск воспалительного процесса в послеоперационном периоде. Также всем пациентам назначается антикоагулянтная терапия, сосудорасширяющие средства.
Рекомендуем прочитать статью о стентировании после инфаркта. Из нее вы узнаете, зачем проводят стентирование после инфаркта, о проведении ангиопластики, возможных осложнениях после и о лечении больного.
А здесь подробнее о реабилитации после шунтировании.
Почему болит сердце, левая рука, плечо после стентирования
Болевой синдром в сердце может протекать по типу кардиалгии, которая бывает при стенокардии. Особенность иннервации сердца состоит в частом возникновении иррадиирующих (отраженных) болей. Для них характерно распространение на левую половину туловища, руку, под лопатку, область плечевого сустава.
Нельзя исключить появление болевых ощущений в шейно-грудном отделе позвоночника, связанных с остеохондрозом, часто воспринимающихся, как кардиалгия.
При этом признаки, связанные с ущемлением корешков спинного мозга, усиливаются при поворотах тела, дыхании, поднятии рук.
При ишемии миокарда приступ начинается на фоне высокой нагрузки – физической активности или психоэмоционального напряжения, снимается Нитроглицерином.
Для того чтобы установить точную причину боли, рекомендуется проведение ЭКГ в режиме мониторирования, УЗИ с допплерографией, рентгенографии органов грудной клетки, коронарной ангиографии. При подозрении на рецидив инфаркта миокарда исследуют содержание миоглобина и креатинфосфокиназы в крови.
Как долго будет дискомфорт после инфаркта и операции на сосудах
При отсутствии осложнений стентирования болевые ощущения продолжаются не более 2 — 4 недель, при этом допускается появление незначительного дискомфорта в грудной клетке или эпизодического покалывания, тупых или ноющих болей.
При возобновлении приступов стенокардии требуется углубленное клиническое и инструментальное обследование, потому что рецидивы ангинозной боли расцениваются как повышенный риск повторного инфаркта сердечной мышцы. Они могут означать и наступление рестеноза в месте установленного стента.
Места локализации и основные признаки приступа стенокардии
Методы борьбы с болью
На интенсивность неприятных ощущений в сердце могут повлиять:
- полный отказ от курения и злоупотребления спиртными напитками;
- правильное питание с исключением жирной пищи животного происхождения, частично гидрогенизированных масел (маргарин, соусы, десерты промышленного изготовления), сладостей;
- в меню в обязательном порядке должны входить: рыба, орехи, бобовые, нежирное мясо, молочные продукты низкой жирности, цельнозерновые каши, свежие и отварные овощи;
- дозированная физическая активность для улучшения адаптации сердечной мышцы к наличию стента;
- контроль и коррекция артериального давления, содержания сахара и холестерина в крови.
Смотрите на видео о реабилитации в кардиологии:
Обязательным условием поддержания адекватной проходимости коронарных сосудов является применение:
Правильно подобранная медикаментозная терапия улучшает реологические свойства крови и снимает спазм коронарных сосудов, уменьшая таким образом причины возникновения боли в сердце после стентирования. При необходимости для купирования приступов может быть дополнительно рекомендован Нитроглицерин вместе с таблеткой Аспирина.
Что делать, если после стентирования сосудов сердца боли не проходят
Если боли в сердце после стентирования не проходят, то необходимо срочное обращение к кардиологу. Он назначает обследование и по его результатам принимается решение – продолжать лечение препаратами или нужна повторная операция. Если больной не соблюдает рекомендации отказа от курения и алкоголя, приема препаратов для разжижения крови, то в хирургическом лечении может быть отказано.
Отторжение стента в сердце: симптомы
Все устанавливаемые в сердечные артерии стенты являются биоинертными, поэтому отторжения металлической конструкции произойти не может. Основные осложнения связаны с рестенозом.
Это состояние означает повторное сужение коронарной артерии и проявляется возобновлением приступов стенокардии. У пациентов возникает боль за грудиной при ходьбе или эмоциональной нагрузке.
Для того, чтобы определить причину ухудшения состояния, необходима консультация кардиолога, ЭКГ.
Забился стент в сердце: что делать
Если стент в сердце забился тромботическими массами, то следует обратиться к кардиохирургу. Самостоятельно восстановить проходимость артерии невозможно. Для того чтобы как можно дольше служил стент, требуется:
- отказ от курения, злоупотребления алкоголем;
- ограничение холестеринсодержащих продуктов (жирное мясо, субпродукты), снижение до нормы при помощи препаратов (Зокор, Липримар);
- прием медикаментов, уменьшающих свертываемость крови (Плавикс, Аспирин);
- избегать перегревания и обезвоживания (горячий цех, загорание на открытом солнце, сауна);
- снимать спазмы сосудов при боли в сердце Нитроглицерином.
Почему болит грудина после операции на сердце
Грудина после операции на сердце может болеть, если через нее проходил доступ к операционному полю. Кость постепенно срастается, но боль может появляться и при похолодании, смене сезонов. Если было проведено стентирование, то оно не предусматривает рассечения костной ткани. В этом случае загрудинная боль может быть признаком возобновления стенокардии.
Причина, возможно, и не связана с сердцем, а боль является проявлением воспаления в местах соединения ребер с грудиной. Для постановки диагноза необходим врачебный осмотр кардиолога, ЭКГ и рентгенография.
Почему бывает стенокардия после стентирования
Стенокардия после стентирования возникает из-за сужения или частичной закупорки другой коронарной артерии или самого стента. Это бывает при:
- распространенном атеросклеротическом поражении сосудов;
- наличии у пациента факторов риска – курение, алкоголизм, сахарный диабет, высокий холестерин, гипертония;
- систематическом нарушении диеты, рекомендаций по физической активности;
- игнорировании применения препаратов для разжижения крови, снижения давления, уровня холестерина.
Есть вероятность осложнений самого стентирования: повреждение внутренней оболочки при установке стента, несоответствия стента по размеру при экстренной операции, перемещении частей тромба в мелкие сосудистые ветви.
Чем снять приступы стенокардии после стентирования
Для снятия приступов стенокардии используется Нитроглицерин в таблетках или аэрозоли. Его принимают в количестве 1-3 штук с интервалом в 5-10 минут. В том случае, если этого недостаточно, то рекомендуется разжевать таблетку Аспирина и вызвать скорую помощь. Такие симптомы бывают началом инфаркта миокарда.
Какое бывает давление после инфаркта и стентирования
Сама операция стентирования не может изменить уровня артериального давления. Оно бывает нормальным, низким или высоким. После установки стента всего лишь облегчается движение крови по ранее заблокированному сосуду.
Низкое давление после инфаркта и стентирования
Низкое артериальное давление после инфаркта и стентирования может объясняться такими причинами:
- нарушение сократительной способности сердечной мышцы (особенно при обширном поражении сердечной мышцы);
- реакция на препараты, снижающие давление.
Самостоятельно повышать показатели препаратами опасно. Лечение назначает кардиолог, оно может включать сердечные гликозиды (Дигоксин), медикаменты, укрепляющие миокард (Милдронат, Предуктал).
Почему после стентирования высокое давление
Стентирование не может изменить показатели давления, поэтому при наличии гипертонической болезни она продолжает беспокоить и после операции. Вызывать рост показателей может также курение, сопутствующие заболевания почек, сахарный диабет. При этом важно учитывать, что установка стента является операцией, а значит, и стрессом для организма.
Высокое давление отрицательно сказывается на сердечном кровообращении, поэтому рекомендуется поддерживать цифры на уровне 130-140/85-90 мм рт. ст. Для этого кардиологом назначаются препараты (Пренеса, Хартил, Вазар), которые следует принимать постоянно. Контроль давления проводится не менее 2 раз в день.
Одышка после стентирования
Возникновение одышки после стентирования опасно, если она сочетается с приступами боли в сердце. Это может означать повторную закупорку стента или несоответствие его размеров коронарной артерии. Для постановки диагноза нужна консультация кардиолога и обследование – ЭКГ, коронарография (при необходимости).
Если помимо одышки нет других жалоб со стороны сердца, отеков и тахикардии, то это может быть вегетативной реакцией. Тогда будет достаточно успокаивающих средств. Самолечение после стентирования противопоказано.
Одышка после стентирования
Рестеноз коронарных артерий после стентирования
Рестеноз коронарной артерии, в которой был установлен стент, означает ее повторную закупорку. Механизм появления осложнения связан с разрастанием внутренней оболочки артерии. Чаще встречается:
- у женщин;
- при сахарном диабете и ожирении;
- в мелких венечных артериях;
- при протяженном поражении атеросклерозом.
Проявляется рестеноз возобновлением приступов стенокардии, они даже могут становиться сильнее или более частыми. Для лечения требуется обращение к кардиохирургу. Восстановление кровотока может включать повторное стентирование, шунтирование.
Ощущения после стентирования
При успешно проведенной операции состояние пациентов улучшается, ощущения после стентирования включают:
- возрастание переносимости физической нагрузки – можно пройти большее расстояние без боли и одышки, сердцебиения;
- снижается потребность в Нитроглицерине для снятия приступа;
- нормализуется работоспособность.
Рекомендуем прочитать статью о кофе после инфаркта. Из нее вы узнаете о воздействии кофе на организм и о том, можно ли пить напиток сердечникам.
А здесь подробнее о стентировании сосудов мозга.
Боль в сердце после инфаркта и последующего стентирования коронарных сосудов может быть связана с возобновлением стенокардии. Она опасна тем, что часто является предвестником повторного инфаркта миокарда. Причиной болевого синдрома также бывает закупорка тромботическими массами стента или повреждение артерии в период операции.
При нормальном течении периода восстановления состояние больного стабилизируется на протяжении месяца. Для предотвращения осложнений нужен полный отказ от вредных привычек, правильное питание, дозированная физическая активность, прием рекомендованных медикаментов.
Смотрите на видео о стентировании сосудов сердца:
Отдышка после инфаркта и стентирования
Кардиосклероз – состояние, при котором сердечная мышца заменяется соединительной тканью. Постинфарктный кардиосклероз – не что иное, как заболевание, быстро развивающееся на фоне перенесенного инфаркта и являющееся вторичным процессом развития.
Врачи-кардиологи выделяют это заболевание в отдельную форму ишемической болезни сердца. Обнаруживают заболевание спустя несколько месяцев после инфаркта миокарда и образования рубца.
Возникновение рубцов опасно тем, что с их появлением сердце увеличивается в весе за счет разрастания соединительной ткани. Сама мышца сердца не способна разрастаться, поэтому наблюдаются осложнения, в частности, затруднительность дыхания.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Также болезнь может возникнуть из-за дилатационной кардиомиопатии, сопровождаемой увеличением полости обоих желудочков или же только левого. Кроме этого возникают проблемы в работе сократительной функции сердца. Это говорит о том, что его стенки приобретают дряблость.
Возникающий из-за указанных причин кардиосклероз приводит к снижению проходимости сосудов вследствие тромбообразования и наличия множества атеросклеротических бляшек.
Эластичность сосудов падает, а значит, сердце получает меньше кислорода и крови. Чтобы не допустить развития более серьезных осложнений необходимо выявить заболевание на ранней стадии.
Причины
Одышка это не что иное, как расстройство дыхания. При этом больной не в состоянии дышать с соблюдением ритма, не может совершать глубокие вздохи и даже испытывает сильный дискомфорт.
Во время инфаркта миокарда одышка возникает из-за сильной боли, а также в результате сбоев в работе левого желудочка. При этом кровь не поступает в аорту и застаивается в малом круге кровообращения и в левом предсердии. В результате сосуды легких переполняются, нарушается газообмен в них, что ведет за собой одышку.
Одышка после инфаркта и стентирования может сохраняться довольно долгое время. Ее длительность зависит от того, как быстро врачи восстановят работу сердца и последуют ли за инфарктом какие-либо осложнения. Так, аневризма сердца или же аритмии способны спровоцировать появление одышки даже тогда, когда на мышце сердца образовался рубец.
В случае очень тяжелых проблем кровообращения, например, при разрыве сердца или же кардиогенном шоке, которые могут сопровождать инфаркт, возникающая одышка быстро преобразуется в сухой (иначе, непродуктивный) кашель.Если же не будут предприняты меры, то он может перерасти в отек легких. При последнем жидкость собирается в легких и во время дыхания или же кашле может выделяться в виде пены розового цвета. Наблюдаемая при этом бледность кожных покровов преобразуется в цианоз (иначе, посинение) ушей, губ, кончиков пальцев и носа.
Симптомы
Симптоматика заболевания и у мужчин и у женщин может быть как общей, так и отдельной, присущей исключительно для описываемого нами типа. Проявление одновременно нескольких симптомов очень важно для диагностирования заболевания, но такое не всегда происходит.
Среди симптомов выделяют:
| Болевые ощущения в груди | Боль может отдавать в левую руку. |
| Отсутствие аппетита | Вследствие чего может развиться анорексия. |
| Развитие аритмии | Нарушение частоты сердечных сокращений. |
| Одышка |
|
| Образуются отеки |
|
| Развитие тахикардии | Особенно часто этот симптом наблюдается у мужчин. |
| Уменьшение активности и работоспособности | Лечение с помощью увеличения количества сна и отдыха не помогает. |
Последствия инфаркта миокарда у женщин перечислены в этой статье.
Также заподозрить существование кардиосклероза можно по следующим признакам:
- шумы в сердце;
- увеличение артериального давления;
- сбой в проводимости;
- проблемы с сердечным ритмом;
- тон сердца становится глухим;
- возникают проблемы при сердечном выбросе.
Что делать, если после инфаркта не хватает воздуха
Как правило, большая часть заболеваний подвергается лечению и довольно успешному.
Провести лечение одышки после инфаркта миокарда и уменьшить неприятные ощущения при дыхании можно, выполняя следующие рекомендации:
- Как можно чаще прогуливаться на свежем воздухе. При этом избегайте попадания в помещение с резкими запахами, пылью и сильным задымлением. Если у вас имеется лишний вес или же вы мало двигаетесь, то одышку можно устранить, нормализовав работу сердца и легких. Для этого рекомендуется заниматься быстрой ходьбой по 20 минут три раза в неделю.
- Можно попробовать применить «воздушный поцелуй». Некоторые пациенты с легочными и сердечными расстройствами испытывают облегчение, вдохнув воздух и выдыхая его медленно через сложенные трубочкой губы.
- Прежде чем начать физические упражнения, воспользуйтесь ингалятором. Что делать, если у вас возникает астматическое дыхание при физических нагрузках? Не стоит прекращать занятия. Просто сделайте несколько вздохов с ингалятором, распыляющим бронхорасширяющий препарат за 20 минут до начала занятий. Для разогрева тела нужно провести разминку на протяжении 10 минут.
- Возьмите за правило выполнять закаливание организма, избегайте ОРВИ.
- Перестройте свою кровать. Если сбои в дыхании возникают в лежачем состоянии, то под основание кровати положите несколько книг со стороны головы, добившись наклона в 36-40 градусов. Можно воспользоваться и подкладкой из пористого материала.
- Бросить курить, поскольку дым провоцирует возникновение одышки.
- Поставьте цель научиться дышать животом, а не грудной клеткой. При таком дыхании больной начинает дышать глубоко и правильно. Вдыхать воздух нужно носом, а выдыхать ртом. Такой подход доставляет воздух в нижние отделы легких, тем самым заполняя их полностью воздухом.
- Укрепите мышцы, участвующие в процессе дыхания и диафрагму, используя специальные дыхательные упражнения, например, по Бутейко, Стрельниковой или же восточные дыхательные упражнения.
- Плавайте! Это благотворно воздействует на одышку и астму благодаря вдыханию влажного воздуха.
- Держите в аптечке антибактериальные препараты, но только с разрешения и контроля врача.
Прогнозы и профилактика
После возникновения инфаркта миокарда у больного кардиосклероз может развиться несколькими путями:
| Заболевание развивается без проявления внешних признаков | То есть при этом у пациента не наблюдается отеков, одышки или же сбоя в ритме. |
| Протекание заболевания с развитием сердечной недостаточности, аритмией, проблемами в работе сократительной сердечной функции | При лечении этого пути развития лечение будет протекать не так эффективно, как при первом. |
| В данном случае при заболевании также фиксируют развитие аневризмы | Проявляется как осложнение после кардиосклероза. Есть риск для жизни. |
Чтобы предупредить развитие осложнений после кардиосклероза, а также риск возникновения инфаркта, нужно проводить следующие действия:
- Проходить профилактическое лечение в кардиологическом санатории. Там будут предоставлены различные процедуры, физические нагрузки, а также прописаны диеты, для оздоровления организма и подержания его в надлежащем состоянии.
- Выполнять физические нагрузки, но только под контролем лечащего врача, поскольку чрезмерная нагрузка может сказаться на сердце и привести к нежелательным последствиям.
- Полноценный сон.
- Общение с приятными людьми для получения положительных эмоций.
- Лечебная ходьба.
- Прогулки на свежем воздухе.
- Не дать развиться инфаркту миокарда. Для этого необходимо постоянно наблюдать за работой мышцы сердца и своевременно делать кардиограмму. Если инфаркт миокарда не удалось предотвратить, следует провести правильное и своевременное лечение и восстановление после стентирования.
- Строгое соблюдение диеты и правильное питание.
- Полноценный отдых.
- Просмотр юмористических программ и положительный настрой.
- Поводить время интересно, чтобы при этом нервная система приходила в норму.
- Посещение сеансов массажа.
Одышка после стентирования сосудов сердца
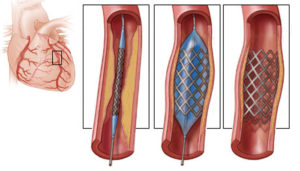
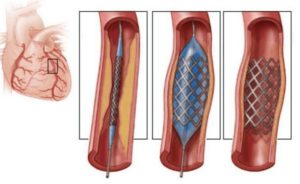
Стентирование – врачебная оперативная процедура, целью которой является установка стента. Он располагается в полых частях коронарных сосудов сердца, что позволяет расширить суженный патологией очаг.
Любые отклонения на дереве артерий вызывают их сужение, в результате которого ток крови замедляется.
Миокард испытывает недостаток кислорода, постепенно теряя свое нормальное функционирование, что приводит к ишемической болезни сердца.
Показания к вмешательству
Создание и внедрение стентов в кардиологии – существенный порыв в лечении ИБС. Над их конструкциями все время идут работы по усовершенствованию.
Сам стент представляет собой проволочную трубку с соответствующими ячейками, которая попадая в пораженное место очага, раздувается специальным баллоном. Он раздвигает сужение, вжимаясь в стенки сосуда.
После этого увеличивается его просвет, что улучшает кровоток сердца.
Проходимость артерий можно лечить, применяя следующие методики:
- консервативную терапию;
- коронарное шунтирование;
- стентирование пораженных артерий;
- ангиопластику.
Медикаментозное лечение не всегда эффективно, и пациента продолжают мучить приступы стенокардии. Ему предлагаются другие методики, среди которых и стентирование сосудов сердца.
Невзирая на малоинвазивность метода, операция остается посторонним вмешательством в деятельность организма. Риски могут быть серьезными. Поэтому надо учитывать пользу, которая должна их оправдать. Для этого проводится тщательная диагностика состояния сердца и артерий. Решается вопрос о технической возможности стентирований.
Показания к вмешательству:
- Стенокардия прогрессирующая, когда из дома «не выбывает» скорая помощь.
- Стенокардия постинфарктная ранняя, приступы которой повторяются, невзирая на попытки излечения.
- Стенокардия напряжения, на которую не влияют медикаментозные воздействия, но занижено качество жизни.
- Ранние предпосылки к инфаркту или коронарному синдрому.
- Сердечно-сосудистый риск смертности, обнаруженный в процессе исследований.
Пациенту операция произведена. Сразу ли он почувствует облегчение? Почему боли в сердце после стентирования могут отравлять жизнь и приводить в уныние? Это естественный процесс приспособления организма к новым условиям:
- Самая первая причина – в изменении гемодинамики в сердце и всем теле. Требуется время для адаптации, причем у каждого пациента оно индивидуально.
- Появление инородного тела в коронарном сосуде вызывает противоборство иммунной системы.
- Свертываемость крови готова к тромбозу сосудов, атеросклерозу.
Полученный шанс к новому образу жизни надо закрепить.
Осложнения, последствия, риски
Осложнения имеют условное деление:
Интраоперационные, которые позволяют видеть изменения в ходе вмешательства:
- нарушение ритма миокарда;
- инфаркт;
- отслойка внутренней оболочки сосуда;
- вспышка стенокардии
- редкая возможность летального исхода;
- необходимость поменять операцию на шунтирование;
Послеоперационные провокации на ранних стадиях:
- срывы сердечного ритма;
- коронаротромбоз стента, провоцирующий инфаркт;
- кровоподтек в месте проникновения катетера;
- аневризмасосуда со стентом;
Послеоперационные изменения поздних сроков:
После стентирования на сердце могут быть боли в грудном отделе из-за таких осложнений. Но они не обязательно сопровождают операцию. По статистике, 90% пациентов имеют благополучные последствия. Со временем наступит стойкое выздоровление, кровообращение стабилизируется, что скажется положительно на самочувствии.
О рисках до операции врач предупреждает пациента. Это как в инструкции к препаратам, где указываются побочные эффекты, но это не является обязательным их проявлением. Существующие риски проведения стентирования:
- Кровотечение, сгустки крови, инфекция в месте проникновения катетера.
- Сердечная аритмия, разрыв коронарной артерии, инфаркт миокарда, повреждение кровеносных сосудов.
- Образование тромбов в конечностях или легких.
- Аллергия на препараты контраста или лекарство, используемое в стенте.
- Сдвиг стента.
- Почечная недостаточность или инсульт.
Реабилитация и продолжительность жизни
Целью реабилитации является комплекс мероприятий, направленных:
- Возобновить работоспособность сердца.
- Устранить послеоперационные отрицательные последствия, особенно сужение стентированных артерий.
- Замедлитьразвитие ишемии.
- Увеличить физические возможности больного, снизить ограничения в стиле жизни.
- Улучшить терапевтическое лечение.
- Восстановить показатели лабораторных анализов.
- Создать психологическую комфортную ситуацию для пациента;
- Внести поправки в стиль жизни и заботу о здоровье пациентаю
Для полного восстановления организма срок нахождения в стационаре недостаточный. Кардиореабилитация, состоящая из комплекса оздоровительных процедур, станет незаменимой в закреплении результатов терапии. Адаптироваться к новой жизни поможет специальная обучающая программа. Этот период рекомендуется провести в кардиологическом санатории. Основные мероприятия реабилитации:
- медикаментозная терапия;
- диетическое питание;
- занятия ЛФК;
- регулярные осмотры доктора;
- просветительская работа.
Пациент должен понимать, что операция – не лечение основного заболевания. Он продолжает болеть атеросклерозом. Облегчение состояния после стентирования должно напомнить о борьбе с холестерином.
Поэтому длительность существования на земле – в руках пациента. У каждого больного свои индивидуальные возможности организма, сопутствующие патологии.
Выполняя рекомендации доктора, суть которых в здравом образе жизни, перемене отношения к питанию, восстановлении обменных процессов, можно жить долго и счастливо.
Присвоение инвалидности
Стентирование коронарных сосудов – не повод к получению группы инвалидности. Операция имеет своей целью восстановление здоровья и работоспособности пациента. Но ограничение трудовой деятельности при наличии недуга, для которого она производилась, может привести к ней, к примеру:
- 3 группа инвалидности устанавливается пациентам, которые перенесли инфаркт без особого нарушения действия левого желудочка или стенокардия.
- 2 группа инвалидности присваивается в случае патологий сердца, которые привели к ограничению передвижения и трудовой деятельности.
- 1 группа инвалидности дается пациентам сердечной патологии в виде стенокардии и инфаркта, которые потеряли возможность самообслуживания.
Восстановление нагрузок после стентирования
Если операция прошла удачно, то после реабилитационного курса пациент может вернуться к прежней жизни. Самое главное для человека – это его трудовая деятельность.
Сфера интеллектуального труда позволяет включиться в работу сразу же. Труд, связанный с физической активностью, имеет ограничения по срокам.
Надо проверить себя на возможность нагрузок в любую погоду, в каком объеме после стентирования они не вызывают болей сосудов сердца.
Именно активные нагрузки актуальны в восстановлении прежней жизни:
- Они являются помощниками в оценке возможностей справляться с обыденной жизнью.
- Активность в виде ходьбы, плавания,езды на велосипеде, способствует улучшению функциональности сердечно-сосудистой системы.
- При физической активности тормозится прогресс атеросклероза, закаляется миокард, стабилизируется гипертензия, сжигаются жиры
Отдышка после инфаркта и стентирования. Одышка после стентирования сосудов сердца

Инфаркт миокарда – это очень серьезное поражение сердечной мышцы, которое сопровождается некрозом обширной области органа и возникновением на его месте рубца. Последний полностью или частично нарушает функционирование пораженного отдела сердца, что указывает на исполнение с его стороны целого перечня функций.
Патологическое состояние сердечного аппарата в период после перенесенного инфаркта обязательно купируется докторами, однако даже самый сильный организм до конца жизни не сможет полностью избавиться от него. Связано это непосредственно с образованием рубца в тканях пораженного миокарда.
Рассматриваемые сегодня одышка и кашель – относительно неопасные осложнения, которые в большинстве случаев свидетельствуют о сердечной недостаточности, которая провоцирует отек легких, кардиогенный шок или постинфарктный кардиосклероз. Реже они появляются из-за нарушенного сердечного ритма или электропроводимости тканей органа.
Одышка имеет типовое проявление, выраженное в:
- ощущениях нехватки воздуха, а также затруднениях дыхания при вдохе или выдохе
- учащенности дыхательной функции и непропорциональности грудной клетки относительно экскурсии (говоря проще – разница в ее наполняемости воздухом при вдохе и выдохе)
- появлении посторонних звуков при дыхании (от легкого свиста до сильных хрипов, клокотаний)
Сердечный кашель более специфичен, но определить его также несложно. Как правило, он проявляется в один момент или в небольшой периодичности с одышкой и совершенно не схож с легочными кашлем, бывающим при поражении бронхов или легких.
Что такое одышка?
Одышка – это симптом . который сопутствует многим заболеваниям. Она характеризуется тремя основными внешними признаками:
- больной чувствует нехватку воздуха, возникает чувство удушья ;
- дыхание обычно становится более частым;
- изменяется глубина вдоха и выдоха, дыхание становится более шумным.
Если у человека возникает одышка, то для окружающих это обычно очень хорошо заметно.
Существует достаточно большое количество патологических состояний, которые проявляются в виде одышки. Их можно объединить в три больших группы, в зависимости от первоначальных причин, которые привели к нарушениям:
- Патологии сердца — одна из самых распространенных причин одышки среди людей старшего возраста. Когда сердце перестает нормально справляться со своей функцией, то начинает уменьшаться приток крови и кислорода к разным органам, в том числе и к головному мозгу. В итоге дыхание усиливается.
- Болезни бронхов и легких. Если бронхи сужены, а легочная ткань патологически изменена из-за каких-то заболеваний, то в кровь не проникает нужное количество кислорода. Дыхательная система старается работать в более интенсивном режиме.
- Анемии. При этом легкие обеспечивают кровь достаточным количеством кислорода. Сердце хорошо проталкивает ее по тканям и органам. Но из-за недостатка красных кровяных телец (эритроцитов) и гемоглобина кровоток не способен переносить кислород к тканям.
1. Когда возникла одышка?
2. Случаются ли приступы только при физических нагрузках, или в покое тоже?
3. Что сложнее сделать: вдох или выдох?
4. В каком положении дышать становится легче?
5. Какие еще симптомы беспокоят?
Виды одышки
1. Инспираторная одышка – возникает на вдохе.
2. Экспираторная одышка – возникает на выдохе.
3. Смешанная одышка – затруднен и вдох, и выдох.
Сердечная одышка
Сердечная одышка – это такая одышка, которая вызвана заболеваниями сердечнососудистой системы.
Сердечная недостаточность – это термин, под которым стоит понимать, скорее, не какое-то конкретное заболевание системы кровообращения, а нарушения работы сердца. вызванные различными его заболеваниями. О некоторых из них будет сказано ниже.
Для сердечной недостаточности характерна одышка во время ходьбы и физических нагрузок. Если заболевание прогрессирует дальше, то может возникать постоянная одышка, которая сохраняется и в покое, в том числе во сне.
Другими характерными симптомами сердечной недостаточности являются:
- сочетание одышки с отеками на ногах. которые появляются преимущественно к вечеру;
- периодические боли в сердце, ощущение усиленного сердцебиения и перебоев;
- синюшный оттенок кожи стоп, пальцев рук и ног, кончика носа и мочек ушей;
- повышенное или сниженное артериальное давление ;
- общая слабость, недомогание, повышенная утомляемость ;
- частые головокружения. иногда обмороки ;
- нередко больных беспокоит сухой кашель, который возникает в виде приступов (так называемый сердечный кашель).
Проблемой одышки при сердечной недостаточности занимаются терапевты и кардиологи. Могут быть назначены такие исследования, как общий и биохимический анализы крови. ЭКГ, УЗИ сердца, рентген и компьютерная томография грудной клетки.
Лечение одышки при сердечной недостаточности определяется характером заболевания, которым она была вызвана. Для усиления сердечной деятельности врач может назначить сердечные гликозиды.
При гипертонической болезни повышение кровяного давления неминуемо приводит к перегрузке сердца, что нарушает его насосную функцию, приводя к возникновению одышки и иных симптомов. Со временем, если отсутствует лечение, это ведет к сердечной недостаточности.
Вместе с одышкой и повышенным артериальным давлением, возникают и иные характерные проявления гипертонической болезни:
- головные боли и головокружение;
- покраснение кожи лица, ощущение приливов;
- нарушение общего самочувствия: пациент с артериальной гипертонией быстрее устает, он плохо переносит физические нагрузки и любые стрессы;
- шум в ушах ;
- «мушки перед глазами» — мелькание небольших пятен света;
- периодические боли в области сердца.
Сильная одышка при повышенном кровяном давлении возникает в виде приступа во время гипертонического криза – резкого повышения уровня артериального давления. При этом все симптомы заболевания также усиливаются.
Диагностикой и лечением одышки, возникновение которой связано с артериальной гипертонией, занимается терапевт и кардиолог. Назначают постоянный контроль артериального давления, биохимические анализы крови, ЭКГ, УЗИ сердца, рентгенографию грудной клетки.
Инфаркт миокарда – острое опасное состояние, при котором происходит гибель участка сердечной мышцы. При этом функция сердца быстро и резко ухудшается, отмечается нарушение кровотока. Так как тканям не хватает кислорода, у пациента во время острого периода инфаркта миокарда часто отмечается сильная одышка.
1. Одышка сочетается с болью в сердце. которая возникает за грудиной. Она очень сильная, имеют колющий и жгучий характер. Сначала пациенту может показаться, что у него просто приступ стенокардии. Но болевые ощущения не проходят после приема нитроглицерина в течение более чем 5 минут.
2. Бледность, холодный липкий пот.
3. Ощущение перебоев в работе сердца.
4. Сильное чувство страха — больному кажется, что он вот-вот умрет.
5. Резкое падение артериального давления в результате выраженного нарушения насосной функции сердца.
При одышке и других симптомах, связанных с инфарктом миокарда, пациенту требуется экстренная помощь. Нужно сразу же вызвать бригаду «Скорой помощи», которая вколит пациенту сильное обезболивающее и транспортирует в стационар больницы.
Пароксизмальная тахикардия – это состояние, при котором нарушается нормальный ритм сердца, и оно начинает сокращаться значительно чаще, чем должно. При этом не обеспечивая достаточной силы сокращений и нормального кровоснабжения органов и тканей.
Например, если сердцебиение не превышает 180 ударов в минуту, то пациент может совершенно нормально переносить тахикардию до 2 недель, при этом жалуясь только лишь на ощущение усиленного сердцебиения.
Если нарушение дыхания вызвано тахикардией, то это нарушение сердечного ритма легко выявляется после проведения электрокардиографии. В дальнейшем врач должен выявить заболевание, которое первоначально привело к этому состоянию. Назначаются антиаритмические и другие медикаментозные препараты.
Лёгочный васкулит
Узелковый периартериит – это воспалительное поражение мелких артерий, которое чаще всего затрагивает сосуды легких, существенно нарушая легочный кровоток. Проявлением этого состояния является грудная одышка. Причем она появляется на 6 – 12 месяцев раньше, чем все остальные симптомы:
- повышенная температура тела, лихорадка: чаще всего одышка сочетается с этими признаками, поэтому сами пациенты ошибочно считают, что у них развилась пневмония или другая респираторная инфекция;
- боли в животе. связанны с поражением сосудов брюшной полости;
- артериальная гипертония – повышение артериального давления в результате сужения воспалительным процессом периферических сосудов;
- полиневрит – поражение мелких нервов из-за нарушения их кровоснабжения;
- боли в мышцах и суставах;
- со временем пациент отмечает значительную потерю массы тела ;
- признаки поражения почек .
Как видно, вместе с грудной одышкой при легочном васкулите может встречаться большое количество разнообразных симптомов. Поэтому даже опытный врач не всегда может сразу поставить точный диагноз. Необходимо проведение обследования, которое назначается терапевтом.
Развитие приступа
Инфаркт миокарда возникает из-за нарушения доступа крови к определенной области или ко всей сердечной мышце. Чаще всего это происходит из-за повреждения атеросклеротической бляшки, расположенной на стенке сосуда.
В результате скачков артериального давления, пагубного влияния сахарного диабета на кровоток, сильной физической нагрузки она разрушается, травмируя при этом стенку сосуда. Чаще всего повреждаются недавно образовавшиеся атеросклеротические бляшки, так как в них еще мало кальциевых отложений.
На месте разрушения начинает усиленно сворачиваться кровь, образуя тромб. Он растет все больше и больше, постепенно закупоривая сосуд. Кровь перестает поступать к сердечной мышце, переставая снабжать ее кислородом и питательными веществами.
В зависимости от расположения конкретного поврежденного сосуда или артерии наблюдается некроз различных участков сердца. Очень часто происходит инфаркт миокарда (лечение, реабилитация после которого проводятся только под контролем врачей), области левого желудочка, а также перегородки, соединяющей его с правым.
Симптомы инфаркта
Основным симптомом начала инфаркта является сильная боль в левой половине груди. Часто она распространяется также на некоторые другие области с левой стороны – руку, челюсть, шею. Боль бывает пульсирующая, давящая, сжимающая.
Часто ощущения настолько нестерпимые, что человеку хочется кричать. Может неметь кисть левой руки, ощущаться в ней легкое покалывание. Иногда инфаркт миокарда сопровождается головокружением, тошнотой, рвотой.
У многих пациентов отмечается слабость, потливость, повышение температуры. Отличительная особенность боли, возникающей при инфаркте миокарда, от боли при стенокардии – это отсутствие эффекта от приема нитроглицерина (нескольких таблеток) в течение 20 минут.
В таком случае необходимо вызвать скорую помощь. Инфаркт миокарда возникает чаще всего с утра. В это время нагрузка на сердечную мышцу после спокойного сна сильно возрастает. Нередки случаи приступов после серьезного физического переутомления, сильного стресса.
