Увеличение лимфоузлов после прививки кокав
Содержание
Кокав: побочные действия и инструкция вакцины от бешенства
Препарат «Кокав» производится российским предприятием ФГУП НПО «Микроген», специализирующимся на создании высокоэффективных вакцин от различных смертельно-опасных заболеваний. Он представляет собой очищенную инактивированную культуральную концентрированную антирабическую вакцину.
Ее предназначение ― создание иммунитета против бешенства. Выпускается «Кокав» (Cocav) в виде лиофилизата для приготовления раствора. Используемый в данной вакцине вирус был выращен в культуре клеток почек хомяков.
Вакцина Кокав
Состав препарата представлен следующими компонентами:
- инактивированный штамм вируса «Внуково-32», его количество содержащееся в каждой дозе составляет 2,5 МЕ;
- человеческий альбумин 5 мг;
- сахароза 75 мг;
- желатин 10 мг;
- дистиллированная вода.
Чтобы в человеческом организме выработалось необходимое количество антител, обеспечивающих надежную защиту от бешенства, проводится четырехкратное введение инъекции. Выработавшийся иммунитет действует в течение одного года.
В инструкции по применению «Кокав» представлены следующие показания для введения данной вакцины:
- лечебно-профилактическая помощь лицам, которые контактировали с зараженными животными или были укушены ими. То же самое относится к животным, у которых имеется подозрение на бешенство;
- обязательная профилактическая вакцинация людей, чья профессиональная деятельность подразумевает постоянные контакты с животными. К данной категории относятся: ветеринары, вирусологи, егеря, сотрудники служб по отлову животных, работники боен, таксидермисты;
- профилактическая вакцинация людей, которые совершают путешествия в страны, являющиеся неблагополучными, с точки зрения частоты заражения бешенством.
При использовании антирабической вакцины «Кокав» необходимо соблюдать определенные схемы. Данный препарат применяется исключительно внутримышечным способом. Место для прививки зависит от возраста.
У малышей до пятилетнего возраста это переднебоковая треть бедра, а у старших детей и взрослых ― верхняя треть плеча. В ягодичной области применять эту вакцину запрещено.
В профилактических целях, вакцинация с применением «Кокав» проводится по следующей схеме:
- выполняется три инъекции в дозировке 1,0 мл на 1, 7 и 30 день;
- спустя 12 месяцев осуществляется ревакцинация;
- далее ревакцинация проводится через каждые три года.
Лечение бешенством проводится по такой схеме:
- при попадании слюны зараженного (или подозрительного) животного на неповрежденные участки кожного покрова, а также при наличии укусов в области конечностей и туловища, вводится по 1,0 мл вакцины «Кокав» на 1, 3, 7, 14, а также на 90 день;
- при попадании слюны животного на слизистые оболочки, а также при наличии укусов в области шеи и головы на 1, 3, 7, 14, 30 и 90 день проводится комбинированное лечение с использованием стандартной дозировки вакцины «Кокав» и антирабического иммуноглобулина.
Антирабический иммуноглобулин ― это вещество, которое вводится при укусах. Производится из сыворотки человеческой или лошадиной крови. При использовании второго варианта, перед вакцинацией обязательно проводится тест на переносимость.
Применяется такая схема:
- большую часть дозы иммуноглобулина вводят непосредственно в рану, а также в область окружающих ее кожных покровов.
- с оставшимся количеством препарата делается инъекция внутримышечным способом.
- спустя 30 минут вводится доза вакцины «Кокав».
Прекращается вакцинация в том случае, если у укусившего животного не были выявлены признаки заболевания. Если такие сведения о животном отсутствуют, проводится полный курс инъекций.
Как избежать нежелательных последствий после вакцинации?
Учитывая важные особенности вакцинирования, можно снизить вероятность возникновения побочных реакций:
- перед проведением профилактической иммунизации следует проконсультироваться с доктором и сдать необходимые анализы;
- проведение вакцинации может осуществляться только в специально оборудованных медицинских кабинетах, где имеются препараты для неотложной помощи при анафилактическом шоке;
- непосредственно перед прививкой доктор должен убедиться в том, что упаковка с препаратом не повреждена, а сама вакцина не поменяла свой изначальный цвет;
- при наличии у вакцинируемого противопоказаний, необходимо отложить введение инъекции;
- в течение тридцати минут после укола, вакцинируемый должен находиться под докторским наблюдением ― это позволит предотвратить тяжелые осложнения и получить своевременную помощь;
- после иммунизации следует воздержаться от вождения авто и управления сложными механизмами, а также от совершения действий, требующих высокой концентрации внимания и быстрой реакции;
- запрещается употреблять спиртные напитки на протяжении полугода с момента вакцинации. В противном случае ухудшается процесс синтеза антител и ослабляется действие антирабического препарата.
Снижает ли прививка Кокав иммунитет?
Несмотря на то, прививка против бешенства в своем составе содержит неактивную часть вируса, она на некоторое время ослабляет иммунную систему.
В зависимости от изначального состояния иммунитета, требуются разные периоды для его полного восстановления:
- при крепком иммунитете ― как правило, не дольше двух недель;
- при ослабленном ― до одного месяца.
Не самая приятная сторона вакцины Кокав: какие побочные действия вызывает прививка?
Согласно сведениям Всемирной Организации Здравоохранения, ежегодно в мире погибают от бешенства около 55 тысяч человек. Наиболее широко распространена эта опасная вирусная инфекция в азиатских и африканских странах.
Для профилактики бешенства в России применяется специальная антирабическая вакцина. Следует разобраться, какие существуют побочные действия Кокав, как правильно использовать данную вакцину, и как избежать ее негативного влияния на организм.
Инструкция по применению антирабической вакцины
Препарат «Кокав» производится российским предприятием ФГУП НПО «Микроген», специализирующимся на создании высокоэффективных вакцин от различных смертельно-опасных заболеваний. Он представляет собой очищенную инактивированную культуральную концентрированную антирабическую вакцину.
Ее предназначение ― создание иммунитета против бешенства. Выпускается «Кокав» (Cocav) в виде лиофилизата для приготовления раствора. Используемый в данной вакцине вирус был выращен в культуре клеток почек хомяков.
Состав препарата представлен следующими компонентами:
- инактивированный штамм вируса «Внуково-32», его количество содержащееся в каждой дозе составляет 2,5 МЕ;
- человеческий альбумин 5 мг;
- сахароза 75 мг;
- желатин 10 мг;
- дистиллированная вода.
Чтобы в человеческом организме выработалось необходимое количество антител, обеспечивающих надежную защиту от бешенства, проводится четырехкратное введение инъекции. Выработавшийся иммунитет действует в течение одного года.
В инструкции по применению «Кокав» представлены следующие показания для введения данной вакцины:
- лечебно-профилактическая помощь лицам, которые контактировали с зараженными животными или были укушены ими. То же самое относится к животным, у которых имеется подозрение на бешенство;
- обязательная профилактическая вакцинация людей, чья профессиональная деятельность подразумевает постоянные контакты с животными. К данной категории относятся: ветеринары, вирусологи, егеря, сотрудники служб по отлову животных, работники боен, таксидермисты;
- профилактическая вакцинация людей, которые совершают путешествия в страны, являющиеся неблагополучными, с точки зрения частоты заражения бешенством.
При использовании антирабической вакцины «Кокав» необходимо соблюдать определенные схемы. Данный препарат применяется исключительно внутримышечным способом. Место для прививки зависит от возраста.
У малышей до пятилетнего возраста это переднебоковая треть бедра, а у старших детей и взрослых ― верхняя треть плеча. В ягодичной области применять эту вакцину запрещено.
В профилактических целях, вакцинация с применением «Кокав» проводится по следующей схеме:
- выполняется три инъекции в дозировке 1,0 мл на 1, 7 и 30 день;
- спустя 12 месяцев осуществляется ревакцинация;
- далее ревакцинация проводится через каждые три года.
Лечение бешенством проводится по такой схеме:
- при попадании слюны зараженного (или подозрительного) животного на неповрежденные участки кожного покрова, а также при наличии укусов в области конечностей и туловища, вводится по 1,0 мл вакцины «Кокав» на 1, 3, 7, 14, а также на 90 день;
- при попадании слюны животного на слизистые оболочки, а также при наличии укусов в области шеи и головы на 1, 3, 7, 14, 30 и 90 день проводится комбинированное лечение с использованием стандартной дозировки вакцины «Кокав» и антирабического иммуноглобулина.
Антирабический иммуноглобулин ― это вещество, которое вводится при укусах. Производится из сыворотки человеческой или лошадиной крови. При использовании второго варианта, перед вакцинацией обязательно проводится тест на переносимость.
Применяется такая схема:
- большую часть дозы иммуноглобулина вводят непосредственно в рану, а также в область окружающих ее кожных покровов.
- с оставшимся количеством препарата делается инъекция внутримышечным способом.
- спустя 30 минут вводится доза вакцины «Кокав».
Прекращается вакцинация в том случае, если у укусившего животного не были выявлены признаки заболевания. Если такие сведения о животном отсутствуют, проводится полный курс инъекций.
Противопоказания
Необходимо знать, в каких случаях введение вакцины «Кокав» противопоказано:
Для лечения бешенства вакциной «Кокав» противопоказания отсутствуют.
Побочные эффекты и осложнения после Кокав
После введения антирабической вакцины могут развиваться побочные эффекты.
Важно знать о наиболее распространенных побочных действиях вакцины «Кокав»:
- повышение температуры. Одна из самых частых реакций на прививку, однако она не оказывает никакого влияния на формирование иммунного ответа. Для устранения этого симптома следует использовать нестероидные противовоспалительные препараты;
- жжение и покраснение в месте введения вакцины. После введения инъекции не исключено покраснение кожи и ощущение жжения в месте, где всасывается препарат. Такая реакция встречается довольно часто и является нормой, поэтому не требует никакого вмешательства;
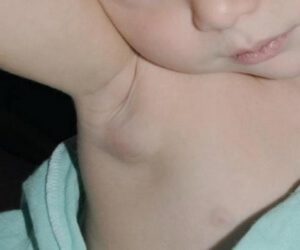
- увеличение лимфатических узлов. Со стороны укола может наблюдаться некоторое увеличение размеров лимфатических узлов. Это является обычной реакцией на антигены. Следует наблюдать за состоянием лимфоузлов. Если они станут болезненными, необходимо обратиться к доктору за консультацией;
- подергивания мышц. При подергивании мышц после прививки, рекомендуется обратиться к опытному неврологу для тщательной диагностики и пройти процедуру электромиографии конечностей. После выяснения точной причины будет назначено соответствующее лечение;
- другие побочные эффекты прививки от бешенства. Введение антирабической вакцины иногда сопровождается и другими побочными явлениями.. Чаще всего встречаются такие реакции: мигрень, ощущение общей слабости, незначительная припухлость в месте укола. После симптоматической терапии все эти проявления исчезают. Иногда появляются аллергические реакции в виде отека Квинке, кожной сыпи и др. При слишком сильных проявлениях аллергии следует обратиться к доктору.
Антирабический иммуноглобулин
При одновременном применении вакцины «Кокав» и иммуноглобулина, вероятно развитие сывороточной болезни. Это аллергическая реакция, возникающая вследствие введения чужеродных белков.
В большинстве случаев она развивается на 6-8 день с момента первого укола. Для устранения данного состояния проводится парентеральное введение антигистаминных лекарств, препаратов кальция и глюкокортикостероидов.
Одна из самых тяжелых аллергических реакций, которая может развиться вследствие введения вакцины от бешенства ― анафилактический шок. В данном случае в медицинском учреждении вводят раствор таких препаратов, как эпинефрин, норэпинефрин и эфедрин.
по теме
О возможных побочных эффектах прививки от бешенства в видео:
«Кокав» ― популярная вакцина, надежно защищающая от бешенства. Для нее характерны определенные побочные эффекты, поэтому необходимо соблюдать рекомендации доктора и укреплять иммунную систему.
Почему увеличиваются лимфоузлы после прививок и как их лечить
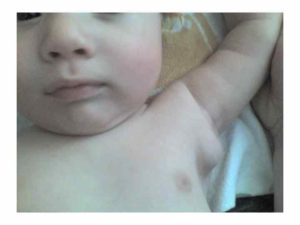
Увеличенные лимфоузлы у ребенка — не повод для паники. Но и оставлять без внимания этот симптом нельзя. Если лимфатический узел увеличен, но при этом нет признаков его воспаления, многие врачи предпринимают тактику наблюдения за пациентом. В качестве контроля доктор порекомендует периодически делать общий анализ крови и УЗИ.
Лимфатический узел — орган лимфатической системы, выполняющий в организме человека роль фильтра, барьера. Здесь вырабатываются защитные клетки, которые уничтожают токсины и всех «чужаков» в организме. При любой инфекции увеличиваются лимфатические узлы. Это говорит о том, что возникают здоровые иммунные реакции на инфекцию, и лимфатическая система работает исправно.
Группы лимфоузлов
Лимфатические узлы располагаются группами. Каждая из них «охраняет» свою «территорию». Так, например, увеличенные лимфоузлы у ребенка на шее наблюдаются при любых ОРВИ и последующих осложнениях. А подмышечный лимфоузел может увеличиться уже потому, что малыш поранил руку.
Различают шейные, затылочные, локтевые, подколенные, бедренные, паховые, подвздошные и другие группы лимфатических узлов. Также в организме человека много внутренних лимфатических узлов (брюшные, селезеночные, внутригрудные и другие). Их увеличение нередко обнаруживается при современных методах диагностики — УЗИ, рентгенография, компьютерная томография.
У детей хорошо прощупываются шейные, подмышечные и паховые лимфатические узлы. Их увеличение от 1 до 1, 5 см считается вариантом нормы.
Воспаление лимфатических узлов, или лимфаденит
Лимфаденит не является самостоятельной болезнью. Это симптом различных заболеваний. Каких именно?
- ОРВИ и осложнения после них. В списке заболевания верхних и нижних дыхательных путей: ангины, тонзиллиты, трахеиты, фарингиты, бронхиты, пневмония.
- Инфекционные болезни различной природы. Сюда входят летучие вирусные инфекции: корь, скарлатина, краснуха, ветрянка. А также инфекционный мононуклеоз, СПИД, венерические болезни, туберкулез, герпес, токсоплазмоз и другие. Часто лимфоузлы воспаляются после кошачьих царапин. Болезнь получила название фелиноз.
- Заболевания иммунной системы. К ним относятся: ревматоидные заболевания, сахарный диабет, дерматомиозит, системная красная волчанка, заболевания щитовидной железы и другие.
- Опухоли. Наиболее частые онкологические заболевания у детей — лейкозы и лимфомы. При опухолях лимфатические узлы достигают больших размеров, часто остаются твердыми и безболезненными. При подозрении на онкозаболевание врач назначает дополнительную диагностику, обязательную биопсию лимфоузлов.
Подробнее о шейном лимфадените
К группе шейных лимфоузлов относятся: переднешейные, заднешейные, подбородочные, подчелюстные, задние и передние ушные. Все они защищают органы дыхания, голову и шею от различного рода инфекций.
Причина их воспаления — ОРВИ, грипп, бактериальные инфекции, хронические заболевания носоглотки, проблемы с зубами, флюсы, гнойные раны на голове и шее. Чаще всего шейные лимфатические узлы увеличиваются и воспаляются при тонзиллитах, фарингитах, аденоидах, отитах, гайморитах и ангинах.
Подробнее о лечении миндалин у детей, признаках и видах ангины, тонзиллите, аденоидах читайте в других наших статьях.
Лимфаденит после БЦЖ
После прививки БЦЖ может возникнуть осложнение в виде воспаления подмышечного лимфоузла.
Любая прививка — это «мини-заражение» организма, поэтому увеличение лимфатических узлов на фоне внесенной в организм инфекции считается нормой.
В некоторых ситуациях палочка туберкулезной вакцины выживает и поселяется в лимфоидной ткани. Тогда требуется наблюдение у врача-фтизиатра и лечение противотуберкулезными препаратами.
Увеличение или воспаление: как понять
Не всегда увеличенный лимфатический узел бывает воспаленным. Так, например, если у ребенка воспаленные миндалины, то шейные лимфоузлы могут увеличиться, но не воспалиться. Это важно знать, чтобы определять потенциальную опасность. Каковы же признаки лимфаденита?
- Болевые ощущения и пульсация. Лимфатический узел может болеть все время или только при касании.
- Увеличение наблюдается продолжительное время. Но если ребенок перенес ОРВИ, подчелюстные лимфоузлы, аденоиды и гланды могут оставаться увеличенными у ребенка в течение месяца. Это допустимая норма.
- Покраснения на коже над лимфатическим узлом. Чем более выражена краснота, тем быстрее нужно попасть на прием к доктору.
- Горячая кожа. Этот симптом обычно указывает на бактериальную инфекцию. При вирусных инфекциях температура кожи над лимфоузлом, как правило, остается в норме.
Также должны насторожить такие симптомы: быстрый рост и увеличение всех групп лимфоузлов. Это может быть симптомом инфекционного мононуклеоза и других заболеваний. Обнаружение лимфатических узлов в необычных местах (например, над ключицей) также требует немедленного обращения к доктору.
При лимфадените бывают осложнения — нагноение. В этом случае нужна срочная консультация хирурга. В запущенных формах при образовании абсцесса лимфатический узел приходится вскрывать и длительно лечить противовоспалительными препаратами.
Лечение воспаленных лимфоузлов на шее и в других местах на теле у ребенка начинается с постановки точного диагноза. Лечить необходимо причину, спровоцировавшую воспалительный процесс в лимфатических узлах. Наиболее точная, безопасная и доступная диагностика в этой ситуации — общий анализ крови и УЗИ.
от рождения до школы
Коронавирус: лимфоузлы (воспаление, увеличение, болят, симптомы)
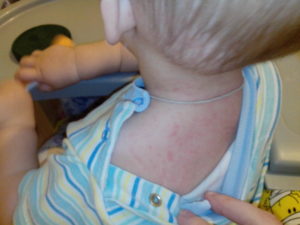
Коронавирус: лимфоузлы, многие задаются вопросом, как себя ведут лимфоузлы при коронавирусе. И этот интерес вполне оправдан, ведь основной задачей лимфатических узлов является помощь организму в борьбе с заболеваниями. Лимфатические железы занимают ведущее значение в иммунной системе, обеспечивая выработку антител, перемещение лимфы и блокировку чужеродных веществ.
Воспаляются ли лимфоузлы при коронавирусе
Чтобы понять защитные механизмы организма , следует изучить особенности функционирования лимфатических желёз. А также, нужно разобраться в механизмах воздействия вируса на организм.
Лимфа – бесцветная жидкость, омывающая клетки и заполняющая межклеточное пространство. Важнейший элемент иммунной системы состоит из лимфоцитов, которые распознают возбудителя болезни. Протекая через лимфатические узлы, лимфа фильтруется. В них бактерии не только задерживаются, но и уничтожаются.
У здоровых людей лимфатические железы беспрепятственно очищают лимфу. Но если имеет место бактериальная или вирусная атака, то лимфоузлы «переполняются» патогенными веществами, воспаляются и набухают под кожей. В целом увеличенные лимфатические узлы свидетельствуют о развитии воспалительного процесса в близлежащих органах.
Воспаление лимфоузлов при коронавирусе развивается аналогично другим заболеваниям. Глубина ВП (воспалительного процесса) адекватна ИДС (иммуносупрессии). Проникновение любого вирус в организм происходит постепенно:- Возбудитель попадает на слизистые оболочки с кожи или из внешней среды.
- Вирус встречается иммунными клетками и переносится в близлежащие лимфоузлы с целью выработки иммунного ответа.
- Далее, возбудитель проникает в кровь, откуда достигает печени, потом селезёнки и лёгкие.
Следовательно, поражение лёгких является самой глубокой степенью воспалительного процесса. Речь идёт о неспецифической форме лимфаденита, которая при несвоевременном обращении к врачу может стать причиной развития осложнений.
Происходит ли увеличение лимфоузлов при коронавирусе
Коронавирус является возбудителем ОРВИ (острой респираторной инфекции), которая проявляется поражением пищеварительной системы или респираторного тракта и интоксикационным синдромом. Патологический процесс протекает в форме гастроэнтерита или ринофарингита.
Коронавирус отличается доброкачественным течением. Только иногда заболевание даёт осложнение на лёгкие, поражая альвеолярный аппарат, что сопровождается развитием такого осложнения, как атипичная пневмония.
По статистике коронавирус определяется в 10% случаев от общего числа заболеваемости ОРВИ. Передаётся преимущественно контактным и воздушно-капельным путём. Имеет выраженную гриппоподобную симптоматику.
При отсутствии своевременной медикаментозной терапии осложняется стойкой респираторной недостаточностью. Смертельные случаи связаны с развитием атипичных пневмоний, что составляет от 10 до 15%.
Увеличение лимфоузлов при коронавирусе происходит не во всех случаях. Рассматривать данный симптом в качестве основного недопустимо. Возбудители коронавирусов – микробы сферической формы, которые содержат одноцепочную молекулу РНК. Проникая внутрь клетки, они начинают размножаться в цитоплазме, оседая на иммунокомпетентных структурах и используя их в качестве транспортного средства.
Стадии поражения коронавирусной инфекцией:
- Воспаление слизистой оболочки и размножение вирусов в клетках эпителия.
- Набухание слизистой оболочки, расширение сосудов.
- Проникновение возбудителя в альвеолы и активация процессов размножения.
- Выход возбудителя в межклеточные структуры.
- Разрушение поверхностно-активных веществ, которыми выстланы лёгочные альвеолы изнутри.
- Повышение поверхностного напряжения в альвеолах, что сопровождается их «спадением» и нарушением процессов газообмена.
Как известно, коронавирус подавляет иммунитет, что сопровождается активацией бактериальной или грибковой флоры. Возбудитель провоцирует гастроэнтериты, поскольку тропен к эпителиоцитам ЖКТ.
Специфические симптомы не характерны для коронавируса. Болезнь имеет клиническую картину, схожую с другими инфекционными заболеваниями. Среди основных признаков можно рассматривать профузный ринит, который появляется на второй день болезни. Из носовых пазух отмечаются обильные выделения, которые в первые дни имеют водянисто-серозный характер, а потом становятся слизистыми.
Вирус ослабляет защитные силы организма, что приводит к присоединению бактериальной инфекции, для которой характерно слизисто-гнойное отделяемое из носовых пазух. У больных коронавирусом наблюдается воспаление слизистой оболочки гортани, и увеличение регионарных лимфоузлов.
Расположение региональных лимфатических узлов
У пациентов наблюдаются признаки отёка слизистой, что сопровождается ринореей, болью в горле и чиханием.
Симптомы интоксикации практически незаметны и выражены ознобом, слабостью и ломотой в конечностях. Кожа становится бледной, слизистая носа краснеет и отекает, наблюдается гиперемия зева.На языке появляется белый налёт. Аускультативно определяется жёсткое дыхание без хрипов.
Выздоровление наступает через 5-7 суток. Только в запущенных случаях воспалительный процесс опускается на нижние отделы респираторного тракта. Это сопровождается сухим кашлем, одышкой и болью в груди. Характерная особенность – свистящие хрипы. У ослабленных пациентов и у маленьких детей наблюдается развитие бронхита или пневмонии в качестве осложнения.
Подробнее о COVID-2019 (штамм SARS-CoV-2)
Геном «китайского» коронавируса имеет невероятное сходство с вирусом SARS-CoV, который в 2002 году вызвал вспышку атипичной пневмонии. Летальность на то время составляла 15%.
Штамм вируса SARS-CoV-2 оказался не менее опасным, поскольку эпидемия развивается достаточно быстро и имеется большое число погибших. Смертность достигает 14% и более.
Среди детей в возрасте до 9 лет не было зарегистрировано серьёзных случаев.
Коронавирус SARS-CoV-2 представлен особыми молекулами, содержащими одну цепочку РНК, которая окружена липидно-белковой оболочкой.
Снаружи патоген имеет своеобразные шипы, которые образуют подобие кроны, используемые для фиксации. Они ошибочно воспринимаются клетками за молекулы, необходимые для метаболизма.
По этой причине наблюдается связь с ними, приводящая к беспрепятственному введению РНК в клетку. Новый вирус более заразен, но менее опасен.
При подозрении на заражение коронавирусом SARS-CoV-2 проводится диагностика, в которую включена:
1. Составление эпидемиологического анамнеза.
2. Проведение физикальной диагностики:
- оценка дыхательных путей;
- аускультация, перкуссия лёгких;
- пальпация лимфоузлов;
- определение размеров органов брюшины;
- измерение температуры тела.
3. Инструментальные исследования:
- электрокардиограмма сердца;
- КТ лёгких (если нет возможности в проведении рентгенографии).
4. Лабораторная диагностика:
- общая – биохимический и ОАК, пульсоксиметрия;
- специфическая – ПЦР для выявления РНК SARS-CoV-2.
Основная симптоматика: высокая температура тела, сухой кашель с выделением небольшого количества мокроты, одышка на 6-8 день, утомляемость и болезненность в мышцах, тяжесть в области грудной клетки. Среди клинических проявлений следует выделить лёгкое ОРВИ, пневмонию (с ОДН или без), ОРДС, сепсис и септический шок.
На основании представленной информации можно сделать вывод, что среди симптомов коронавируса рассматривается воспаление лимфоузлов. Но данный признак характерен не для всех пациентов.
Увеличены ли лимфоузлы при коронавирусе COVID-2019
Распространяясь через слизь по дыхательным путям коронавирус штамма SARS-CoV-2, вызывает большой выброс цитокинов (небольших пептидных информационных молекул), что сопровождается иммунным ответом организма. Но при этом количество лимфоцитов в крови резко снижается, в частности и Т-лимфоцитов.
Специалисты предполагают, что на борьбу с вирусом человеческий организм затрачивает большое количество агранулоцитов (главных клеток иммунной системы). При уменьшении их количества наблюдается снижение защитных способностей организма, что может спровоцировать обострение болезни.
Опухают ли лимфоузлы при коронавирусе
Увеличенные лимфатические узлы рассматриваются в качестве симптома коронавируса. В результате воспалительного процесса возможно образование гноя. В местах поражения кожный покров становится горячим и появляется гиперемия.
При инфицировании в организме наблюдается повышенная секреция лимфоцитов. Но в случае с коронавирусом дела обстоят иначе, т. к. при проведении лабораторной диагностики количество иммунных клеток часто бывает заниженным. В основном лимфоузлы на шее при коронавирусе опухают при присоединении бактериальной инфекции на фоне снижения защитных сил организма.
В качестве дополнительного симптома коронавируса у человека следует рассматривать опухание лимфоузлов под подбородком, под челюстью, в районе ушей, с задней и передней стороны шеи и на затылке.
Увеличенные железы могут достигать 7 см, поэтому становятся заметными невооружённым глазом. Консистенция и структура органа изменяется, он становится бугристым.
В запущенных случаях появляются спайки с окружающими тканями.
Болят ли лимфоузлы при коронавирусе
Значительное воспаление лимфоузлов на шее при коронавирусе сопровождается выраженным дискомфортом в процесс глотания и поворота головы. Речь идёт о незначительной затруднённости или о болезненности.
Болеть лимфоузлы на шее при коронавирусе могут как у взрослых, так и у детей. Недопустимо оставлять этот признак воспалительного процесса без внимания, необходимо обратиться к врачу. Специалист проведёт объективный осмотр, назначит лабораторные и аппаратные исследования, а также биопсию.
Что делать если воспалились лимфоузлы при коронавирусе
Лечение лимфаденита назначается в соответствии со стадией и клиническими проявлениями основного заболевания. Медикаментозная терапия необходима только при катаральной форме воспалительного процесса. При вирусном поражении назначаются антивирусные препараты, при бактериальном – антибиотики.
Для начала специалисты принимают меры для устранения первопричины воспаления лимфатических узлов – коронавируса. После того как, пациент выздоравливает, лимфоузлы, как правило, возвращаются в нормальное состояние в течение 1-2 недель. Если этого не происходит, то возникает необходимость в проведении корректирующей терапии.
