Кардиомегалия плода, кардиомиопатия
Содержание
Кардиомегалия: как формируется, симптомы, диагностика, особенности у детей, лечение
Нормальное сердце человека характеризуется следующими размерами — около 10-11 см в длину, 8-11 см в ширину и 6-8.5 см толщины. У новорожденных параметры сильно отличаются – приблизительно 3 х 4 х 1.8 см в среднем.
В норме сердце мужчины или женщины с гиперстеническим типом телосложения имеет конусовидную форму, а сердце женщины или мужчины с астеническим типом – овальную. У новорожденных сердце шаровидное, и принимает овально-коническую форму по мере взросления ребенка и достижения им взрослого возраста.
Масса сердца составляет в среднем от 20 грамм у новорожденного до 230 грамм у взрослого человека.
Увеличение описанных параметров сердца в силу тех или иных заболеваний или патологических состояний называется кардиомегалией, или «бычьим» сердцем (дословно, большим сердцем). Однако, многие пациенты часто путают понятия кардиомегалии и гипертрофии миокарда, например, левого желудочка.
Эти понятия различаются тем, что при кардиомегалии общая масса всего сердца увеличивается как за счет утолщения мышечной стенки сердца, так и за счет расширения его камер (дилатации предсердий и желудочков).
Во втором же случае под гипертрофией миокарда понимают утолщение мышечных волокон в одной или нескольких камерах сердца, например, гипертрофия миокарда правого предсердия или левого желудочка и т. д.
Причины кардиомегалии
Увеличение размеров и массы сердечной мышцы не обязательно возникает вследствие какого-то заболевания. Так, например, у человека, профессионально занимающегося спортом, увеличенная сердечная мышца является не признаком тяжелой болезни, а вполне закономерным проявлением общего увеличения мышечной массы в организме.
Такое сердце, наоборот, характеризует общую тренированность и выносливость организма, а также способность адекватно обеспечивать кровоснабжение органов и мышц в условиях сильных физических нагрузок.
Ведь чем больше мышечная масса человека, тем больше крови должно поступать к мышцам, и, соответственно, сердце должно работать сильнее, чем у нетренированного человека.
Аналогичным образом можно описать и сердце у лиц с гипертеническим типом телосложения, у которых размеры и масса тела значительно больше, чем у лиц в популяции. Но тут необходимо учитывать именно наличие значительно развитой мускулатуры, и не следует путать гиперстеников с лицами, страдающими ожирением.Кроме физиологических причин, способствующих увеличению размеров сердца, часто к развитию кардиомегалии приводят определенные заболевания. К ним относятся:
1) Болезни сердечно-сосудистой системы
Как правило, здесь имеют место пороки клапанов сердца и гипертоническая болезнь.
Гипертрофия миокарда обусловлена тем, что при нарушениях гемодинамики по сердцу (при клапанной патологии) или при высоком сопротивлении сосудистой стенки (при гипертонии) сердце вынуждено прилагать больше усилий, чтобы протолкнуть кровь в нужном направлении.
По мере увеличения силы сердечных сокращений наращиваются мышечные волокна в сердце и развивается гипертрофия миокарда. В конечном итоге прогрессирующее увеличение сердечной мышцы затрагивает все сердечные камеры и развивается кардиомегалия.
Кроме данных заболеваний, к кардиомегалии могут приводить вирусные миокардиты (воспалительные процессы в сердечной мышце) и кардиомиопатии (КМП) (нарушения нормальной архитектоники сердца) алиментарно-токсической или дисгормональной природы.
Кардиомиопатия в первом случае обусловлена патологическим влиянием алкоголя у лиц, систематически его употребляющих, а во втором случае – опять же, патологическим, влиянием некоторых гормонов на сердечную деятельность, например, гормонов щитовидной железы или надпочечников.
Опухоли сердца, такие как рабдомиомы, миксомы и другие, всегда приводят к увеличению массы сердца и к изменению его конфигурации.
Тем не менее, кардиосклероз, например, после перенесенного инфаркта миокарда, пусть даже и крупноочагового, к кардиомегалии приводит редко. Это связано с тем, что при кардиосклерозе значительная часть нормальной сердечной мышцы замещается рубцовой тканью, а компенсаторная гипертрофия миокарда непораженных участков сердца к общему увеличению его размеров и массы не приводит.
2) Прочие заболевания
Кроме патологии сердца, к кардиомегалии могут привести другие заболевания, порой не менее серьезные, чем сердечные.
: Купероз на лице: основные причины появления
Так, сахарный диабет нередко сочетается с нарушениями жирового и белкового обмена, что в конечном итоге отражается на сердце и сосудах, его кровоснабжающих – коронарных артериях.
В частности, отложению избытка холестерина на стенках коронарных артерий, в немалой степени способствует токсическое действие излишка глюкозы на внутреннюю выстилку сосудов – на эндотелий.
В результате у пациента развивается ишемическая болезнь сердца, могущая послужить причиной гипертрофии миокарда и кардиомегалии.Анемия, выраженное истощение, голодание и соблюдение крайне жестких и тем самым опасных диет, выраженное ожирение – все эти нарушения в организме приводят к формированию кардиомиодистрофии – нарушенного нормального функционирования сердечных мышечных клеток. Это вызывает компенсаторное увеличение некоторых отделов сердца, а затем и всего органа.
Симптомы «бычьего сердца»
Если кардиомегалия обусловлена профессиональными занятиями спортом или конституциональными особенностями человека, о которых говорилось ранее, никаких симптомов со стороны сердца у человека наблюдаться не должно.
А вот в случае каких-либо заболеваний тех или иных органов клинические проявления присутствуют, но они не являются строго специфичными и определяются основной патологией.
Если в силу сердечных заболеваний у пациента развивается хроническая сердечная недостаточность, то он будет предъявлять жалобы на повышенную утомляемость, незначительную или выраженную одышку при физических нагрузках, периодические боли в грудной клетке и др.
Также могут отмечаться отеки на голенях и стопах, ощущения перебоев в работе сердца, постоянная слабость и снижение переносимости физической активности. При появлении указанных жалоб пациенту необходимо как можно скорее обратиться к врачу, особенно, если у него имеются хронические заболевания.
Кардиомегалия у плода и детей
Увеличение сердца, возникающее во время внутриутробного периода, является врожденным и очень серьезным заболеванием.
Кардиомегалия у плода может развиться в связи с воздействием негативных факторов на беременную в период закладки сердечно-сосудистой системы, которая начинает развиваться у эмбриона очень рано – со второй по восьмую недели.
То есть уже на 17-й день начинает оформляться кардиогенная пластинка, а к началу третьего месяца беременности у эмбриона уже формируется четырехкамерное сердце.
Итак, негативные факторы, оказывающие влияние на сердечно-сосудистую систему будущего ребенка:
- Ионизирующее, в том числе рентгеновское излучение, радиация,
- Вирусные заболевания матери, особенно краснуха, тяжелые штаммы гриппа, цитомегаловирусная инфекция, герпес и др,
- Курение, алкоголь, наркотики,
- Употребление некоторых препаратов, например, противосудорожных, барбитуратов и др,
- Жесткое нарушение диеты, голодание, истощение, серьезные авитаминозы.
Кроме этого, нельзя исключить наследственность, особенно по материнской линии.
Вследствие перечисленных факторов у плода могут сформироваться пороки сердца, например, аномалия Эбштейна, чаще других приводящая к умеренной кардиомегалии.
Как правило, кардиомегалия у плода сочетается и с другими пороками развития, а также с врожденными хромосомными нарушениями, например, с синдромом Дауна.
В небольшой части случае видимых сердечных причин для кардиомегалии у плода нет, поэтому такой тип болезни называется идиопатической кардиомегалией.
Симптоматика врожденного заболевания очень характерна и типична – у ребенка сразу после родов наблюдается цианоз лица или всего тела, одышка при плаче и сосании, выраженная тахикардия. Для подтверждения диагноза у новорожденных используют такие методы, как рентгенография органов грудной клетки и УЗИ сердца.
Прогноз врожденной кардиомегалии сомнительный, так как после родов младенцы выживают в 45% случаев, погибают – в 30% случаев, а оставшаяся часть детей имеет серьезные нарушения сердечной деятельности, однако, совместимые с дальнейшей жизнью.
Безусловно, в случае выявления причины, например, врожденного порока сердца у плода, приведшего к кардиомегалии, врачам действовать проще, в отличие от идиопатической формы заболевания, когда никакой видимой причины нет.
Так, современное кадрово-техническое оснащение в некоторых перинатальных центрах и центрах сердечно-сосудистой хирургии, позволяет прооперировать малыша уже в первые дни после его появления на свет, а впоследствии выходить новорожденного и дать ему шанс на здоровое существование.
Кардиомегалия у детей раннего, дошкольного и школьного возраста формируется в случае некорригированных врожденных или приобретенных пороков сердца. Симптомы в основном сводятся к следующим признакам:
- Появление усталости, утомляемости,
- Плохому аппетиту,
- Нарушениям сна,
- Плохая успеваемость в школе,
- Неврологические нарушения,
- Психоэмоциональная лабильность.
Диагностика и лечение в случае приобретенной кардиомегалии мало чем отличается от таковых у взрослых людей.
Диагностика кардиомегалии
нормальные размеры сердца (слева) и кардиомегалия (справа) на рентгеновском снимке)
Так когда же правомочен диагноз кардиомегалии и какими методами он может подтвердиться? Безусловно, на первом месте по диагностической ценности стоит эхокардиоскопия (УЗИ сердца).
Размеры сердца по УЗИ в норме соответствуют следующим показателям:
- КДО – конечный диастолический объем – 110-145 мл,
- КСО – конечный систолический объем – 45-75 мл,
- ФВ — фракция выброса – 55-65%,
- УО – ударный объем – 60-80 мл.
При кардиомегалии описанные объемные параметры увеличиваются. Также измеряются размеры полостей сердца и толщина гипертрофированных стенок предсердий и желудочков, если таковые имеются.
ФВ, однако, может быть сниженной, причем значительно, у пациентов с хронической сердечной недостаточностью или дилатационной кардиомиопатией.
Кроме измерения характеристик сердца, визуально оценивается конфигурация органа и деятельность клапанного аппарата.
В качестве дополняющих эхокардиоскопию методов используются рентгенография органов грудной клетки, электрокардиограмма, МРТ сердца или пункционная биопсия сердечных тканей (при подозрении на опухоль сердца с целью верификации диагноза, очень редко).«Золотым стандартом» диагностики сердечной патологии остается УЗИ сердца, особенно у новорожденных детей и детей первого года жизни. Обязательно данное исследование стоит провести спортсменам и лицам с гиперстеническим типом конституции, для исключения серьезной кардиологической патологии.
Лечение кардиомегалии
Если говорить о лечении «бычьего сердца» без врожденных пороков у новорожденных детей и детей раннего возраста, то терапия в первую очередь назначается медикаментозная – каптоприл 1.8 мг/кг массы новорожденного 3-4 раза в сутки.
Этот препарат является ингибитором АПФ и оказывает органопротективное влияние на сердечные ткани. Если под влиянием данного препарата происходит постепенное снижение показателей КДО и КСО по результатам УЗИ, то можно говорить о начале выздоровления.
Нормализация сердечной деятельности происходит постепенно, в течение двух-трех лет.
В случае, когда у ребенка диагностирован врожденный порок сердца, необходима операция в сроки, установленные врачом (детским кардиохирургом) при очном осмотре.
У взрослых терапия направлена на ликвидацию причинного заболевания, вызвавшего увеличение сердца.
При пороках также показано оперативное лечение; при хронической сердечной недостаточности — мочегонные препараты (индапамид 1.
5 мг утром, верошпирон 25-50 мг утром и др), при гипертонии – гипотензивные препараты (периндоприл 5 мг х 1 раз, эналаприл 5 мг х 2 раза и др), при гормональных нарушениях – коррекция гормонального фона под наблюдением эндокринолога.
В крайне тяжелых случаях, когда у пациента резко страдает качество жизни и снижается переносимость минимальной бытовой активности, ему может быть выполнена операция по пересадке сердца. В настоящее время такие операции проводятся в России и за рубежом.
Прогноз при увеличенном сердце
Прогностическое значение кардиомегалии определяется в первую очередь, характером, стадией и длительностью причинного заболевания.
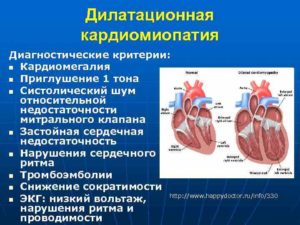
Так, хроническая сердечная недостаточность, обусловленная дилатационной кардиомиопатией, к примеру, может очень быстро прогрессировать до тяжелых стадий в течение двух-трех лет.
Смертность среди такой группы пациентов несомненно выше, чем у лиц с прооперированным пороком сердца и отсутствием сердечной недостаточности. В любом случае, прогноз определяется только в результате наблюдения лечащего врача за пациентом, и немалую роль при этом играют данные эхокардиоскопии.
Поделитесь с друзьями в соц.сетях
Сложное заболевание будущей мамы — кардиомиопатия беременных
При первичном поражении миокарда в период беременности может возникнуть кардиомиопатия. Она имеет несколько вариантов течения – разрастание мышечного или внутреннего слоя, расширение полостей сердца, нарушение ритма. Все эти процессы приводят к появлению и нарастанию сердечной недостаточности, что повышает риск осложнений, вплоть до фатальных.
При выявлении признаков кардиомиопатии показано наблюдение в условиях стационара, иногда требуется прерывание гестации.
Причины развития кардиомиопатии у беременных
Это заболевание характеризуется тем, что по поводу причин его возникновения нет однозначной точки зрения. Имеются лишь установленные факторы риска развития кардиомиопатии у беременных. К ним относятся:
- частые стрессы;
- перенесенный миокардит;
- гипертония до или на фоне беременности;
- нефропатия, эклампсия;Частые стрессы
- бактериальные и вирусные инфекции;
- наследственная предрасположенность (генетически запрограммированная модель реакции на внешние или внутренние раздражители);
- интоксикации – профессиональные, курение, употребление алкоголя, наркотиков, кардиотоксичных медикаментов;
- аллергические реакции;
- аутоиммунные заболевания;
- гормональные изменения в организме;
- акушерский анамнез – более 3 родов, частые аборты, токсикоз, прием препаратов для сохранения беременности из группы бета-адреностимуляторов;
- возраст после 30 лет;
- нарушения питания – однообразный рацион, недостаточное поступление калия и магния, белков, витаминов;
- многоплодная беременность.
Рекомендуем прочитать статью о дилатационной кардиомиопатии. Из нее вы узнаете о формах заболевания и причинах его развития, характерных симптомах, проведении диагностики и методах лечения.
А здесь подробнее о рестриктивной кардиомиопатии.
Виды патологии
В период вынашивания ребенка может возникнуть специфическая кардиомиопатия – перипартальная, а также из-за увеличенной нагрузки на сердце и действия факторов риска появляются дилатационная, гипертрофическая, рестриктивная и аритмогенная формы. Вторичные кардиомиопатии обнаруживают на фоне заболеваний, существовавших до беременности.
Дисгормональная, перипартальная
Наименее изученное заболевание, которое не всегда правильно диагностируется. Возникает в околородовый (перипартальный) период. Его чаще всего обнаруживают за месяц до и на протяжении 5 после родов. Одной их последних гипотез, которая объясняет повреждение миокарда, является воздействие пролактина на мышцу сердца.
Это гормон обеспечивает лактацию, а его фрагмент образуется под действием свободных радикалов и подавляет рост сосудов, вызывает спазм артерий и гибель клеток.
Характеризуется ослаблением сократительной способности сердца, снижением выброса крови в аорту, нарастанием признаков сердечной недостаточности. При остром течении приводит к сердечной астме или отеку легких.
Гипертрофическая
Преимущественно наследственного происхождения. Обычно поражает левый желудочек. Бывает обструктивной (создающей препятствие) и необструктивной. Проявляется в виде разрастания мышечного слоя сердца. Если расположена на пути выброса крови, то тормозит поступление ее в аорту.
При ассиметричной форме поражает перегородку, а симметричная гипертрофическая кардиомиопатия сопровождается равномерным утолщением миокарда. Толстые стенки снижают вместимость желудочков, из-за низкой растяжимости они слабо заполняются кровью в период диастолы.
Это уменьшает объем кровотока по артериальной сети, приводит к недостаточному питанию миокарда, головного мозга, внутренних органов.
Рестриктивная
При этой патологии утолщается внутренний слой сердца – эндокард. Чаще всего протекает на фоне аллергической реакции. Вначале оболочка сердца пропитывается клетками, участвующими в иммунной реакции (эозинофилами), возникает воспаление с последующим разрушением тканей.
На месте очага некроза разрастаются соединительнотканные волокна, а в венечных сосудах отмечаются участки тромбоза. При тяжелом течении миокард уплотняется, склерозируются створки клапанов, заполняется фиброзными нитями просвет коронарных сосудов.
Дилатационная
При повышенной нагрузке на сердце вначале мышечный слой разрастается, а затем его резервные возможности ослабевают, и кардиомиоциты растягиваются.
Это приводит к увеличению размера полостей, они хорошо заполняются кровью, но миокард желудочков не может полноценно вытолкнуть кровь в магистральные сосуды. Заболевание характеризуется нарастающей сердечной недостаточностью, застойными процессами во всех внутренних органах.
Аритмогенная правожелудочковая
Из-за замещения функционирующих клеток правого желудочка на жировую или соединительную ткань нарушается распространение сердечного импульса по миокарду.
Это провоцирует разнообразные формы нарушения ритма, наиболее опасно развитие фибрилляции желудочков. Если вовремя не нормализовать ритмичность сокращений сердца, то они прекращаются, что грозит внезапной смертью.
Вторичные кардиомиопатии
Развиваются на фоне существующих болезней – инфекции, сахарный диабет, высокая или сниженная функция щитовидной железы, почечная недостаточность, подагра, нарушение работы органов пищеварения, интоксикация алкоголем.
В отличие от первичных кардиомиопатий, их тяжесть определяется течением основной патологии. Сердечная мышца поражается равномерно, в ней возникают дистрофические процессы, снижение силы сокращений, из-за электрической нестабильности возникают аритмии.
Снижение силы сокращений, из-за электрической нестабильности возникают аритмии
Симптомы нарушений работы сердца
Проявления кардиомиопатии зависят от ее формы и степени тяжести. Наиболее постоянным признаком является одышка. Она возникает при физической активности, часто совсем незначительной, а затем беспокоит беременную и в состоянии покоя.
При тяжелой сердечной недостаточности из-за затрудненного дыхания тяжело оставаться в горизонтальном положении, что вынуждает спать с высоко приподнятой головой или в положении полусидя. По мере прогрессирования нарушений кровообращения возникают приступы кашля и удушья по типу сердечной астмы, она может перерасти в отек легких.
Застой крови приводит к появлению хрипов в легких, затем к клинической картине добавляются отеки ног
В большинстве случаев женщины ощущают ноющие боли в области сердца, учащенное или неритмичное сердцебиение, общую слабость, головокружение. Застой крови приводит к появлению хрипов в легких, затем к клинической картине добавляются отеки, боли в правом подреберье, набухание вен шеи.
В чем опасность для мамы
При всех видах кардиомиопатии снижается сократительная способность сердечной мышцы.
Это отражается в виде нарастания сердечной недостаточности, при ее декомпенсации возникает отек легочной ткани, жидкость скапливается в грудной и брюшной полостях, падает артериальное давление с развитием кардиогенного шока.
Повышается риск легочной и артериальной тромбоэмболии, нарушений ритма сердца и проводимости сердечных импульсов, вплоть до остановки сердца.
Нарушение ритма сердца и проводимости сердечных импульсов
Как отразится на ребенке
Нарушение кровообращения при кардиомиопатии негативно сказывается на поступлении крови через плаценту, плод при этом может испытывать кислородное голодание различной степени тяжести.
Это может вызвать замедление его роста и развития или появление аномалий строения внутренних органов, головного мозга. Выраженная плацентарная недостаточность провоцирует преждевременные роды, инфицирование плода, травмы новорожденного при родах, заболевания в первые месяцы жизни.
Для контроля над состоянием плода показано проведение кардиотокографии, акушерского УЗИ с исследованием плаценты, объема околоплодных вод, а также анатомического строения органов плода, его двигательной активности.
Также назначают определение уровня плацентарных гормонов, ферментативной активности крови.
Диагностика состояния будущей мамы
Обследование женщин включает:
- ЭКГ – можно обнаружить признаки перегрузки или гипертрофии камер сердца, нарушения ритма и проводимости, признаки ишемических явлений;
- УЗИ с допплерографией является наиболее информативным и безопасным вариантом исследования. Этот метод помогает измерить размеры полостей, толщину миокарда, оценить сократительную способность сердца, измерить сердечный выброс, конечно-диастолическое давление, изменение кровотока в легочной артерии и аорте.
УЗИ с допплерографией
Для уточнения диагноза может потребоваться исследование крови – общий анализ, биохимические пробы, коагулограмма, гормональный фон.
Лечение кардиомиопатии у беременной
При нарушении системного и плацентарного кровообращения беременность протекает чаще всего с осложнениями. Поэтому пациенткам требуется постоянное врачебное наблюдение в стационарных условиях. Там проводится контроль за состоянием будущей матери и плода, при критическом нарушении гемодинамики и угрозе для жизни предлагается экстренное родоразрешение.
Специфическое лечение кардиомиопатий отсутствует. Терапия направлена на ликвидацию последствий сердечной недостаточности, нарушений ритма и предупреждение тромбоэмболических осложнений. Для этого назначают:
- мочегонные в невысоких дозах – Гипотиазид, Лазикс;
- сердечные гликозиды при тахиаритмиях и низком сердечном выбросе – Дигоксин, Строфантин;
- бета-блокаторы – Карведилол, Метопролол;
- антагонисты кальция – Изоптин, Дилтиазем;
- антикоагулянты – Гепарин, Клексан.
При перипартальной форме кардиомиопатии хороший результат получен от применения Парлодела.
Для ограничения нагрузки на сердечную мышцу рекомендуется щадящий или постельный режим, снижение содержания соли в рационе до 2 — 3 г, свободной жидкости до 1 литра.
В питании должны преобладать растительная пища, отварная рыба, курица, индейка, кисломолочные напитки.
Следует полностью исключить любые соленые, жирные, острые, консервированные блюда, соусы промышленного приготовления, полуфабрикаты. Принимать пищу нужно дробными количествами, избегать любых стимуляторов – кофе, крепкого чая, тонизирующих напитков.
Профилактика проблем с сердцем
Кардиомиопатия является крайне неблагоприятным заболеванием, при котором не рекомендуется беременность. Поэтому в период ее планирования обязательно прохождение медицинского генетика, так как подавляющее число случаев этой патологии имеет наследственно-обусловленное происхождение.
Для укрепления сердечной мышцы рекомендуется исключить физическое и нервное перенапряжение, никотиновую и алкогольную интоксикацию, нормализовать вес тела еще до беременности.
При вынашивании ребенка женщина должна ежедневно гулять на природе, контролировать питание, включать в него максимально полезные продукты для сердца – курага, изюм, орехи, гречневую и овсяную каши, овощи, фрукты и ягоды. Вся пища должна быть свежеприготовленной, не содержать искусственных красителей и консервантов.
Смотрите на видео о нагрузках на сердце при беременности:На всем протяжении беременности требуется регулярное посещение гинеколога, а при необходимости и кардиолога, измерение веса, артериального давления. Категорически запрещается самолечение, применение любых препаратов и средств народной медицины без рекомендации специалиста.
Кардиомиопатия может впервые появиться в период беременности или в ранний послеродовый. Она создает угрозу для жизни матери и плода, так как приводит к сердечной и плацентарной недостаточности.
Рекомендуем прочитать статью об ишемической кардиомиопатии. Из нее вы узнаете о причинах развития ИКМП и факторах риска, симптомах, методах диагностики и лечения ишемической дилатационной кардиомиопатии.
А здесь подробнее о дисгормональной миокардиодистрофии.
Патология протекает в дилатационной, рестриктивной, гипертрофической или аритмогенной форме. Особым заболеванием, связанным с изменением гормонального фона, является перипартальная кардиомиопатия. Для диагностики назначается ЭКГ и УЗИ, учитываются клинические признаки. Лечение преимущественно стационарное, при декомпенсации может потребоваться искусственное родоразрешение.
Кардиомиопатия при беременности — симптомы, диагностика, лечение
В период вынашивания ребёнка будущая мама сталкивается с множественными проблемами и ограничениями: хронические болезни обостряются, повышаются риски развития патологий и осложнений, к которым есть предрасположенности. Часто встречается кардиомиопатия при беременности. Что же это такое? Каковы причины и симптомы?
Что это такое
Это совокупность нарушений в функциях сердечной системы, которые в основном происходят из-за изменения мышечной ткани. Сюда не входят гипертензия, проблемы и дисфункция клапанов.
Протекать может в двух формах: острая и хроническая.
Почему возникает и кто в группе риска
Выделяют причины кардиомиопатии беременных — врождённые и приобретённые.
Врождённые факторы:
- нарушения эндокринной системы;
- патологии сердечно-сосудистой системы;
- внутриутробные пороки развития;
- травмы, полученные в родах;
- перенесённые вирусные и инфекционные болезни;
- неврозы и частый стресс;
- аутоиммунные заболевания.
На фоне беременности может развиться патология из-за следующих причин:
Изменения при гестации отрицательно влияют на сердце и его работу, в итоге развивается заболевание перипаратального типа. Но в большинстве случаев состояние женщины стабилизируется после родов через несколько месяцев.
Иногда возможно развитие более тяжёлых форм: гипертрофической и дилатационной.
Гипертрофическую провоцируют следующие факторы:
- наследственность;
- злоупотребление алкоголем и никотином;
- патологии в работе желез внутренней секреции;
- нарушение гормонального фона.
Дилатационная характеризуется следующими нарушениями:
- недостаточная эластичность сердечных мышц;
- увеличенная эластичность стенок органа;
- дефицит калия, магния и селена провоцирует дисфункцию мышечных сокращений.
Врачи выделяют женщин, у которых повышенная вероятность развития.
Сюда относятся:
- возраст роженицы 30+;
- частые аборты, хирургические вмешательства в анамнезе;
- многоплодная беременность;
- имеющие проблемы с сердечно-сосудистой системой;
- проживающие в зоне с плохой экологией;
- работающие на вредном производстве;
- злоупотребляющие вредными привычками.
Врачи настоятельно советуют планировать зачатие, чтобы заранее узнать о возможных рисках.
Виды
Кардиомиопатия беременных бывает разных видов. В гестационный период выделяют особую форму, возникающую только при вынашивании – перипартальную.
Дисгормональная, перипартальная – до сих пор является малоизученной болезнью. Развивается в околородовой период, за месяц или через пару месяцев после родов. Врачи склонны, что главная причина возникновения – это влияние пролактина на сердечную мышцу.
Именно этот гормон отвечает за лактацию, но он же угнетает рост сосудов и провоцирует спазм, от которого гибнут клетки. В итоге сократительная способность органа резко снижается, признаки сердечной недостаточности возрастают.
Если болезнь протекает в острой фазе, то высокий риск отека лёгких и астмы.
Гипертрофическая чаще передаётся по наследству. Выделяют несколько разновидностей:
- Обструктивная – создаёт препятствия для нормальной работы сердца.
- Необстуктивная – мышечный слой разрастается и тормозит поступление крови в аорту.
Другой вид — рестриктивный. Внутренний слой органа значительно утолщается. Основная причина – аллергическая реакция, в следствие этого воспаляются и разрушаются ткани. Поражённые участки подвергаются тромбозу.
Дилатационная – из-за большой нагрузки происходит разрастание мышечного слоя на сердце и ослабевает, а кардиомициты растягиваются. В результате полости увеличиваются в размерах и хорошо наполняются кровью.
Миокард не функционирует нормально и не может вытолкнуть кровь в сосуды. В итоге возникают застойные процессы, обостряется недостаточность.
Аритмогенная правожелудочковая развивается из-за нарушения распространения сердечного импульса по миокарду. Это вызывает дисфункцию ритма и провоцирует фибрилляцию желудочков. Патология опасна и если вовремя не выявить, то может вызвать смерть.
Чем опасна
Патология напрямую влияет на работу органа: сократительная способность понижается, возрастает угроза сердечной недостаточности, отек лёгких, артериальное давление падает.
Если не заниматься лечением, то маме и ребёнку угрожает летальный исход. В тяжёлых случаях врачи вынуждены спасать только чью-то одну жизнь.
В последнем триместре патология может стать причиной развития гестоза, что напрямую влияет на ребёнка и роженицу.
Симптомы
Заболевание на начальных стадиях не имеет яркой клинической картины, пугающие симптомы возникают чаще в последнем триместре или же после родов. Очень часто ее признаки путают с обычными недомоганиями.
Характерные симптомы:
- отдышка;
- слабость и апатия;
- сердцебиение учащённое;
- артериальное давление нестабильно;
- возможна тахикардия, аритмия.
Многие женщины отмечают, что при заболевании чувствуют боль в области сердца. Интенсивность и периодичность зависит от стадии и формы.
Когда и к кому обратиться
В период вынашивания беременная должна регулярно наблюдаться у гинеколога и всегда сообщать об изменениях в самочувствии, даже незначительных.
При первых же подозрительных признаках следует обратиться к лечащему врачу, тот в свою очередь направит к кардиологу.
Своевременное лечение кардиомиопатии при беременности позволит сохранит жизнь матери и ребёнку.
Методы диагностики
Для диагностика заболевания проводится несколько процедур.
Для определения формы и стадии могут потребоваться дополнительные мероприятия.
- Анализ крови.
- Анализ мочи.
- КТГ.
- Биопсия миокарда.
- Консультация генетика.
Необходимо выполнить все прописанные рекомендации и пройти полное обследование.
Способы лечения
Беременность и кардиомиопатия – это опасный тандем, женщина обязательно должна лечится. Но вначале необходимо выявить причину. Исходя из этого терапия может быть медикаментозная и хирургическая. Затем нужно соблюдать меры профилактики.
Женщину чаще всего направляют в стационар, чтобы регулярно наблюдать за изменением состояния.
Если же заболевание возникло на фоне вынашивания и вызвано гормональным дисбалансом, то можно проводить терапию в домашних условиях, соблюдая все предписания врача и профилактические меры.
Возможные осложнения
Последствия кардиомиопатии при беременности зависят от степени и формы болезни. На начальных стадиях и при своевременном лечение можно избежать осложнений. Но, если не заниматься терапией, то могут возникнуть проблемы:
Чтобы избежать отрицательного влияния и сохранить собственную жизнь, жизнь ребёнка — необходимо обязательно соблюдать предписанное лечение.
Профилактика
Полностью предотвратить и исключить развитие патологии в гестационный период нельзя. Но снизить шансы развития болезни вполне реально. Основные правила профилактики:
Полезно перед зачатием ребёнка посетить генетика, что я узнать о возможных проблемах и рисках.
Кардиомиопатия при беременности – это серьёзное заболевание, требующее быстрого лечения. Если запустить и не заниматься терапией, то женщина и ребёнок могут погибнуть.
: гипертрофическая кардиомиопатия — как лечить
Кардиомегалия у детей и взрослых
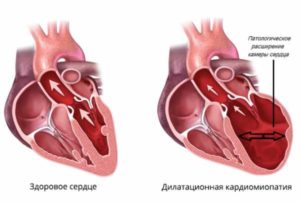
Сердце здорового человека имеет четко изученные размеры. Методы исследования полостей позволили «вычислить» объем внутренних камер, площадь клапанов, диаметр атриовентрикулярных проходов. Кардиомегалия — термин, принятый для обозначения чрезмерно увеличенного сердца. Это может касаться только одной части или всех четырех отделов.
Конкретные максимальные размеры не определены, поэтому важно диагностическое подтверждение мнения врача.
Следует отличать кардиомегалию от гипертрофии миокарда, при которой увеличенный объем связан с утолщением мышцы. Изменения обнаруживаются чаще всего при рентгенографии грудной клетки или профилактической флюорографии. Не обязательно у человека присутствуют признаки заболевания сердца. Однако выявление увеличенного сердца всегда требует выяснения причин путем более глубокого обследования.
Кардиомегалия появляется не в начальной стадии болезни, а сигнализирует о длительной патологии.
Состояния, имитирующие кардиомегалию
Врачи рентгенологи знают, что обнаружение расширенной сердечной тени еще не говорит об истинном увеличении его полостей. «Ложная» диагностика возможна при:
- Синдроме «прямой спины» — формируется у человека с плоской грудной клеткой, слабо выраженным физиологическим изгибом позвоночника, при впалой грудине. В этих случаях тень сердца «расползается» в стороны (рентгенологи говорят об «эффекте блина»), потому что орган сдавлен между позвоночником и грудиной. Снимки в боковой проекции позволяют измерить расстояние между восьмым грудным позвонком и грудиной. Если оно у мужчин меньше 11 см, а у женщин — 9 см, то расширение сердца считается ложным.
- Жидкости в полости перикарда — выпот наблюдается при болезнях перикарда, травмах, сниженной функции щитовидки, задержке воды в организме.
- Увеличенном отложении жира в области верхушки сердца («жировая подушка»).
- Врожденной патологии — отсутствии перикардиального слоя. При этом тень сердца смещается влево.
- Жидкости в плевральной полости — при плеврите, травме ребер и плевральных листков. Для диагностики используют повторную рентгенографию в горизонтальном положении. Четко изменяется картина за счет исчезновения уровня жидкости.
- Большом животе при асците, жировых отложениях, которые вызывают подъем диафрагмы. Тень сердца похожа на увеличенную.
Для диагностики истинной кардиомегалии существует достаточно методов.
При таком животе возможна «ложная» кардиомегалия
Чем вызвана патология?
Наиболее частые причины кардиомегалии связаны со следующими патологическими состояниями и болезнями:
- артериальная гипертония — подтверждается измерением повышенного уровня артериального давления, длительным «стажем» болезни, признаками гипертрофии левого желудочка на ЭКГ;
- врожденные и приобретенные пороки сердца — аускультативно прослушиваются характерные шумы, диагностика обнаруживает изменение строения и функции клапанов;
- ишемия сердца — сведения о ранее перенесенном инфаркте миокарда, стенокардии, выявление нарушенной проходимости венечных сосудов;
- кардиомиопатия — отсутствие связи с перечисленными причинами, указание на возможную вирусную инфекцию, хронический алкоголизм;
- длительный прием лекарств типа Новокаинамида, Метилдофы, цитостатиков (при лечении опухолей) приводят к аутоиммунному миокардиту и замещению миокарда на фиброзную рубцовую ткань.
Клинические проявления
Типичной симптоматики, указывающей на кардиомегалию, нет. Все признаки зависят от заболевания-виновника этой патологии и проявляются обычными сердечными жалобами.
Также почитать:Гипертрофия миокарда правого желудочка
Проявления право- и левожелудочковой недостаточности:
- повышенная утомляемость;
- одышка при физической нагрузке;
- сердцебиение;
- приступы одышки по ночам;
- отеки на стопах и голенях;
- набухание вен шеи;
- увеличение живота;
- тяжесть справа в подреберье.
Как относиться к болям в сердце?
Кардиомегалия не является симптомом ишемической болезни. Но перенесенный острый инфаркт, длительные приступы стенокардии стабильного и нестабильного типа, признаки атеросклероза могут привести к гипертрофии и дилатации (расширению полостей) сердца. Аневризма левого желудочка приводит к расширению сердца и вызывает сужение коронарных артерий.
Поэтому боли в области сердца могут носить характер приступов, иррадиировать в левое плечо, лопатку, челюсть, сниматься нитроглицерином.
По характеру боли не отличаются от стенокардии
Характер боли при перикардите и плеврите зависит от положения тела, усиливается при глотании, на вдохе, уменьшается при наклоне вперед.
Часть пациентов длительно чувствует себя нормально или не связывает утомляемость и одышку с болезнью сердца. Поэтому врачу нужно выяснить в беседе наличие начальных клинических проявлений.
Почему увеличивается сердце у ребенка?
Кардиомегалия может быть врожденной и обнаруживаться у плода при УЗИ исследовании беременной. Эта патология считается очень редкой, но опасной. Около 1/3 новорожденных с выявленной подобной патологией умирают в первые 3 месяца. А у 1/4 формируется хроническая левожелудочковая недостаточность.
Установлены следующие причины патологии у детей:
- инфекционные болезни матери во время беременности;
- курение матери;
- неблагоприятная экология, ионизирующая радиация;
- мутация на генетическом уровне;
- врожденные пороки сердца.
Формирование аномалии Эбштейна, редкого врожденного порока (1% от всех видов) связывают с развитием кардиомегалии. Порок образуется комбинированным поражением:
- трехстворчатого клапана в правом атриовентрикулярном отверстии;
- незаращением межпредсердного овального отверстия;
- уменьшением размеров правого желудочка.
Размеры сердца плода увеличиваются в 2 раза. Одновременно в полостях выявляются тромбы.
Приобретенная патология в детском возрасте связана с перенесенными инфекциями, осложненными аллергическими миокардитами.
На какие симптомы у детей следует обратить внимание
Диагностика патологии у малышей зависит от внимания родителей и близких людей. Наиболее часто у детей проявляется:
- частое поверхностное аритмичное дыхание;
- бледность кожи с синюшностью вокруг губ и носа;
- отсутствие аппетита;
- повышение потливости;
- выраженная тахикардия;
- отеки.
Алгоритм действий врача при обнаружении кардиомегалии
Если врач получает заключение об увеличенных размерах сердца, его тактика должна обязательно включать дальнейшее дообследование, выяснение причин, выбор плана лечения.
Алгоритм действий включает все этапы:
- Необходимо подтвердить истинность кардиомегалии.
- Поставить вопросы перед врачами диагностических кабинетов: какая именно из камер сердца увеличена и насколько, имеется ли гипертрофия или дилатация отделов.
- Выяснить причину с помощью опроса пациента, изучения документов, истории болезни.
- Оценить степень нарушения функции сердца.
- Проверить симптомы.
- Определить тактику терапии: профилактические меры (диета, режим, исключение факторов риска ишемии, антигипертензивные препараты); назначить необходимую дозировку лекарственных препаратов для лечения (гликозиды, мочегонные, β-блокаторы, нитропрепараты, антагонисты кальция); проконсультировать пациента по вопросу хирургического вмешательства (устранение порока сердца, стентирование коронарных артерий, шунтирование).
Рентгеновское исследование
Рентгенография часто служит первым способом обнаружения патологии. Обзорная рентгенограмма в прямой и боковой проекциях сейчас заменяется флюорографическим снимком. На нем врач определяет увеличение поперечного и продольного размеров, рассчитывает соотношение ширины сердечной тени и грудной клетки (в норме не более 50%).
Картина увеличенного сердца на прямой рентгенограмме
Рентгенологи знают, как отличить тени при перикардите, выпоте жидкости в плевральную полость. В заключении указывают вероятные размеры полостей сердца.
На общей рентгенограмме видно застойное полнокровие сосудов в нижних отделах легких, патология аорты и легочных артерий.
Электрокардиография
По ЭКГ можно судить об утолщении стенок желудочков или предсердий, наличии ишемии, рубцовых постинфарктных изменениях, дистрофии и участках кардиосклероза.
Эти изменения дают вспомогательную информацию к диагностике.
Возможности эхокардиографии
Метод позволяет оценить анатомические особенности и помогает выявить причину, функциональное состояние сердца.
На эхокардиограмме виден клапанный аппарат, движение створок, точные размеры камер. Можно определить природу порока сердца (ревматизм, септический эндокардит).
Применение катетеризации полостей сердца
Метод используется при подготовке больного к операции, когда важно знать гемодинамику внутри сердца. Оценивается степень обратного заброса потока крови. Одновременно используется коронарография венечных артерий для оценки их проходимости.
Диагностика включает:
- общий и биохимический анализ крови;
- исследование гормонального баланса;
- липидов;
- ревматоидного фактора;
- бакпосев для выявления инфекции.
Степень тканевой гипоксии определяется по насыщению кислородом.
Возможности лечения
При лечении кардиомегалии следует понимать, что эта патология необратима.
Консервативная терапия только поддерживает силу сокращений миокарда, обеспечивает профилактику быстрой сердечной недостаточности.
Пациенту предлагается ограниченный режим физических нагрузок.
Диета требует отсутствия соли, уменьшения жидкости. Показаны продукты, не содержащие животные жиры, нужны витамины из овощей и фруктов.
Лекарственные препараты назначаются в зависимости от основного заболевания, приведшего к кардиомегалии, или от степени сердечной недостаточности.
В выбор врача обязательно входят сердечные гликозиды, мочегонные по схеме, нитраты пролонгированного действия.Хирургические операции помогают устранить врожденные дефекты, улучшить питание мышцы сердца. Они способны продлить жизнь пациенту, но не избавить от патологии. Трансплантация сердца возможно в будущем станет более доступна для больных.
Патология очень сложна в лечении прежде всего в связи с недостаточной информацией о причинах. Изучение пускового механизма на молекулярном уровне позволит предотвратить болезнь.
