ПГД диагностика эмбрионов
Содержание
Что такое ПГД при ЭКО и для чего проводят данное исследование?
В данном разделе Вы узнаете:
Готовясь пройти процедуру экстракорпорального оплодотворения (ЭКО), каждая женщина или семейная пара имеет определённый страх, связанный со здоровьем будущего ребенка.
Действительно никто не может предугадать, как произойдёт оплодотворение и насколько здоровым получится эмбрион.
Даже у некоторых абсолютно здоровых пар (их доля составляет 5%) после зачатия естественным путём может родиться ребёнок с генетическими заболеваниями или хромосомными отклонениями, которые иногда не могут выявить даже пренатальные скрининги.
К счастью, сегодня существуют методики, которые позволяют выявлять нарушения в строении эмбриона уже в первые дни его развития. В первую очередь это преимплантационная генетическая диагностика при ЭКО. Рассмотрим подробнее, в чем именно заключается суть такого исследования.
Из названия процедуры уже понятно, что проводится данная генетическая диагностики перед имплантацией эмбриона, зачатие которого произошло экстракорпорально, в матку женщины. При естественном зачатии ПГД не проводится.
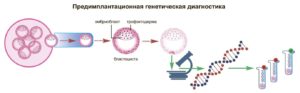
Анализ ПГД при ЭКО – это высокотехнологичное исследование, что проводится на самом раннем сроке развития эмбриона – третьем или пятом дне. Основная цель процедуры – выбор абсолютно здорового эмбриона для дальнейшей подсадки в матку. Данный анализ проводится на малом количестве биологического материала и должен быть выполнен в сжатые сроки.
Также важно учесть, что для PGD должны быть соответствующие показания:
- возраст будущей матери выше 35 лет;
- возраст будущего отца выше 45 лет;
- в семье одного или обоих будущих родителей из поколения в поколение передаются одни и те же онкологические или генетические заболевания;
- наличие в медицинской истории матери гибели плода (или новорожденного ребенка) из-за резус-конфликта;
- привычное невынашивание беременности (выкидыши или остановка развития эмбриона на ранних сроках беременности);
- неудачные попытки ЭКО (более трёх);
- низкие показатели спермограммы мужчины (нарушение сперматогенеза, малое количество сперматозоидов в семенной жидкости, большое количество сперматозоидов с аномальным строением).
PGD позволяет выявить у эмбриона как хромосомные нарушения, так и генетические заболевания. Не исключено, что после проведения ПГД (PGD) диагностики при ЭКО нескольких получившихся эмбрионов подсадка будет и вовсе отменена из-за их низкого качества (это может случиться по разным причинам). Чем старше женщина, тем выше процент выбраковки эмбрионов.
Такое исследование, как ПГД, отчасти является альтернативой пренатальной диагностики, однако полностью заменить её, конечно, не может. Женщины, забеременевшие после ЭКО с PGD, также, как и все другие, должны проходить плановые УЗИ-скрининги и другие обследования для контроля над внутриутробным развитием малыша.
Следует добавить, что сегодня в России мало центров, где делают разного вида оценку генотипа эмбриона методом предимплантационной генетической диагностики ПГД при ЭКО – в СПб это центр репродукции «Генезис». Высокая технологическая оснащённость, квалификация и многолетняя практика врачей-эмбриологов, репродуктологов, генетиков дают возможность бесплодным парам стать счастливыми родителями здорового ребенка.
Преимплантационная генетическая диагностика: особенности проведения и преимущества NGS-анализа
В центре репродукции «Генезис» в рамках использования метода ПГД проводится оценка эмбриона с помощью NGS-анализа (next generation sequencing).
Расшифровать эту аббревиатуру можно как «секвенирование нового (следующего) поколения» или высокопроизводительное секвенирование.
Этот метод взят внедрен не так давно как в России, так и за рубежом, лишь в 2013 году, но является самым информативным на сегодняшний день. Он позволяет оценить как число всех хромосом эмбриона, так и мелкие нарушения в них.
В ходе процесса секвенации при NGS каждый сегмент генетического кода анализируется многократно. Такой подход существенно повышает точность ПГД. Считается, что вероятность ошибки или «пропуска» мутации при использовании этой технологии очень мала – ниже 0,001%.
При проведении ПГД увеличивается вероятность наступления беременности при ЭКО. По статистике, при экстракорпоральном оплодотворении с преимплантационной генетической диагностикой эмбриона методом NGS вероятность успеха составляет 70%.
При этом врачи из нескольких получившихся эмбрионов выбирают только один и его подсаживают.Это помогает миновать наступление многоплодной беременности, поскольку выносить её способна не каждая женщина, тем более переступившая через порог 35-летия.
От чего зависит стоимость преимплантационной генетической диагностики эмбрионов?
Многие пары, столкнувшиеся с проблемой бесплодия, знают о процедуре ЭКО, но не всегда готовы решиться на неё. В первую очередь пугает то, что экстракорпоральное оплодотворение довольно часто проходит безуспешно. Второй же фактор – высокая цена на процедуру. И чем больше вспомогательных манипуляций необходимо произвести до подсадки эмбриона, тем выше получается стоимость.
Увеличивает цену ЭКО процедура PGD – преимплантационная генетическая диагностика эмбриона. Высокая цена объясняется тем, что для проведения всех подготовительных манипуляций с эмбрионом требуется дорогостоящее оборудование: микроскопы, центрифуги, компьютерная техника, микрохирургические инструменты, медикаменты и многое другое.
Взглянуть на ценовую политику можно и под другим углом.
Во сколько может обойтись лечение родившегося больного ребёнка (если оно вообще окажется действенным)? Сколько трудностей придётся преодолеть родителям и малышу на пути борьбы со сложным заболеванием? Скорее всего, эти значения окажутся не сопоставимыми, и вопрос, делать или не делать анализ ПГД (PGD) эмбриона, отпадёт сам собой. По показаниям делать, безусловно.
Сделать это исследование можно в центре репродукции «Генезис». Здесь работают высококвалифицированные профессионалы различных специализаций: гинекологи, репродуктологи, эмбриологи и другие. Техническая оснащённость клиники не уступает многим европейским медицинским центрам по планированию семьи.
Здесь бесплодным парам порекомендуют именно тот комплекс мероприятий, который максимально увеличит шанс наступления беременности с первой попытки.
Сколько стоит ПГД в каждом конкретном случае, сколько эмбрионов нужно подвергать анализу ПГД (PGD), рассчитывается индивидуально (стоимость фиксируется в договоре между клиникой и пациентом).
Лечение бесплодия, ЭКО

Применение преимплантационной генетической диагностики возможно исключительно в рамках программы ЭКО, и в свое время стало настоящим прорывом в области вспомогательных репродуктивных технологий.
Возможность определять генетические нарушения на стадии доимплантационного развития – шанс значительно повысить эффективность лечения бесплодия и достигнуть главной цели – рождения здорового малыша в семье.
Показания к ПГД
Преимплантационная генетическая диагностика рекомендуется в случае диагностированных генетический нарушений у одного или обоих будущих родителей.
Если у мужчины и женщины обнаружены нарушения в кариотипе,ПГД является одним из важнейших этапов в алгоритме предупреждения рождения ребенка с патологией и наступления беременности плодом с патологией.
В данном случае ПГД предполагает исследование эмбрионов на анеуплоидии хромосом, вовлеченных в транслокации, а также на самые распространенные хромосомные нарушения (синдромы Дауна, Патау, Эдвардса).
Рис.1. Анеуплоидии у эмбриона по хромосомам 15, 20 и 21 у пациентки 40 лет методом NGS.
ПГД назначают при неудачах ЭКО и привычном невынашивании беременности. Как при естественном зачатии, так и в рамках программ ВРТ, основное количество (75-80%) прерываний беременности приходится на I триместр.Причинами невынашивания беременности могут быть как генетические отклонения эмбриона, так и многоплодие. ПГД при невынашивании беременности может помочь уменьшить частоту самопроизвольного прерывания. У пациентов с выкидышами в анамнезе уровень спонтанных абортов удалось снизить до 16.
7% против ожидаемых 36.5%, у женщин старше 35 — до 12% против ожидаемых 44.5%.
Рис.2. Биопсия клеток трофэктодермы у эмбриона 5 дня развития.
Преимплантационная генетическая диагностика незаменима и в случае мужского фактора бесплодия, при выявлении высоких показателей генетических нарушений в сперматозоидах.
Изучение хромосом в сперматозоидах, полученных от мужчин с олиго/астено/ тератозооспермией (ОАТ), показало повышенный уровень анеуплоидии (неправильный набор хромосом) по сравнению с мужчинами без отклонений в показателях спермограммы.
У мужчин с нормальным кариотипом показатель частоты анеуплоидии половых хромосом в сперматозоидах наблюдали при олигоастенотератозооспермии в 4 раза чаще, чем при нормальной спермограмме.
Применение для оплодотворения сперматозоидов с патологическим набором хромосом приводит к формированию эмбриона с генетической патологией, а затем, зачастую, к замиранию и невынашиванию беременности, или рождению ребенка с патологией.
Рис.3. Генетическая диагностика у эмбрионов методом КФ-ПЦР.
Репродуктолог рекомендуют проведение ПГД, если возраст женщины превышает 35 лет, так как, к сожалению, существует медицинская статистика, позволяющая говорить, что в позднем репродуктивном периоде повышается риск рождения ребенка с генетической патологией, в том числе с синдромом Дауна и серьезными заболеваниями, пороками развития различных органов и систем.
Показания к проведению ПГД
- случаи рождения детей с наследственной и врожденной патологией в анамнезе;
- диагностированные сбалансированные хромосомные аберрации (транслокации и др.) в паре;
- возраст женщины от 35 лет;
- 2 и более неудачных попыток ЭКО в анамнезе;
- замирание и невынашивание беременности в анамнезе, а также случаи пузырного заноса;
- высокий процент сперматозоидов с генетической патологией у мужчины;
- каждой семье, которая имеет желание провести ПГД в рамках программы ЭКО, чтобы быть уверенными в здоровье будущего ребенка и повысить шансы на успех лечения.
Рис.4. Уровень наступления беременности в рамках программы ЭКО с проведением генетической диагностики и без.
Возможности ПГД
Преимплантационная генетическая диагностика дает широкие возможности по выявлению генетических нарушений эмбрионов и позволяет осуществлять перенос перспективного, жизнеспособного эмбриона.
Преимплантационная диагностика позволяет успешно реализовывать и актуальную тенденцию современной репродуктивной медицины – селективный перенос одного здорового эмбриона и наступление беременности одним плодом, так как многоплодная беременность имеет свои особенности и акушерские риски.
Рис.5. Результаты анализа, полученные с помощью метода CGH и NGS.
Таким образом проведение ПГД достоверно помогает:
- увеличить частоту наступления беременности;
- увеличить частоту благополучного вынашивания беременности;
- снизить частоту наступления многоплодных беременностей;
- снизить риски рождения ребенка с патологией.
Как и когда проводится ПГД?
Проведение преимплантационной генетической диагностики включает 2 этапа: получение клеток от эмбрионов с помощью специального лазерного оборудования, которое является безопасным для развивающихся эмбрионов; исследование полученного материала в генетической лаборатории.
Забор клеток для ПГД, как правило, проводится на 5-е сутки развития, на стадии бластоцисты. Именно в этот период у эмбриона уже достаточно много клеток, и, соответственно, ДНК для анализа, что позволяет получать более достоверные и надежные результаты диагностики.
Пгд – все за и против для успешной беременности: предимплантационная генетическая диагностика эмбрионов
Стоит ли делать ПГД для повышения шансов успешного наступления беременности? Решение о проведении предимплантационной генетической диагностики вызывает массу споров на форумах будущих ЭКО-мам. Актуальность вопроса остается на пике, тем более что стоимость ПГД при ЭКО увеличивается. Так влияет ли анализ на вероятность наступления беременности?
- Цели и преимущества анализа
- Зачем делать ПГД при ЭКО?
- Показания к проведению
- Проводить диагностику или нет?
- Как часто встречаются генетические отклонения у эмбрионов?
- Как проводится исследование?
- Этапы
- На какой день лучше провести ПГД на 3 или на 5?
- Отмена переноса после диагностики
- Подготовка к программе
- Что нужно сделать при наступлении беременности?
- Стандартные наборы для диагностики
Цели и преимущества анализа ПГД
Предимплантационная генетическая диагностика ПГД при ЭКО – это метод исследования генома до переноса эмбриона в полость матки. цель – выбор эмбриона для подсадки без генетических патологий, носителями которых являются родители.
Для успешной беременности важно перенести не просто качественный, но и «здоровый» в генетическом плане зародыш. Основное преимущество ПГД – это снижение риска прерывания беременности, как самопроизвольных абортов, так и искусственного прерывания в случае выявления патологии на перинатальном этапе (т. е, когда беременность уже наступила).
Зачем делать анализ?
Положительный эффект от ПГД достаточно весом. Зачем же рекомендуют проведение анализа репродуктологи? Анализ важен, так как он:
- увеличивает процент имплантации;
- снижает уровень самопроизвольных абортов;
- снижает уровень рождаемости детей с генетическими отклонениями (наиболее часто встречаемая патология – рождение ребенка с синдромом Дауна);
- дает возможность выбора одного, но самого лучшего эмбриона для трансфера в матку (позволяет избежать многоплодной беременности);
- способствует рождению здорового доношенного ребенка в срок;
- позволяет выбрать пол ребенка, что необходимо для предупреждения генетических отклонений, сцепленных с полом.
Недостаток ПГД – стоимость программы ВРТ повышается.
Показания к проведению ПГД при ЭКО
Проведение ПГД показано:
- супружеским парам с высоким генетическим риском (семейные случаи генетических заболеваний);
- женщинам старше 35 лет. С возрастом количество генетически аномальных эмбрионов значительно возрастает, а доля нормальных снижается.
- семейным парам, у которых возраст партнера превышает 45 лет;
- в случае если мужчина имеет тяжелые нарушения сперматогенеза, высокий процент аномальных сперматозоидов, или единичные половые клетки.
- женщинам с привычным невынашиванием, особенно на ранних сроках беременности от 4 до 8 недель.
- парам после многократных неудачных попыток ЭКО.
Биохимическая беременность
Проводить анализ ПГД или нет?
Проведение ПГД актуально также для пар, которым переносили эмбрионы хорошего и отличного качества, но беременность не наступила. Одна из возможных причин – генетическое нарушение.
Эмбрион нормального качества может быть с нарушенным генотипом. Хорошее качество переносимой единицы – это не всегда качественный генотип.
Поэтому ПГД при ЭКО – это всегда вторая ступень отбора эмбрионов для переноса в полость матки. Первая ступень – продленная культивация до стадии бластоцисты. Первые три дня развитие зародыша происходит на материнских запасах. На 4 день включается в работу собственный геном. Грубые нарушения генетической информации в клетках блокируют дальнейшее развитие.
Как часто встречаются генетические отклонения у эмбрионов?
У эмбрионов отличного и хорошего качества достаточно большой процент изменений кариотипа (анеуплоидий), которые не позволяют нормально развиваться в дальнейшем. С данными в цифрах можно ознакомиться в таблице 1.
Таблица 1. Качество бластоцист и качество генетического набора хромосом
| Качество бластоцисты | Отличное | Хорошее | Удовлетворительное | Неудовлетворительное |
| Процент эмбрионов с правильным набором хромосом (здоровых) | 56,4% | 42,8% | 39,1 | 25,5 |
| Частота анеуплоидий (аномальный набор хромосом) | 43,6% | 57,2% | 60,9% | 74,5% |
Можно сделать вывод, что в 25–39% случаев беременность могут дать эмбрионы удовлетворительного и неудовлетворительного качества, так как они генетически полностью «здоровы». Но для того чтобы их выявить, нужен анализ ПГД. Проведение диагностики на таких эмбрионах крайне затруднительно. Клеточного материала слишком мало и его достаточно трудно получить без ущерба для развивающегося организма. Риск остановки развития эмбрионов удовлетворительного и неудовлетворительного качества после биопсии очень высок. Чаще всего их не подвергают исследованию.
Метод ПГД – как проводится исследование?
В мире существует 4 метода проведения ПГД, для которых необходимо разное оснащение генетической лаборатории:
- Флуоресцентная гибридизация in situ – FISH. Наиболее доступный и чаще всего используемый метод в странах СНГ. По сравнению с другими он недорогой, требует немного времени – всего 4–5 часов. Его недостаток – он не позволяет исследовать все хромосомы.
- Сравнительная геномная гибридизация (CGH). Метод позволяет исследовать все хромосомы, достаточно дорогой, требует значительных временных затрат. При его использовании бластоцисты замораживают и перенос осуществляют в криопротоколе.
- Полимеразная цепная реакция (PCR). Позволяет исследовать моногенные хромосомные мутации и требует предварительной диагностики родителей. Вначале проводится обследование супружеской пары, выявляется наличие мутации (определяется в каком гене). И только после того, как ее выявили у родителей, мутацию ищут у эмбриона.
- Now-Generation Sequencing – метод ПГД, позволяющий исследовать все хромосомы и полиморфизмы (полный геномный анализ), очень дорогой. На сегодняшний день – это одна из высокоразрешающих технологий, которая позволяет исследовать не только хромосомный набор, но и мутации в любом из участков хромосом.
Этапы проведения ПГД
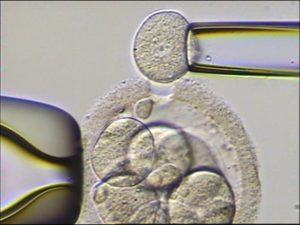
Исследуют генотип у трехдневных и пятидневных эмбрионов. В последнее время тенденция идет к тому, что анализ чаще выполняют 5-дневкам. Причина – возможность более точного анализа по результатам исследования не одной клетки, а нескольких.
Для ПГД эмбриона третьего дня культивации берут 1 (максимум 2) бластомер. При анализе бластоцист делают забор 5–7 клеток из трофэктодермы (участок эмбриональной ткани, из которой развивается плацента).
Клетки, из которых развиваются собственно органы и ткани ребенка в исследовании не участвуют.
Этапы проведения ПГД:
- Биопсия эмбриона.
- Фиксация ядер клеток на слайде (предметное стекло для работы под микроскопом).
- Гибридизация ДНК-зондами. Зонд – это метка, каждой хромосоме соответствует своя метка, которая отличается цветом флуоресцентного свечения. Каждая пара хромосом светится определенным цветом, что позволяет их идентифицировать.
- Визуализация на мониторе компьютера флуоресцентного микроскопа и интерпретация полученной информации. В каждом ядре подсчитывается количество хромосом. Если количество хромосом нормальное, то такую бластоцисту рекомендуют к переносу. Если выявляется трисомия (три хромосомы вместо двух) или моносомия (одна хромосома вместо двух) – эмбрион не рекомендован к переносу. Он аномальный.
На какой день лучше провести ПГД на 3 или на 5?
Последние исследования показали, что биопсия эмбрионов для ПГД на третьи сутки дает высокий риск остановки развития. Плюс к этому у зародыша на 3 сутки высокий уровень мозаицизма (клетки генетически отличаются), что влечет появление ложных результатов и повышает процент ошибки.
Широко используется ПГД эмбриона на 5 сутки, поскольку биопсия для него менее травматична, а материала для исследования больше.
Другие преимущества ПГД для удачного ЭКО:
- бластоцисты легче переносят биопсию;
- выше частота наступления беременности;
- низкий риск остановки развития.
Существует понятие «полная бластоциста» – это когда произошла полная дифференциация клеток эмбриона и под микроскопом четко видна внутриклеточная масса и трофэктодерма. Именно таким бластоцистам делают предимпланационную генетическую диагностику.
ЭКО при невынашивании беременности
Существует понятие «ранней бластоцисты». У них дифференцировка еще не завершилась. Такие эмбрионы не подвергают биопсии, а продолжают культивацию до 6 суток и после завершения дифференцировки делают ПГД.
Отмена переноса после ПГД
Процент отмены подсадки эмбрионов после ПГД достаточно высок, и его уровень растет вместе с возрастом женщины. Часто бывает, что после исследования нет эмбриона, пригодного для переноса. У женщин старше 40 лет процент выбраковки эмбрионов составляет 25%.
У одной из четырех женщин после обследования ПГД качественных эмбрионов в генетическом отношении нет вовсе, и перенос не проводится.
Риски ПГД
Обследование инвазивное, поэтому существуют риски для самого зародыша и риски недостоверности полученных данных обследования:
- риск повреждения эмбриона при биопсии, особенно это касается 3 дневных эмбрионов;
- риск биологической ошибки при высоком уровне мозаицизма;
- риск нарушения работы оборудования или недостаточная квалификация доктора.
Подготовка к программе ЭКО с ПГД
Перед программой ЭКО с ПГД обязательно проводится консультация врача-генетика.
Подготовка к ЭКО + ПГД включает:
- обследование пары (кариотипирование, выявление мутаций, перестроек);
- определение показаний к ПГД;
- разъяснений сути программы, возможных рисков и ошибок, точности метода.
Также важно оговорить с доктором тактику поведения в случае малого количества эмбрионов (на одном эмбрионе не целесообразно проводить ПГД). А также действия при отсутствии эмбрионов на перенос по данным генетического исследования.
При наступлении беременности после удачного ЭКО с ПГД
С успешным наступлением беременности после ЭКО с ПГД женщину ожидает тщательное наблюдение с проведением ультразвукового скрининга, перинатального скрининга в первом и втором триместре, как при естественной беременности.
Что такое фракция фетальной ДНК и тест НИПТ
При выявлении патологии или отклонений от нормы принимается решение о необходимости инвазивной перинатальной диагностики. Это довольно сложная процедура, приравнивается к операции и проводится в стерильных условиях. Ее цель – получить биопсийный материал – ворсинки хориона, плаценту или околоплодные воды для анализа. Полученные образцы исследуют и ставят диагноз.
В случае спонтанного прерывания беременности проводится генетическое обследование абортивного материала.
Стандартные наборы для диагностики
Для исследования широко используются стандартные наборы. С их помощью можно диагностировать нарушения в 3 хромосомах (X, Y и 21 пара), в 9 (13, 18, 21, 15, 16, 17, 22, X, Y) или можно исследовать 24 хромосомы. При необходимости клиника заказывает индивидуальный набор для ПГД диагностики компании производителю.
Преимплантационная диагностика
Перенос эмбриона
Удачная подсадка эмбрионов
Эко в естественником цикле
Отзывы о крио протоколе
Криоконсервация эмбрионов
Что такое предимплантационная генетическая диагностика?
Эко после 40 лет с собственной яйцеклеткой
Почему не приживаются эмбрионы в матке
Поздняя имплантация эмбрионов после ЭКО
Предимплантационная генетическая диагностика эмбрионов при ЭКО, методы ПГД (FISH, CGH, PCR, NGS), стоимость диагностики
Предимплантационную генетическую диагностику иногда используют при экстракорпорального оплодотворения и после искусственной инъекции сперматозоида в яйцеклетку.
Такая процедура показана, если есть риск передачи наследственных генетических патологий от родителей малышу. ПГД при ЭКО позволяет выявить более 150 хромосомных аномалий еще до внедрения яйцеклетки в маточную полость женщины.
Поэтому риск рождения больного ребенка после процедуры сведено к минимуму.
Что такое ПГД
Хромосомный набор яйцеклетки или зародыша изучается в лабораторных условиях. Учитывая ранние сроки развития эмбриона, риск его травмирования сводится к 1%. Процедура назначается параллельно с основным лечением, предусмотренным протоколом. Однако для нее потребуется больше фолликулов, поэтому гормональная стимуляция яичников проводится в более интенсивном режиме.
Не все хромосомные мутации у родителей представляют опасность для здоровья их малыша. Развитие патологии напрямую зависит от признаков и комбинации генов у мамы и папы.
Различают два вида мутационных признаков: доминантный и рецессивный. Передача малышу доминантного мутирующего гена увеличивает риск патологии у ребенка на 50%. Если родители — носители рецессивного признака, то генетическая болезнь появится, когда малышу передадутся оба «больных» гена мамы и папы.
К тому же некоторые генетические патологии связаны с полом. Так, женская двадцать третья хромосомная пара выглядит как XX, мужская – как XY. Поэтому нарушения в одной хромосоме женщин не вызовет болезнь, так как вторая заблокирует ее действие. Здоровый рожденный ребенок продолжит «носительство» дефектной хромосомы.
У мужчин нет такой защиты, поэтому от них мальчики родятся с генетической патологией, а девочки в половине случаев станут носительницами «бракованной» хромосомы.С помощью предимплантационной генетической диагностики эмбрионов генетики устанавливают конкретную комбинацию, которую унаследовал эмбрион. Полученная информация позволяет выявить, родится ли ребенок с патологией или только станет носителем хромосомного дефекта. Исследованию подлежат все полученные эмбрионы, из которых отбирают самые «чистые».
Этот анализ нельзя путать с предимплантационным генетическим скринингом. Отличие ПГД от ПГС существенное. ПГД проводят, чтобы выявить неизлечимые генетические патологии и минимизировать риски рождения больного ребенка.
ПГС – исследования, позволяющие определить то число хромосом, анеуплоидии которых совместимы с рождением и внутриутробным развитием зародыша. Проще говоря, задача ПГС – увеличить шансы наступления беременности посредством отбора здоровых эмбрионов.
У родителей, которым назначается ПГС, нет патологий наследственного типа, однако существует риск их появления.
Итак, процедура экстракорпорального оплодотворения проводится совместно с ПГД для таких целей:
- «Не допустить» к подсадке эмбрионы, у которых выявлены дефектные гены;
- Выяснить причины, по которым предыдущие протоколы ЭКО закончились безрезультативно;
- Снизить риск рождения малыша с патологией от родителей-носителей;
- Определить пол малыша, исключив хромосомные аномалии по половой принадлежности;
- Выявить эмбрионы, у которых есть предрасположенность к патологиям генетического типа;
- «Найти» зародыш, оптимальный по HLA-системе с другими детьми из семьи, который сможет стать донором при их лечении;
- Снизить вероятность прерывания беременности на ранних сроках;
- Уменьшить возможность появления гемолитического заболевания;
- Выбрать один «идеальный» эмбрион, устранив возможность развития многоплодной беременности.
Генетическая диагностика позволяет выявить и исключить такие опасные патологии:
- Болезни Тея-Сакса;
- Серповидно-клеточную анемию;
- Болезнь Гоше;
- Болезнь Верднига-Гоффмана;
- Ретинобластому;
- Хорей Хантингтона;
- Синдром Дауна;
- Нейрофиброматоз;
- Гемофилию;
- Миопатию;
- Ахондроплазию;
- Фенилкетонурию;
- Синдром Альперса;
- Поликистоз почек;
- Мышечную дистрофию Дюшена;
- Пигментозный ретинит;
- Болезнь Геттингтона;
- Миодистрофию Дюшена;
- Муковисцидоз;
- Анемию Фанкони;
- Глухонемоту;
- Торсионную дистонию;
- Пузырчатку;
- Синдром Эдвардса.
Этот список не исчерпывается представленными патологиями: их более 150 видов.
Отметим, что зафиксированы случаи ложноотрицательных результатов. Дело в том, что некоторые методы исследования диагностируют только определенное количество хромосом. «Неучтенные» гены могут оказаться дефектными.
Иногда происходит мозаичное развитие мутаций. Во время исследования клетка диагностируется как здоровая, а мутация происходит в процессе ее развития.
В каких случаях необходима пгд
Мы уже говорили о том, что ПГД делают не всем пациентам, обратившимся за помощью к экстракорпоральному оплодотворению. Существуют определенные показания к процедуре:
- Родители являются носителями хромосомных дефектов, поэтому риск передачи малышу генетических аномалий очень высок. «Носительство» предусматривает наличие хромосомной перестройки или моногенных заболеваний.
- Возрастная категория родителей: матери старше 36 лет, отцы, чей возраст превысил 40 лет. Чем старше супруги, тем больше риски развития генных мутаций, даже если будущие родители имеют «правильный» набор хромосом.
- После предыдущих беременностей рождались дети, умершие от резус-конфликта.
- В яйцеклетках и сперматозоидах выявлены дефектные гены и хромосомы.
- Спермограмма определила серьезные отклонения от нормы у мужчины (такие патологии как азооспермия или олигозооспермия);
- Предыдущие попытки забеременеть с помощью ЭКО оказались безрезультативными;
- Возникающие беременности заканчиваются выкидышами на ранних стадиях развития эмбриона;
Учитывая внушительный список генетических заболеваний, ПГД при ЭКО делают всем женщинам, возраст которых перешагнул тридцатипятилетний рубеж. Это связано с возрастными изменениями, которые могут принести неприятные «сюрпризы» даже при естественной беременности. Старение яйцеклеток ускоряется и усугубляется такими факторами:
- Длительная терапия сильнодействующими медикаментами;
- Образ жизни в прошлом, связанный с потреблением алкоголя, никотина, наркотических средств;
- Хронические патологии;
- Опасные для здоровья условия профессиональной деятельности;
- Плохая экология.
Генетическая диагностика показана и в таких случаях:
- Рождение малыша связано с получением нужных стволовых клеток, совместимых по системе HLA, чтобы вылечить старшего ребенка;
- Несовместимость резус-фактора;
- Супруги являются близкими родственниками;
- Пара находилась под воздействием радиационного излучения.
ЭКО с ПГД существенно увеличивает стоимость протокола. Поэтому женщина самостоятельно принимает решение о необходимости проведения исследования. Напомним, что экстракорпоральное оплодотворение лишь в 20-40 % случаев заканчивается беременностью. А генетическая диагностика не только выявит возможные генные мутации, но и значительно повысит шансы на благополучное зачатие.
Подготовка и проведение ПГД при ЭКО
Подготовка к предимплантационной генетической диагностике эмбрионов включает консультацию и полное обследование семейной пары с соответствующими показаниями. Доктор детально рассказывает о плюсах и минусах процедуры.
Женщине поясняется, что генетическая диагностика требует большего количества зрелых яйцеклеток. Следовательно, гормональная стимуляция яичников будет проводиться интенсивнее, что увеличивает риск гиперстимуляции при ЭКО.
После всех диагностических мероприятий приступают к процедуре ПГД.
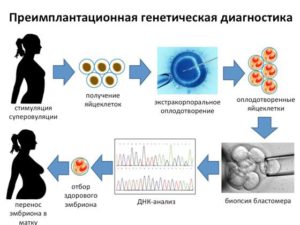
Она состоит из семи этапов:
- Извлечение яйцеклеток и их оплодотворение в лабораторных условиях;
- Эмбриональное развитие, которое длится 3-5 суток;
- Отбор «лучших», самых жизнеспособных зародышей;
- Извлечение клеток из эмбриона для проведения биопсии;
- Фиксирование бластомер;
- Проведение гибридизации;
- Расшифровка полученных сведений.
Еще раз напомним, что исследование никак не отразится на здоровье эмбриона: органы и ткани будущего ребенка «не принимают участия» в процедуре.
После расшифровки генетик разделяет пригодные и «бракованные» зародыши. Если выявлено 2 хромосомы, которые соответствуют нормам, то такие зародыши подлежат подсадке. Развивающиеся яйцеклетки с выявленными нарушениями имплантировать нельзя.
Методы ПГД
Современная репродуктивная технология выполняет ПГД эмбриона 4 методами:
Рассмотрим специфику проведения каждой методики.
FISH
Молекулярно-цитогентический метод – второе название методики. Она широко применяется на постсоветском пространстве, имеет самую демократическую стоимость. Существенным недостатком fluorescence in situ hybridization (fish) является неточность диагностики, ведь этот метод исследует только часть хромосом.
Для проведения ПГД методом fish понадобится 5 часов. За это время генетик определит следующие важные факторы:
- Последовательность хромосом;
- Пол ребенка;
- Наличие самых распространенных генетических аномалий.
CGH
Метод называют сравнительной геномной гибридизацией. Для него потребуется значительно больше времени и стоит он дороже. Однако методика имеет ряд важных достоинств, отличающих ее от других видов исследования:
- «Находит» самые жизнеспособные зародыши, имеющие лучший потенциал к имплантации;
- Проверяет много стволовых клеток, что существенно снижает риски постановки неправильного диагноза;
- Диагностические мероприятия проводятся с замороженными яйцеклетками, которые перенесут в криопротоколе.
PCR
Методом ПЦР называют полимерную цепную реакцию. Она способна «найти» не только дефекты в функционировании хромосом, но и моногенныхе патологии. С помощью ПЦР определяются антитела родительской несовместимости и резус-фактор зародышей.
Важное условие перед проведением исследования – обязательная диагностика родителей на наличие генных мутаций. Такое исследование исключит ошибки при постановке диагноза патологии, возникающей из-за мутирования клеток.
Проведение ЭКО с использованием донорской яйцеклетки не предусматривает исследование методом ПЦР.
NGS
Высокопроизводительным секвенированием называют самый современный диагностический метод ПГД. Now-Generation Sequencing – самая дорогая и эффективная генетическая диагностика, позволяющая исследовать все 23 пары хромосом. Проводится весь геномный анализ, так как во время исследования рассматривается правильность последовательности ДНК.
Стоимость генетической диагностики
ЭКО требует серьезных трат. Генетическая диагностика увеличивает цену в разы, так как оборудование и материалы для процедуры очень дорогие.
Дать однозначный ответ, сколько стоит ПГД, нельзя, так как цена исследования зависит от нескольких факторов:
- Метода диагностики;
- Количества исследованных эмбрионов;
- Использование дополнительных тестов;
- Исследование транслокаций хромосом.
Цена диагностики зависит и от количества исследуемых аномалий.
В Москве стоимость ПГД одного эмбриона — от 25 000 до 30 000 рублей. За комплексное обследование нужно заплатить от 100 000 до 250 000 рублей.
Предимплантационная генетическая диагностика (ПГД) эмбриона
ПГД (преимплантационная генетическая диагностика) — исследование эмбриона на предмет хромосомных аномалий и генетических заболеваний до переноса его в полость матки. Используется при ЭКО и ИКСИ, когда оплодотворение происходит вне тела женщины.
Цель процедуры:
- Предупреждение рождения ребенка с генетическими отклонениями, что особенно важно для семей с высоким риском.
- Повышение эффективности вспомогательных репродуктивных технологий.
- Снижение риска выкидыша или замершей беременности.
Какие заболевания можно обнаружить при ПГД
При помощи генетической диагностики эмбриона можно предотвратить хромосомные заболевания у будущего ребенка, такие как:
- синдром Патау (тяжёлые врождённые пороки развития);
- синдром Дауна (специфическая внешность, врождённые пороки, умственная отсталость);
- синдром Шерешевского-Тёрнера (низкорослость, аномалии развития, нарушение формирования половых желёз, болеют девочки);
- Эдвардса (грубые аномалии развития);
- синдром Кляйнфельтера (болеют мальчики, увеличение молочных желёз, нарушение половой функции) и другие.
А также есть возможность выявить моногенные заболевания (в случае, когда существует высокий риск наследования конкретного заболевания), например:
- муковисцидоз — нарушение функции желёз внешней секреции, органов дыхания и пищеварительного тракта;
- серповидноклеточная анемия — нарушение структуры гемоглобина, анемия с соответствующей симптоматикой;
- гемофилия А — дефицит фактора свёртывания крови и связанные с этим длительные кровотечения, опасные для жизни;
- миодистрофия Дюшена — прогрессирующая слабость мышц;
- и другие (список изученных моногенных заболеваний включает более 100 позиций, о возможности предотвратить конкретное заболевание проконсультируйтесь у лечащего врача).
Как видите, все заболевания — тяжёлые, и в большинстве не поддаются коррекции: грубые аномалии развития приводят к плачевному результату за короткое время, остальные патологии снижают качество жизни всей семьи. Поэтому при высоком риске таких заболеваний в семье использование ПГД в цикле ЭКО является важным этапом планирования рождения здорового ребенка.
Показания и сроки выполнения
Предимплантационная генетическая диагностика проводится, если у пары имеется хотя бы один из этих факторов:
- Риск генетической патологии — у супругов или у их кровных родственников имеются наследственные заболевания.
- Возраст матери на момент ЭКО или ИКСИ старше 35 лет, а отца — 39 лет.
- Значительные отклонения в спермограмме.
- У пары были выкидыши и неудачные ЭКО в прошлом. При этом причины такого исхода не были выявлены.
Диагностика проводится на определённом сроке после оплодотворения:
3 день после оплодотворения | 5–6 день после оплодотворения |
На этой стадии есть 6–8 бластомеров, на которых «напечатана» генетическая информация. Один из них берётся для исследования путём биопсии. | На стадии бластоцисты проводят биопсию внешней оболочки — трофэктодермы. При этом способе результат является более точным. |
Несмотря на необходимость проведения биопсии, эмбриону не наносится никакой вред, а сама процедура не сказывается на развитии беременности. Все клетки на этих стадиях полипотентны, то есть способны дальше развиваться до полноценного организма.
Отдельно нужно сказать об исследовании полярных телец. Это такие клетки, которые образуются во время деления женской половой клетки, содержат такой же набор хромосом, как и ооцит, и впоследствии рассасываются. Преимущество способа — ткани эмбриона не используются, ведь биопсия проводится до оплодотворения.
На каком этапе провести генетический анализ эмбриона и на какие именно заболевания — определяет генетик после целого ряда подготовительных процедур.
Нужно ли готовиться к ПГД?
Специалист проводит исследование с уже готовым эмбрионом, поэтому участия супругов не требуется. Анализ полярных телец также предусматривает забор материала заранее. Подготовка в этих случаях заключается в соблюдении общих правил, которые существуют для ЭКО и ИКСИ.
Но если у пары высок риск хромосомных нарушений, то подготовка иная. А именно: и мужчина, и женщина должны сдать кровь для определения кариотипа. Это даст возможность определиться с набором анализов при генетической диагностике эмбриона.
Методика проведения
Основа генетической диагностики — ПЦР (полимеразная цепная реакция), то есть анализ ДНК клетки. Заключается в воссоздании копии участка ДНК при помощи ферментов и её исследование.
Есть также второй способ — флюоресцентная гибридизация, когда на ДНК при помощи зонда фиксируются молекулы, способные к свечению. Рассматривая материал под флюоресцентным микроскопом, можно сосчитать точное количество хромосом и выявить структурную патологию, если она есть.
Заключительным этапом предимплантационной генетической диагностики является оценка строения эмбрионов и отбор лучших по морфологическим характеристикам.
Диагностика длится до 1 до 30 суток в зависимости от протокола ЭКО и метода ПГД.Все эти процедуры можно проводить и в криопротоколе: то есть сначала диагностика, потом замораживание. Перенос осуществляется в следующем цикле. Такой подход позволяет проводить подсадку, когда организм матери уже не подвергается действию гормонов для стимуляции, что благоприятно и для будущей мамы, и для ребёнка.
Безопасность метода
Во время генной диагностики не происходит вмешательства в функционирование организма отца и матери. Максимум, что потребуется от супругов – сдать кровь из вены. Поэтому в этом плане метод абсолютно безопасен.
Вопрос безопасности ПГД для эмбриона также глубоко изучался учеными.
На основании проведенных исследований специалисты пришли к выводу, что методика не влияет на риск развития врожденных пороков развития или других аномалий, которые могут проявиться после рождения.
Процедура проводится на том этапе развития, когда клетки эмбриона не приобрели специфических функций, поэтому они могут легко замещать друг друга в процессе последующего деления.
Преимущества ПГД
- не происходит прерывания беременности, если есть риск рождения ребёнка с генетической патологией— этот эмбрион просто не используется для переноса;
- широкий спектр выявляемых заболеваний;
- высокая чувствительность метода;
- возможность определения пола ребёнка, и исключение таким образом заболеваний, сцепленных с полом.
