ВПС. ДМЖП. НК 1 ст. Возможно самостоятельное закрытие?
Содержание
Насколько опасен дефект межжелудочковой перегородки у новорожденного?
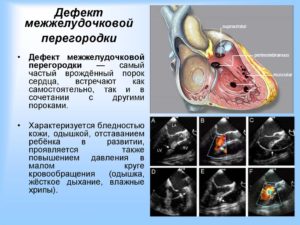
Человеческое сердце имеет сложное четырехкамерное строение, которое начинает формироваться с первых дней после зачатия.
Но бывают случаи, когда этот процесс нарушается, из-за чего в строении органа возникают крупные и мелкие дефекты, которые влияют на работу всего организма. Один из них носит название дефект межжелудочковой перегородки, или сокращенно ДМЖП.
Описание
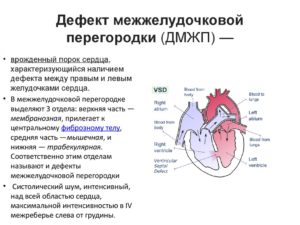
Дефект межжелудочковой перегородки – это врожденный (иногда приобретенный) порок сердца (ВПС), который характеризуется наличием патогенного отверстия между полостями левого и правого желудочка. По этой причине кровь из одного желудочка (обычно из левого) поступает в другой, нарушая тем самым функцию сердца и всей системы кровообращения.
Распространенность его составляет примерно 3-6 случаев на 1000 доношенных новорожденных, не считая детей, которые появляются на свет с мелкими дефектами перегородки, которые самостоятельно купируются в течение первых лет жизни.
Среди врожденных пороков ДМЖП занимает второе место по распространенности среди детей старше 3-х лет.
Причины и факторы риска
Обычно дефект межжелудочковой перегородки у плода развивается на ранних этапах беременности, примерно с 3-й по 10-ю неделю. Основной причиной этого считается совокупность внешних и внутренних негативных факторов, включая:
- генетическую предрасположенность;
- вирусные инфекции, перенесенные в период вынашивания ребенка (краснуха, корь, грипп);
- злоупотребление алкоголем и курение;
- прием антибиотиков, оказывающих тератогенное действие (психотропные препараты, антибиотики и т.д.);
- воздействие токсинов, тяжелых металлов и радиации;
- сильные стрессы.
Классификация
Дефект межжелудочковой перегородки у новорожденных и детей постарше может диагностироваться как самостоятельная проблема (изолированный порок), так и как составная часть других сердечно-сосудистых заболеваний, например, пентады Кантрелла (кликните сюда, чтобы почитать о ней).
Размер дефекта оценивается исходя из его величины по отношению к диаметру аортального отверстия:
- дефект размером до 1 см классифицируется как малый (болезнь Толочинова-Роже);
- крупными считаются дефекты от 1 см или те, которые по своим размерам превышают половину устья аорты.
Наконец, по локализации отверстия в перегородке ДМЖП делится на три типа:
- Мышечный дефект межжелудочковой перегородки у новорожденного. Отверстие располагается в мышечной части, в отдалении от проводящей системы сердца и клапанов, и при небольших размерах может закрываться самостоятельно.
- Мембранозный. Дефект локализируется в верхнем сегменте перегородки ниже аортального клапана. Обычно он имеет небольшой диаметр и купируется самостоятельно по мере роста ребенка.
- Надгребневый. Считается самым сложным видом порока, так как отверстие в этом случае находится на границе выводящих сосудов левого и правого желудочка, и самопроизвольно закрывается очень редко.
Опасность и осложнения
При небольшом размере отверстия и нормальном состоянии ребенка ДМЖП не представляет особой опасности для здоровья ребенка, и требует только регулярного наблюдения у специалиста.
Большие дефекты – совсем другое дело. Они являются причиной сердечной недостаточности, которая может развиться сразу же после появления младенца на свет.
Такие дети подвержены простудным заболеваниям со склонностью к пневмонии, могут отставать в развитии, испытывать трудности с сосательным рефлексом, страдать от одышки даже после небольшой физической нагрузки. Со временем трудности с дыханием возникают и в состоянии покоя, из-за чего нарушается работа легких, печени и других органов.
Кроме того, ДМЖП может стать причиной следующих серьезных осложнений:
- синдром Эйзенменгера как последствие легочной гипертензии;
- формирование острой сердечной недостаточности;
- эндокардит, или инфекционное воспаление внутрисердечной оболочки;
- инсульты и образование тромбов;
- нарушение работы клапанного аппарата, которое ведет к формированию клапанных пороков сердца.
Симптомы
Большие дефекты межжелудочковой перегородки проявляются уже в первые дни жизни, и характеризуются следующими симптомами:
- посинение кожных покровов (преимущественно конечностей и лица), усиливающееся во время плача;
- нарушения аппетита и проблемы при кормлении;
- замедленный темп развития, нарушение прибавок веса и роста;
- постоянная сонливость и быстрая утомляемость;
- отеки, локализующиеся в области конечностей и живота;
- нарушения сердечного ритма и одышка.
Малые дефекты часто не имеют ярко выраженных проявлений и определяются при прослушивании (в груди пациента слышен грубый систолический шум) или других исследованиях. В некоторых случаях у детей наблюдается так называемый сердечный горб, то есть выпячивание груди в области сердца.
Если заболевание не было диагностировано в младенческом возрасте, то с развитием сердечной недостаточности у ребенка в 3-4 года появляются жалобы на сильное сердцебиение и боли в груди, развивается склонность к носовым кровотечениям и потерям сознания.
Пациенты часто страдают от застойных явлений в легких, одышки и кашля, сильно устают даже после небольших физических нагрузок.
Когда обращаться к врачу
ДМЖП, как и любой другой порок сердца (даже если он компенсирован и не причиняет неудобств пациенту) обязательно требует постоянного наблюдения кардиолога, так как ситуация в любой момент может ухудшиться.
Чтобы не пропустить тревожные симптомы и время, когда ситуацию можно исправить с наименьшими потерями, родителям очень важно наблюдать за поведением ребенка с первых же дней. Если он слишком много и долго спит, часто капризничает без причины и плохо набирает вес, это является серьезным поводом для консультации с педиатром и детским кардиологом.
У разных ВПС симптомы схожи. Узнайте больше о симптомах врожденных пороков сердца, чтобы не пропустить ни одну жалобу.
Диагностика
К основным методам диагностики ДМЖП относятся:
- Электрокардиограмма. В ходе исследования определяется степень перегрузки желудочков, а также наличие и выраженность легочной гипертензии. Кроме того, у больных старшего возраста могут определяться признаки аритмии и нарушения проводимости сердца.
- Фонокардиография. С помощью ФКГ можно зафиксировать высокочастотный систолический шум в 3-4-м межреберье слева от грудины.
- Эхокардиография. ЭхоКГ позволяет выявить отверстие в межжелудочковой перегородке или заподозрить его наличие, исходя из нарушений кровообращения в сосудах.
- Ультразвуковое исследование. УЗИ оценивает работу миокарда, его структуру, состояние и проходимость, а также два очень важных показателя – давление в легочное артерии и величину сброса крови.
- Рентгенография. На рентгене органов грудной клетки можно увидеть усиление легочного рисунка и пульсации корней легких, значительное увеличение сердца в размерах.
- Зондирование правых полостей сердца. Исследование дает возможность выявить повышенное давление в легочной артерии и желудочке, а также повышенную оксигенацию венозной крови.
- Пульсоксиметрия. Метод определяет степень насыщенности крови кислородом – низкие показатели являются признаком серьезных проблем с сердечно-сосудистой системой.
- Катетеризация сердечной мышцы. С ее помощью врач оценивает состояние структур сердца и определяет давление в его камерах.
Дифференциальная диагностика проводится с дефектом аортолегочной перегородки, стенозом легочной артерии и аорты, недостаточностью митрального клапана, тромбоэмболией и другими пороками и заболеваниями сердечно-сосудистой системы.
Лечение
Маленькие дефекты перегородки, которые не дают ярко выраженных симптомов, обычно не требуют какого-либо специального лечения, так как самостоятельно затягиваются к 1-4 годам жизни или позже.
В сложных случаях, когда отверстие не зарастает в течение долгого времени, наличие дефекта сказывается на самочувствии ребенка или он слишком велик, ставится вопрос о хирургическом вмешательстве.
При подготовке к операции применяется консервативное лечение, помогающее регулировать сердечный ритм, нормализовать давление и поддержать работу миокарда.
Хирургическая коррекция ДМЖП может быть паллиативной или радикальной: паллиативные операции проводят грудным детям с выраженной гипотрофией и множественными осложнениями в целях подготовки к радикальному вмешательству. В этом случае врач создает искусственный стеноз легочной артерии, который значительно облегчает состояние пациента.К радикальным операциям, которые применяются для лечения ДМЖП, относятся:
- ушивание патогенных отверстий П-образными швами;
- пластика дефектов с помощью заплат из синтетической или биологической ткани, выполняющаяся под контролем УЗИ;
- операции на открытом сердце эффективны при комбинированных пороках (например, тетраде Фалло) или крупных отверстиях, которые невозможно закрыть с помощью одной заплаты.
Самые лучшие результаты дают хирургические вмешательства, проведенные в возрасте 2-2,5 лет, когда у пациентов обычно появляются первые признаки сердечной недостаточности.
В этом видео рассказано об одном из наиболее эффективных операций против ДМЖП:
Прогнозы и профилактика
Небольшие дефекты межжелудочковой перегородки (1-2 мм) обычно имеют благоприятный прогноз – дети с таким заболеванием не страдают от неприятных симптомов и не отстают в развитии от своих сверстников. При более значительных дефектах, сопровождающихся сердечной недостаточностью, прогноз значительно ухудшается, так как без соответствующего лечения они могут привести к серьезным осложнениям и даже летальному исходу.
Профилактических мер для предупреждения ДМЖП следует придерживаться еще на этапе планирования беременности и вынашивания ребенка: они заключаются в ведении здорового образа жизни, своевременном посещении женской консультации, отказе от вредных привычек и самолечения.
Несмотря на серьезные осложнения и не всегда благоприятные прогнозы, диагноз «дефект межжелудочковой перегородки» нельзя считать приговором маленькому пациенту. Современные методики лечения и достижения кардиохирургии позволяют значительно улучшить качество жизни ребенка и продлить ее настолько, насколько это возможно.
7 Комментариев
Впс дмпп: особенности врожденных пороков сердца
Дополнительное образование: Сертификационный цикл по программе «Клиническая кардиология»
Московская медицинская академия им. И.М. Сеченова
Контакты: nikitin@cardioplanet.ru
Врожденные пороки сердца (ВПС) – не такое уж редкое явление. Статистика сообщает, что в России ежегодно рождается от 0,8 до 1% младенцев с той или иной аномалий развития сердца и аорты. Но далеко не все пороки несут опасность для жизни.
Современная кардиохирургия способна спасти жизнь многим новорожденным даже с очень сложными ВПС. Дефект межпредсердной перегородки (ДМПП) – это порок сердца, с которым человек может дожить до пожилого возраста.
Но только тогда, когда дефект очень мал или при своевременно сделанной операции по его коррекции.
Анатомия порока
В здоровом сердце взрослого человека предсердия полностью изолированы друг от друга. Левое принимает кровь из легких, обогащенную кислородом и готовую к доставке ко всем органам.
В правом предсердии находится венозная кровь с очень небольшим содержанием кислорода.
При ВПС ДМПП, когда между предсердиями есть патологическое отверстие, происходит перемещение крови из левого предсердия в правое.
Чем грозит подобная аномалия? Правая часть сердца отвечает за перекачку крови в легкие, чтобы она насытилась кислородом. При забросе дополнительного количества крови происходит перегрузка легочных сосудов. Лишний объем крови может вызывать сердечную недостаточность и рост давления в легочной артерии (легочную гипертензию).
Виды ДМПП
Врожденный порок сердца в виде дефекта межпредсердной перегородки имеет несколько разновидностей. По величине отверстия различают:
- малое отверстие – дефект, который не наносит ущерба работе сердца и имеет бессимптомное течение;
- средний размер отверстия чаще выявляется у подростков и взрослых;
- большой порок имеет явные признаки и диагностируется сразу после рождения.
Дефект межпредсердной перегородки имеет следующую классификацию по характеру:
- первичный может достигать 5 см и возникает из-за недоразвития первичной предсердной перегородки;
- вторичный означает недоразвитость вторичной перегородки и обычно имеет отверстие в 1 – 2 см;
- перегородка полностью отсутствует, такой порок еще называют трехкамерным сердцем – 2 желудочка и одно общее предсердие.
По местоположению порок может быть:
- центральным;
- верхним;
- нижним;
- задним;
- передним.
Внутриутробный кровоток плода не затрагивает легкие, а идет только через сердце. Проход между предсердиями необходим для нормальной жизнедеятельности будущего ребенка. Это физиологическое отверстие называется овальное окно. После того, как у родившегося младенца устанавливается кровообращение через легкие, овальное окно закрывается. Его не относят к врожденным порокам сердца.
Изолированный ДМПП занимает по частоте второе место после ДМПЖ (дефекта межжелудочковой перегородки), а вот в сложных пороках его частота составляет до 50%. Еще одной его особенностью является то, что он в большинстве случаев идет в сопровождении других пороков развития. Это может быть заячья губа, врожденные дефекты почек или синдром Дауна.
Что происходит при большом ДМПП?
У ребенка с таким пороком клиническая картина становится ясной через несколько дней после рождения. Из-за излишка крови в легочной артерии в легких начинается застой жидкости, вследствие чего происходит инфицирование и развивается пневмония. Внешне эти изменения проявляются следующими симптомами:
- затруднение дыхания в покое;
- бледная или синюшная кожа;
- учащенное сердцебиение;
- беспокойство.
Такие детки плохо едят и мало прибавляют в весе. Им необходимо делать глубокие вдохи, из-за чего они постоянно отрываются от еды и давятся грудным молоком.
Детям с большим ДМПП показана операция. Причем лучшим моментом для нее считается так называемый период стабилизации. После первых проявлений порока сосуды сужаются, и наступает временной промежуток, когда все симптомы легочной гипертензии проходят. Ребенок выглядит и чувствует себя здоровым.
При отказе от операции впоследствии начинается необратимое склерозирование сосудов. Чтобы компенсировать давление мышечные ткани камер сердца, сосудов и артериол уплотняются и теряют эластичность. Ребенка страдает от артериальной гипоксимии – снижения содержания кислорода в крови.
Средний и малый порок
Средний дефект межпредсердной перегородки проявляется в детстве. Его начальные симптомы схожи с признаками большого дефекта и выражаются в проявлениях сердечной недостаточности. Но при среднем пороке они менее выражены. Дети хуже растут и отстают в развитии от своих здоровых сверстников.
К 3 — 4 годам могут развиться следующие симптомы:
- частые носовые кровотечения;
- головокружения;
- синюшность кончиков пальцев и носа, ушей, губ;
- обмороки;
- полная непереносимость физической активности;
- сердечные боли;
- сердцебиение;
- затруднение дыхания в покое.
В дальнейшем к подростковому возрасту состояние будет усугубляться сбоями сердечного ритма, формированием пальцев с утолщением ногтевой фаланги (барабанные палочки). При обследовании у них вероятно обнаружение увеличения селезенки и печени, тахикардия, хрипы при дыхании, говорящие о застое.
Малый дефект межпредсердной перегородки не проявляет себя никакими признаками, особенно в раннем детстве. Совсем маленькие отверстия могут постепенно закрываться. Если этого не происходит, то будучи уже в подростковом возрасте или во взрослом состоянии человек может чувствовать слабость, одышку при физических нагрузках, быстро уставать.
Поздние проявления ДМПП
Дефект межпредсердной перегородки, если он не был прооперирован в раннем возрасте, дает серьезные осложнения и может представлять угрозу для жизни больного.
Самым распространенным осложнением является легочная гипертензия. Повышенное давление приводит к застою жидкости в легких. В редких случаях оно может вызвать синдром Эйзенменгера – органические изменения в легких.
Среди других осложнений чаще всего встречаются:
- сердечная недостаточность, особенно правого предсердия и желудочка;
- нарушения сердечного ритма;
- инсульт.
При не оперированном пороке продолжительность жизни снижается до 35 – 40 лет.
Причины
Точно установить причины происхождения врожденных пороков невозможно. Поэтому врачи говорят о факторах, которые повышают риск их развития. К одним из главных относится генетическая предрасположенность.
Вероятность развития аномалии многократно возрастает, если у ближайших родственников наблюдались ВПС.
Планируя беременность, таким семьям желательно пройти генетическую экспертизу, которая установит степень риска отклонения внутриутробного развития плода. К другим – внешним – факторам относят:
- вирусные заболевания (в частности, краснуху), перенесенные во время беременности;
- алкоголь во время беременности;
- прием во время вынашивания ребенка нестероидных противовоспалительных препаратов и некоторых других медикаментов.
Также причиной может служить сахарный диабет и фенилкетонурия у матери.
Дефект межжелудочковой перегородки — эндоваскулярное лечение в отделении института Амосова
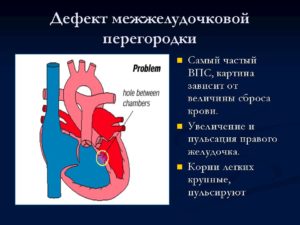
Дефект межжелудочковой перегородки (ДМЖП) – это отверстие между двумя камерами сердца – желудочками (Рис 1). ДМЖП – наиболее частый врожденный порок сердца, частота его встречаемости составляет 20% от всех врожденных пороков сердца.
Сквозь это отверстие кровь из левого желудочка (камеры высокого давления) попадает в правый желудочек, где давление значительно ниже. Чем больше это отверстие, тем больше крови попадает из левого желудочка в правый желудочек, тем больше проблем возникает.
Естественное течение порока. Или к чему приведет дефект межжелудочковой перегородки?
Дефекты межжелудочковых перегородок приводят к тому, что в правый желудочек и легочную артерию поступает повышенное количество крови, что заставляет эти отделы сердца работать в режиме «свехнагрузки», приводя к развитию сердечной недостаточности.
Признаками сердечной недостаточности у детей с ДМЖП могут быть: плохая прибавка в массе тела и отказ от пищи, частое дыхание (даже во сне), кашель, избыточная потливость.
Перерастяжение камер сердца избыточным объемом крови приведет к нарушению работы проводящих путей и развитию различных аритмий.Избыточный объем крови, проходящий через легкие, приведет к частым бронхо-легочным заболеваниям, а в запущенных случаях – к развитию необратимых изменений со стороны сосудов легких (необратимой легочной гипертензии). Чем больше дефект, тем больше выраженность симптомов.
Лечение дефекта межжелудочковой перегородки
Маленькие ДМЖП до двух лет склонны спонтанно закрываться и не требуют какого-либо лечения, ни медикаментозного, ни хирургического.
А вот у пациентов с большими дефектами, которые приводят к развитию выраженной легочной гипертензии, либо у пациентов с выраженной симптоматикой устранить дефект необходимо максимально рано.
До момента операции ваш врач может вам назначить некоторые медикаменты, которые помогут сердцу справиться с перегрузкой избыточным объемом.
Из медикаментов вам могут назначить: дигоксин, которые поможет сердцу сокращаться сильнее, чтобы справиться с повышенной нагрузкой; фуросемид и верошпирон (мочегонные), которые помогут избавиться от избыточного объема; каптоприл, который расслабит сосуды и таким образом снизит работу сердца против сопротивления. На сегодняшний день существует два способа закрытия дефектов — эндоваскулярный и операция в условиях искусственного кровообращения (ушивание ДМПП или закрытие его заплатой).
Эндоваскулярное закрытие ДМЖП
| Рис 2 – Внешний вид окклюдера |
| Рис 3 – Внешний вид спирали |
В последнее два десятилетия появились устройства, позволяющие выполнить закрытие дефекта межжелудочковой перегородки не прибегая к открытому вмешательству, требующему разреза, проведения искусственного кровообращения и длительной реабилитации.
Для выполнения этой манипуляции было предложено большое количество специальных устройств: окклюдеров (Рис 2) и спиралей (Рис 3). Выбор устройства (окклюдера или спирали) производится эндоваскулярным хирургом после тщательного изучения анатомии дефекта межжелудочковой перегородки. Эндоваскулярное вмешательство выполняется в условиях рентгеноперационной.
В сложенном состоянии окклюдер или спираль располагаются в тоненькой трубочке – катетере. Ни разреза грудной клетки, ни использования аппарата искусственного кровообращения при этом не требуется. Через прокол сосудов на бедре окклюдер ( 1) или спираль ( 2) в «упакованном» виде, по ходу естественных сосудов вводится в полости сердца.
Под контролем рентгеноскопии и эхокардиографии устанавливается таким образом, что один из его дисков (витков) располагается в левом желудочке, другой – в правом желудочке. Дефект оказывается полностью закрыт заплаткой, которая исключает сброс крови из левого желудочка в правый.Если окклюдер или спираль установлены правильно, катетер отсоединяется и извлекается наружу, если произошло смещение, окклюдер (или спираль) может быть снова втянут в доставляющий катетер и процесс установки повторится.
Для закрытия мышечных дефектов чаще используют окклюдеры ( 3, 4), а для перимембранозных – спирали ( 5, 6).
Продолжительность вышеописанной процедуры, включая подготовку пациента — около двух часов. Первые сутки после операции пациент находится под наблюдением в отделении интенсивной терапии. Имплантированное устройство может вызвать нарушение работы электрической системы сердца. Но такое осложнение встречается крайне редко.
Через двое суток после операции проводится контрольное обследование и пациента выписывают. После выписки пациент находится под наблюдением кардиохирурга, с периодичностью сначала в один, затем в три месяца выполняется эхокардиография для контроля положения окклюдера (или спирали) и герметичности межжелудочковой перегородки.
Остаточный ток через спираль или окклюдер, о котором вам наверняка будут говорить врачи УЗИ, может сохраняться до 6 месяцев. Вас не должен пугать этот факт, так как большая часть дефекта уже закрыта окклюдером или спиралью.
Через 6 месяцев имплантированное устройство (спираль или окклюдер) полностью покрываются собственными клеточками сердца.
На сегодняшний день более чем у 60% пациентов дефект межжелудочковой перегородки может быть устранен при помощи эндоваскулярной операции. В то же время имеются противопоказания.
Это близость расположения дефекта к клапанам сердца, наличие у пациента других внутрисердечных аномалий, требующих хирургической коррекции, вес пациента меньше 5 кг, наличие активного инфекционного процесса и различные нарушения свертывания крови.
У детей весом меньше 5 кг невозможно эндоваскулярное вмешательство, так как катетеры со сложенным внутри окклюдером или спиралью слишком большие для маленьких сосудов ребенка.В последние годы активно развивается гибридный метод лечения, который позволяет лечить ДМЖП у детей меньше 5 кг с выраженной симптоматикой, без использования искусственного кровообращения. Гибридный метод предусматривает совместную одновременную работу кардиохирургов и эндоваскулярных хирургов.
Проводится гибридная операция в кардиохирургической операционной. Кардиохирурги открывают грудную клетку и делают небольшой прокол на сердце, через который под контролем УЗИ в сердце вводятся катетер со сложенным устройством внутри. Сам процесс закрытия аналогичен таковому, как при эндоваскулярном закрытием.
При гибридном методе, в отличие от стандартной кардиохирургической операции, сердце не разрезают и не останавливают (катетеры вводятся через маленький прокол), а искусственное кровообращение не используют.
Реабилитация после процедуры
Как правило, пациентов выписывают через два дня после процедуры. На месте введения катетера в сосуд еще некоторое время должна оставаться стерильная повязка. В течение 6 месяцев после операции необходимо принимать аспирин для профилактики тромбообразования и в случае простудных заболеваний проводить антибиотикопрофилактику инфекционного эндокардита.
В течение одного месяца после процедуры необходимо будет ограничить физические нагрузки. Уже через 6 месяцев после операции окклюдер (или спираль) полностью покрывается собственными клеточками сердца – эндотелизируется. До этого времени пациентам стоит воздержаться от плановой вакцинации и планирования беременности.
Спустя 6 месяцев наш пациент может вести привычный для него образ жизни – теперь он абсолютно здоров!
У нас наибольший в Украине опыт по эндоваскулярному закрытию дефектов межжелудочковой перегородки – более 20 операций. Мы имеем доступ к окклюдерам и спиралям для закрытия дефектов любых размеров, как мышечных, так и перимембранозных. Для того чтобы попасть к нам на консультацию или госпитализироваться позвоните по одному из телефонов или запишитесь на прием онлайн.
| 1 — В этой красочной анимации Вы сможете увидеть, как закрывают дефект межжелудочковой перегородки окклюдером. |
| 2 — А в этом видео Вы сможете увидеть, как закрывают дефект межжелудочковой перегородки спиралью. |
| 3 — из операционной: кровь через мышечный дефект межжелудочковой перегородки попадает из левого желудочка (правая камера с катетером внутри) в правый желудочек (левая камера). |
| 4 — из операционной: дефект закрыт окклюдером. Сброс крови прекратился. |
| 5 — из операционной: кровь через перимембранозный дефект межжелудочковой перегородки попадает из левого желудочка (правая камера с катетером внутри) в правый желудочек (левая камера). |
| 6 — из операционной: дефект закрыт спиралью. Сброс крови прекратился. |
Распространенный врожденный порок сердца — дефект межпредсердной перегородки
Врожденный дефект межпредсердной перегородки (ДМПП) возникает при образовании отверстия между предсердиями. Проявления болезни разнообразны – от отсутствия симптомов до недостаточности кровообращения и мерцательной аритмии. Для выздоровления необходимо хирургическое закрытие дефекта.
Классификация ДМПП
Во время эмбрионального развития межпредсердная перегородка формируется неравномерно, в несколько этапов. Особенности дефекта зависят от срока появления порока. Поэтому выделяют такие виды ДМПП:
- Первичный развивается при неполном слиянии перегородки с эндокардиальными валиками – утолщениями внутренней оболочки сердца. Дефект расположен непосредственно над атриовентрикулярными клапанами, которые могут быть деформированными и работать неполноценно. В большинстве случаев страдает митральный клапан, развивается его врожденная недостаточность.
- Вторичный развивается при неполном сращении клапана овального окна и тканей межпредсердной перегородки вскоре после рождения. При этом может отмечаться рассасывание мышечной и соединительной ткани с формированием множественных дефектов. Овальное окно не закрывается.
- Иногда при ненормальном сращении зародышевого венозного расширения — синуса и стенки сердца появляется отверстие в верхнем отделе перегородки. Нередко патология сочетается с неправильным расположением легочных вен.
- Незаращение другого венозного образования — коронарного синуса характеризуется право-левым сбросом крови и кислородным голоданием организма уже на ранней стадии болезни.
ДМПП составляет десятую часть врожденных сердечных пороков, выявляемых у детей. Среди взрослых с врожденными пороками его доля достигает 40%.
У 75% пациентов диагностируется вторичный дефект, до 20% занимает первичное незаращение перегородки. Соотношение по полу составляет 2:1, чаще болеют мальчики.
Рекомендуем прочитать статью о врожденных пороках сердца. Из нее вы узнаете о причинах развития пороков миокарда, их классификации, признаках наличия патологии и методах диагностики.
А здесь подробнее об открытом овальном окне.
Причины развития
ДМПП – врожденное заболевание. В его основе лежит генетическая мутация. Причины формирования первичного дефекта:
- Синдром Холта-Орама, сопровождающийся деформацией верхних конечностей в результате недоразвития лучевых костей предплечья. Он может передаваться по аутосомно-доминантному типу (если болен один из родителей, почти всегда рождается больной ребенок). В 40% случаев эта мутация у плода возникает первично, то есть не передается от родителей.
- Синдром Эллиса Ван Кревельда передается аутосомно-рецессивным путем. Вероятность рождения больного ребенка при болезни одного из родителей составляет около 50%. Заболевание характеризуется укорочением конечностей, ребер, увеличением количества пальцев, нарушением строения ногтей и зубов и формированием крупного ДМПП, вплоть до образования общего для обоих желудочков предсердия.
- Мутация гена, вызывающего прогрессирующую атриовентрикулярную блокаду и передающегося аутосомно-доминантно.
- Мутации других генов, отвечающих за формирование сердечной мышцы.
При повреждении ДНК клетки сердца развиваются неправильно, поэтому имевшееся в эмбриональном периоде отверстие в тонкой перегородке между ЛП и ПП не закрывается.
Особенности гемодинамики
У здорового человека артериальная кровь поступает из легких в левое предсердие (ЛП), затем попадает в левый желудочек (ЛЖ) и аорту.
Если между предсердиями есть сообщение, то часть крови просачивается из ЛП в правое предсердие (ПП), откуда снова попадает в сосуды легких. Иногда имеется и сброс справа налево, например во время вдоха.
Венозная кровь из ПП попадает в ЛП и выбрасывается в общий кровоток, смешиваясь с артериальной.
Избыточное количество крови в правых отделах сердца затрудняет их работу. Постепенно стенки правого желудочка (ПЖ) слабеют.
Кровь, нагнетаемая в легочную артерию в увеличенном объеме, приводит к повышению давления в этом сосуде и в более мелких его ветвях.
Так развивается легочная гипертензия (ЛГ) – необратимое состояние, вызывающее нарушение газообмена между кровью и воздухом в легких.
ЛГ начинает развиваться у детей от 2 до 15 лет. Когда она становится очень выраженной, давление в правых и левых полостях сердца становится одинаковым.Направление потока крови через дефект меняется: вместо лево-правого сброса появляется право-левый. Венозная, бедная кислородом кровь идет в общий кровоток.
Развивается синдром Эйзенменгера с необратимыми изменениями сердца и сосудов, тяжелым кислородным голоданием тканей.
Симптомы дефекта
Педиатр предполагает заболевание у ребенка, выслушав диастолический шум в сердце или увидев изменения на ЭКГ. Возможные симптомы ДМПП:
- утомляемость при кормлении, а позднее при беге;
- учащенное дыхание, нехватка воздуха при плаче, нагрузке;
- рецидивирующие простудные болезни.
В младенчестве заболевание может не проявляться. Его симптомы развиваются с возрастом одновременно с нарастанием легочной гипертензии. К 40 годам у 90% нелеченных больных есть одышка, слабость, учащенный пульс, аритмия и сердечная недостаточность.
Первичный дефект часто сопровождается недостаточностью двустворчатого клапана, которая приводит к одышке.
Частое осложнение – мерцательная аритмия – может спровоцировать головокружение, обмороки или быть причиной ишемического инсульта.
Мерцательная аритмия при дефекте межпредсердной перегородки
Может ли произойти самостоятельное закрытие
С возрастом у ребенка небольшой вторичный ДМПП может закрыться самопроизвольно. У взрослых этого не происходит. Если нарушение диагностировано у ребенка, и оно не приводит к выраженным нарушениям кровообращения, рекомендуется наблюдение и регулярная ЭхоКГ.
Чем опасно изменение межпредсердной перегородки
Если пациенту показана операция, но она не выполняется, в дальнейшем у него возникают такие осложнения:
- легочная гипертензия;
- тотальная недостаточность кровообращения;
- мерцательная аритмия и другие нарушения ритма;
- тромбоэмболические осложнения, прежде всего ишемический инсульт;
- инфекционный эндокардит.
Методы диагностики
Благодаря широкому применению ЭхоКГ диагностика порока улучшилась, следовательно, возросли и показатели заболеваемости. Если порок не распознан в детстве, он часто не проявляется вплоть до 40 лет. Однако позднее лечение менее эффективно, частота осложнений ДМПП в таком случае возрастает.
При осмотре врач обнаруживает сердечный шум. В более легких случаях порок не сопровождается синюшностью кожи. В дальнейшем при тяжелой ЛГ возникает диффузный цианоз.
Основа диагностики – инструментальные методы:
- На рентгенограмме грудной клетки видны увеличенные ПП и ПЖ, усиленный сосудистый рисунок, при митральной недостаточности – увеличение ЛП.
- Трансторакальная эхокардиография и допплеровское исследование: обнаруживается дефект в стенке между предсердиями, виден его размер, направление, скорость и объем патологического кровотока, сопутствующие сердечные аномалии. Это главный метод диагностики. Его эффективность зависит от опыта врача функциональной или УЗИ-диагностики, который проводит исследование.
- Чреспищеводная эхокардиография может быть полезна для выявления дефектов венозного синуса, а также при затрудненном осмотре во время обычной ЭхоКГ.
- Контрастная эхокардиография используется для дополнительной диагностики.
- МРТ полезна для уточнения размеров сердечных камер, их функций, показателей кровообращения. Однако она не выявляет мелкие дефекты.
Характерные находки на ЭКГ:
- вторичный ДМПП: электрическая ось сердца (ЭОС) отклоняется вправо, имеется блокада правой ножки пучка Гиса (БПНПГ);
- первичный: ЭОС чаще отклонена влево в сочетании с БПНПГ;
- дефект венозного синуса: ЭОС отклонена влево, в отведении III виден отрицательный зубец Р;
- легочная гипертензия: признаки БПНПГ исчезают, в отведении V1 определяется высокий зубец R и глубокий отрицательный Т;
- для наследственных случаев ДМПП или митральной недостаточности характерна атриовентрикулярная блокада I степени.
Дефект межпредсердной перегородки на ЭКГ
При противоречивых показателях и подозрении на тяжелую легочную гипертензию требуется катетеризация сердца. Во время этой инвазивной процедуры возможна коррекция вторичного ДМПП.
Катетеризация необходима для измерения давления в сердечных полостях. Она помогает определить направление патологического кровотока.
Катетер может быть непосредственно проведен сквозь дефект, что подтверждает диагноз.
Операция как единственный вариант лечения
ДМПП лечат кардиохирурги. Медикаменты назначаются дополнительно при осложнениях заболевания.
Показания и противопоказания
Решение о необходимости операции при ДМПП принимается индивидуально и зависит от размера поражения, тяжести ЛГ, объема сбрасываемой через отверстие в перегородке крови. Если пациент чувствует себя хорошо, это еще не значит, что операция не нужна.
Хирургическое вмешательство не проводят в легких случаях, при малом размере отверстия. С другой стороны, оно уже неэффективно при тяжелой ЛГ. Операцию временно откладывают, если дефект обнаружен у беременной.
Смертность при операции на открытом сердце достигает 3%. Поэтому врачи тщательно взвешивают все «за» и «против» такого лечения. Применение катетерных малоинвазивных вмешательств значительно расширило возможности исправления порока.
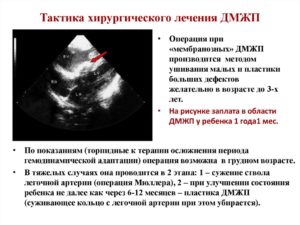
Результаты операции лучше, если она проведена максимум до 25-летнего возраста. Давление в легочной артерии при этом не должно превышать 40 мм рт. ст. Но даже у пожилых людей операция может быть очень эффективной.
Эндоваскулярный способ
Эндоваскулярный способ операции при дефекте межпредсердной перегородки
Такие операции начали проводить в 1995 году. Во время вмешательства через периферическую вену в ПП проводится катетер с окклюдером, расположенным на его конце.
Он раскрывается как зонтик и закрывает дефект. Осложнения при таком способе возникают редко, а прогноз для больного лучше. Однако такая операция проводится только при вторичном ДМПП.
Операция с использованием искусственного кровообращения
Стандартная операция при ДМПП – вскрытие сердечной камеры и ушивание отверстия. При большом повреждении его закрывают синтетическим материалом или аутотрансплантатом – «заплаткой», взятой из перикарда. Во время операции используется аппарат искусственного кровообращения.
По показаниям одновременно проводится пластика митрального клапана, коррекция расположения сосудов, ушивание коронарного синуса.
Такие операции требуют высочайшей квалификации кардиохирургов и проводятся в специализированных крупных медицинских центрах. Сейчас появились разработки эндоскопических вмешательств по закрытию дефекта, которые лучше переносятся больными и не сопровождаются разрезом грудной стенки.
Смотрите на видео о дефекте межпредсердной перегородке и проведении операции:
Реабилитация после
Как только пациент приходит в сознание после наркоза, удаляют эндотрахеальную трубку. Дренажи из грудной полости убирают на следующий день. Уже в это время пациент может есть и самостоятельно передвигаться. Через несколько дней его выписывают. При эндоваскулярной процедуре выписка может быть проведена даже через 1 — 2 дня после операции.
В течение полугода пациент должен принимать аспирин, нередко в сочетании с Клопидогрелом, чтобы предотвратить образование тромбов.
Полное заживление послеоперационной раны на грудине и восстановление трудоспособности происходит в течение 2 месяцев. В это время назначается как минимум одна контрольная ЭхоКГ, которую затем повторяют через год.
Возможные осложнения после эндоваскулярной операции:
- смещение окклюдера;
- атриовентрикулярная блокада и фибрилляция предсердий, которые обычно проходят самопроизвольно со временем;
- тромбоэмболические осложнения, например, инсульт;
- перфорация сердечной стенки;
- разрушение окклюдера (редкое, но самое опасное осложнение);
- экссудативный перикардит.
Вероятность каждого из таких осложнений, кроме разрушения окклюдера, составляет около 1%. Врачи успешно справляются с ними.
Прогноз для детей и взрослых
Обычно пациенты с ДМПП даже без операции доживают до среднего возраста. Однако к 40 — 50 годам смертность среди них достигает 50%, а затем каждый год увеличивается еще на 6%. В этом возрасте возникает тяжелая легочная гипертензия — причина неблагоприятного исхода.
Лучший срок для операции – от 2 до 4 лет, если дефект сопровождается значимыми нарушениями кровообращения. У младенцев хирургическое вмешательство проводится при недостаточности кровообращения. Вовремя проведенное лечение полностью избавляет маленького пациента от заболевания. Он продолжает жить как совершенно здоровый человек.
Чем позднее выполнена операция, тем больше риск осложнений болезни. Поэтому даже при диагностике порока у взрослого хирургическое вмешательство проводится как можно раньше, чтобы уменьшить их вероятность и облегчить состояние пациента.
Рекомендуем прочитать статью о дефекте межжелудочковой перегородки. Из нее вы узнаете о патологии и симптомах ее наличия, опасности в детском и взрослом возрасте, проведении диагностики и лечения.
А здесь подробнее о митральном пороке сердца.
ДМПП – распространенный врожденный сердечный порок. Симптомы и необходимость операции зависят от размера и локализации дефекта. Хирургическое вмешательство обычно выполняют в возрасте ребенка 2 — 4 года. Используется как методика на открытом сердце, так и эндоваскулярная процедура. После удачной операции прогноз для здоровья благоприятный.
