Гиперандрогения легкой степени, прием верошпирон
Содержание
Гиперандрогения у женщин – как проявляется избыток андрогенов, и можно ли исправить гормональное нарушение?

Среди гормональных изменений отдельное место занимает гиперандрогения у женщин. Это нарушение, при котором в женском организме значительно повышается уровень мужских половых гормонов. Внешность девушек приобретает мужские черты, и возникают проблемы с зачатием.
Андрогены – что это за гормоны у женщин?
Андрогены – мужские половые гормоны, принадлежащие к группе стероидов. Ярким представителем группы является тестостерон.
Установлено, что данные биологические соединения синтезируются и в женском организме – яичниками, корой надпочечников, частично подкожно-жировой клетчаткой под контролем гормонов гипофиза (АКТГ и ЛГ).
Действие андрогенов на организм женщины проявляется в формировании либидо.
Андрогены являются предшественниками женских половых гормонов – эстрогенов.
В период полового созревания непосредственно андрогены имеют большое значение в процессе ростового скачка, созревания трубчатых костей, замыкания хрящевых зон суставов, появлении оволосенения по женскому типу.Однако избыток андрогенов вызывает большое количество патогенных процессов, которые сказываются на общем репродуктивном здоровье.
Гиперандрогения у женщин – причины
Андрогены у женщин продуцируются одновременно несколькими органами. В зависимости от того, где возникает нарушение, андрогения у женщин может быть следующих типов:
- яичниковая;
- надпочечниковая;
- смешанного типа.
Гиперандрогения у женщин может носить первичный или вторичный характер, когда повышение андрогенов происходит на фоне патологических изменений в организме. Среди распространенных причин развития патологии специалисты называют:
- синдром поликистозных яичников;
- врожденную дисфункцию коры надпочечников;
- стромальный текоматоз яичников;
- опухоли репродуктивной системы.
Гиперандрогения надпочечникового генеза
Надпочечниковая гиперандрогения обусловлена повышенным синтезом гормонов надпочечниками. Такое состояние может быть спровоцировано следующими патологиями:
- андрогенпродуктирующие опухоли;
- врожденная гиперплазия коры надпочечников;
- синдром Кушинга.
В большинстве случаев болезнь имеет наследственный характер. Врожденная дисфункция коры надпочечников обусловлена наследованием поврежденного гена по аутосомно-рецессивному признаку. Надпочечниковая гиперандрогения у женщин развивается в результате неполноценности ферментных систем надпочечников. 80–90 % таких пациентов страдает от недостатка С21-гидроксилазы.
Гиперандрогения яичникового генеза
Яичниковая гиперандрогения возникает в результате избыточного синтеза андрогенов женскими половыми железами.
В большинстве случаев женщины с таким нарушением страдают от избыточного веса, повышенного уровня инсулина или обладают резистентностью к инсулину.
Данная гиперандрогения у женщин легко поддается коррекции путем снижения массы тела, в результате чего происходит снижение концентрации андрогенов. Женщины с яичниковая гиперандрогения у женщин сопровождается рядом проблем в репродуктивной системе:
Гиперандрогения смешанного генеза
Когда избыток андрогенов у женщин обусловлен одновременно несколькими причинами, врачи ставят диагноз гиперандрогения смешанного типа. Данная форма болезни является самой неоднородной: клинические признаки, содержание гормонов в крови может колебаться в зависимости от конкретного случая болезни. Характерными проявлениями смешанной формы являются:
- увеличение уровня дегидроэпиандростерона при умеренном увеличении лютеинизирующего гормона;
- незначительная гиперпролактинемия;
- выраженное увеличение 17-ОП и 17-КС.
Клинические симптомы практически не отличаются от надпочечниковой и яичниковой форм. На УЗИ врачи диагностируют типичный поликистоз яичников. В основе развития смешанной формы зачастую лежит сильное эмоциональное потрясение, пережитая стрессовая ситуация или же травма головы, которая является пусковым механизмом для развития гиперандрогении.
Гиперандрогения у женщин – симптомы
Когда андрогены повышены у женщин, симптомы нарушения настолько явны, что заметны для окружающих. Все начинается с изменения внешности: кожа лица становится жирной, на ней появляются угри. Наблюдается повышенное оволосенение по мужскому типу – у женщин вырастают усы, борода, появляются волосы в области плеч и груди. Телосложение также изменяется: увеличивается мышечная масса.
Параллельно с изменениями внешности происходят перестройки в репродуктивной системе. Девушки наблюдают следующие признаки гиперандрогении:
- нарушение менструального цикла – нерегулярные месячные, чередование задержек и обильных менструаций, у некоторых развивается аменорея.
- отсутствие овуляции – длительное время не удается зачать ребенка;
- недоразвитие груди.
Избыточный синтез андрогенов приводит к развитию поликистозных образований на яичниках. Это отрицательно сказывается на фертильности, приводит к возникновению бесплодия. У женщин менопаузального возраста происходит выпадение волос в височной области, затем в теменной. Нередко синдром гиперандрогении у женщин приводит к депрессивным состояниям, массивному ожирению.
Гиперандрогения – диагностика
Предположить наличие болезни можно по одному внешнему виду женщины, однако выставить диагноз гиперандрогения врач может только после получения результатов клинических исследований.
Диагностику патологии начинают с тщательного сбора анамнеза. Проводится физикальный осмотр, при котором оценивается половое развитие, характер менструальных дисфункций.
С целью подтверждения предположений врачом назначаются следующие лабораторные исследования:
- анализ на общий и свободный тестостерон;
- исследование на уровень ДГТ, ДЭА-С, ГСПС в сыворотке крови;
- анализ на пролактин ЛГ, ФСГ, эстрадиол;
- компьютерная томография гипофиза;
- пробы с дексаметазоном и ХГЧ.
Гиперандрогения у женщин – лечение
Лечение гиперандрогении занимает длительное время. Терапия требует дифференцированного подхода. Главными средствами, использующимися при коррекции подобных нарушений, являются эстроген-гестагенные оральные контрацептивы.
Они обеспечивают торможение синтеза гонадотропинов, процесса овуляции. Гиперандрогению купируют и с использованием кортикостероидов, которые используют для подготовки женщины к планируемому зачатию.
В случае выраженной гиперандрогении курс приема данных препаратов может длиться 1 год и больше.
Гиперандрогения у женщин – клинические рекомендации
Как снизить андрогены у женщин – врач в каждом случае определяет индивидуально.
- При андрогенозависимой дерматопатии используют периферическую блокаду андрогенных рецепторов. Одновременно с этим проводится лечение субклинического гипотиреоза, гиперпролактинемии (если она выявлена).
- В процессе лечения женщин с гиперинсулизмом и выраженным ожирением используют инсулиновые сенситайзеры (Метформин).
- Для нормализации веса женщинам устанавливается гипокалорийная диета, рекомендуются повышенные физические нагрузки. На фоне проводимых мероприятий врачи осуществляют периодический контроль динамики лабораторных показателей.
- При выявлении андрогенсекретирующих опухолей половых желез проводят их удаление, даже при доброкачественной природе. Рецидивы таких образований редки. Женщины с гиперандрогенией находятся на диспансерном наблюдении.
- При планировании беременности в случае необходимости проводится медицинское сопровождение.
Гиперандрогения – лечение, препараты
Лекарственные средства при лечении гиперандрогении подбираются индивидуально. Основу медикаментозного лечения составляют гормональные препараты. Дозировка, кратность приема и продолжительность лечения устанавливаются врачом на основании клинической картины и выраженности отклонений. Среди используемых средств:
- Спиронолактонон, он же Верошпирон – при гиперандрогении незаменимое средство. Препарат блокирует периферические рецепторы, останавливая синтез андрогенов в яичниках и надпочечниках.
- Флутамид (нестероидный антиандроген) – помогает бороться с внешними проявлениями гиперандрогении: тормозит рост волос, подавляет синтез тестостерона.
- Золадекс, Бусерелин – используются при высоких концентрациях ЛГ (при поликистозе яичников).
- Диане-35 – эффективное средство при гиперандрогении. Помогает быстро нормализовать концентрацию половых гормонов, обладает выраженным контрацептивным действием.
Гиперандрогения и беременность
Высокий уровень андрогенов у женщин нередко становится препятствием для зачатия. Женщины с данной патологией сталкиваются с нерегулярным циклом месячных, непостоянной овуляцией.
В большинстве случаев они нуждаются в медицинской помощи на этапе планирования беременности. Если зачатие и происходит, то существует риск прерывания гестации на начальном этапе. Срок настолько мал, что женщина может и не знать о наступившей беременности.
В случае выявления гиперандрогении у женщин при текущей гестации устанавливается постоянное наблюдение.
Как забеременеть при гиперандрогении?
Ответить на вопрос, можно ли забеременеть при гиперандрогении, врачи могут только после полного обследования женщины.
В большинстве случаев специалистам удается скорректировать гормональный фон, сделать его благоприятным для зачатия. С этой целью индивидуально назначают:
- Дексаметазон – по 0,125–0,5 мг ежедневно;
- Диане-35 – с 1-го дня цикла;
- Спиронолактон – по 100 мг в день на протяжении 1 фазы цикла в течение 10 дней.
Гиперандрогения при беременности требует постоянного контроля со стороны врачей. Особенно опасными при беременности на фоне андрогении являются:
- Период до 14 недель – к этому времени созревает плацента, которая берет на себя функцию регуляции женских гормонов.
- 16–20-я недели – включается система «мать – плацента – плод»: начинают активно функционировать надпочечники плода, которые вырабатывают дегидроэпиандростерон, обладающий андрогенной активностью.
| Мультифолликулярные яичники: что это за патология, с чем связана – частые вопросы женщин, столкнувшихся с диагнозом. Болезнь характеризуется увеличением большого количества фолликулов, что отражается на овуляции. Нарушение сильно снижает вероятность зачатия. | Тонкий эндометрий – причины и лечение при планировании беременности Тонкий эндометрий зачастую выступает причиной отсутствия беременности. Плодное яйцо не может нормально имплантироваться в полость матки, поэтому возникает аборт на раннем сроке. Однако с помощью препаратов многим удается увеличить эндометриальный слой. |
| Суррогатное материнство – все тонкости процедуры Суррогатное материнство – медицинская технология, направленная на решение проблемы бесплодия и преодоление факторов, не позволяющих женщине выносить своего ребенка. Это непростой процесс, но его результаты оправдывают все сложности и переживания. | Донор яйцеклетки – все секреты процедуры Донор яйцеклетки – женщина 18–35 лет, добровольно предоставляющая биоматериал для ЭКО. Подобная программа помогает другим дамам обрести счастье материнства. Однако перед тем как сдать ооциты, необходимо пройти полное обследование. |
Верошпирон: инструкция по применению, от чего назначают, аналоги, дозировка таблеток, побочные
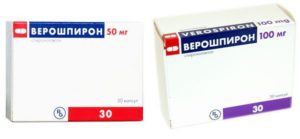
Верошпирон — мочегонный препарат, призванный повысить диурез при лечении многих заболеваний, обладающий к тому же редким для диуретиков калийсберегающим свойством. Эффект от приема верошпирона держится до нескольких суток, а само лекарство хорошо переносится большинством пациентов.
Состав и формы выпуска
Препарат Верошпирон обладает выраженным диуретическим действием благодаря спиронолактону — аналогу гормона, вырабатываемого корой надпочечников. Спиронолактон подавляет в свою очередь гормон альдостерон, препятствуя задержке воды и натрия в почечных канальцах. При этом Верошпирон не ухудшает почечное кровообращение, снижает кислотность мочи и уменьшает вымывание калия из организма.
Последнее свойство препарата является весьма ценным и редким для диуретиков, поэтому Верошпирон назначают и в тех случаях, когда больной склонен к гипокалиемии.
При применении Верошпирона:
- уменьшается кислотность мочи;
- снижается количество калия и мочевины, выводимых вместе с мочой:
- излишки натрия, хлора и воды выводятся из организма;
- предотвращается синтез фермента пермеазы, ответственной за обратное всасывание натрия.
Производится Верошпирон венгерской компанией Gedeon Richter исключительно в форме таблеток или капсул. Таблетированная форма выпускается в блистерах по 20 штук по 25 мг, а капсулы —в блистерах по 20 штук по 50 мг и в блистерах по 10 штук по 100 мг. Таблетки имеют фаску и надпись VERОSPIRON, а капсулы заключены в двухцветный желатиновый корпус.
Международное непатентованное название (МНН) диуретика — спиронолактон, по названию действующего вещества.
Цена на препарат и его аналоги приблизительно одинаковая и на настоящий момент держится на уровне 100-250 рублей за упаковку в 20 таблеток или капсул.
Механизм действия и показания к назначению
При приеме препарата происходит его быстрое всасывание в ЖКТ, причем на этот процесс не влияет прием пищи и Верошпирон можно принимать как до, так и после еды.
Хотя биодоступность лекарства практически равна 100%, максимальное действие препарата развивается на 2 или 3 день приема и держится до 3-х суток после его отмены. При биотрансформации спиронолактона в печени образуются метаболиты, содержащие серу: альфа-тиометилспиронолактон и канренон. Продукты распада выводятся с мочой, частично – с калом.
Основным назначением Верошпирона как мочегонного препарата является снижение уровня жидкости при артериальной гипертензии (повышенном давлении), но кроме того, препарат применяют при:
- отечном синдроме (при сердечной недостаточности);
- гиперальдостеронизме (синдроме Конна);
- нефротических патологиях, сопровождающихся отеками;
- гипокалиемии (или гипомагниемии);
- миастении;
- гинекологических заболеваниях (в частности, поликистозе яичников).
В первые дни приема лекарства не рекомендуется выполнять работу, требующую усиленного внимания (например, не стоит водить автомобиль), так как может быть рассеяно внимание. Через несколько дней такого симптома не наблюдается.
Нельзя сочетать Верошпирон с приемом ряда других лекарств:
- коагулянтами (гепарином, кумарином и др.);
- сердечными гликозидами (например, гликозидом);
- калийсодержащими препаратами;
- ППВС (протвовоспалительными нестероидными препаратами — обезболивающими).
Также спиронолактон усиливает эффективность других мочегонных и гипотензивных лекарств.
В большинстве случаев Верошпирон применяется в комбинации с другими медикаментами, но иногда назначают и монотерапию, особенно в качестве диуретика.
Верошпирон при гинекологических заболеваниях
Основное назначение препарата — мочегонное. Однако благодаря множественным свойствам спиронолактона данное лекарство применяют и для лечения других заболеваний.
Препарат Верошпирон наряду с чисто мочегонным эффектом обладает антиандрогинными свойствами и поэтому с успехом используется в составе комплексной терапии гинекологических патологий.
Лекарство действует в органах, вырабатывающих мужские гормоны (в том числе фолликулах, сальных и половых железах), снижает оволосение кожных покровов при гиперандрогении и, в конечном итоге, способствует повышению женской фертильности.
Немаловажно, что лечение женщин Верошпироном не вызывает побочных симптомов со стороны эндокринной системы.
Назначают лекарство Верошпирон в гинекологии чаще всего при следующих заболеваниях:
Гиперандрогения
Патология, при которой в организме женщины происходит активная выработка андрогена, который в большей степени считается мужским. Повышенная выработка этого гормона женским организмом ведет к нарушению гормонального фона и синтеза гормона эстрагон, ответственного за либидо. Данная патология встречается нередко — около 5% женщин подвержены ей.
Лечение проводится глюкокортикостероидами, или нестероидными антиандрогенами (флутамид) препаратами, с назначением дополнительно ноотропных препаратов и Верошпирона.
При гиперандрогении Верошпирон работает не только как диуретик, но и как подавитель тестостерона, превращающий его в эстрадиол, и нормализующий состояние кожных покровов.Лечение данной патологии длительное, не менее 3-6 месяцев, при этом спиронолактон назначается по схеме (по менструальному циклу), в дозировке 100 мг/сутки, увеличивая прием таблеток при необходимости до 400 мг/сутки.
Синдром поликистозных яичников
Патология яичников, которая связана с нарушением их функционирования, возникающим из-за нервообменных расстройств. Иными словами, это такое заболевание, при котором происходит образование множественных кист на поверхности самого органа — яичника. Этот синдром нередко приводит к бесплодию.
Верошпирон при лечении поликистоза назначается в целях блокады мужских половых гормонов, по 100 мг 2-4 раза в день, на срок до полугода. Терапия при поликистозе должна быть комплексной, поскольку Верошпирон только устраняет внешние проявления заболевания (жирность кожи, оволосенение и т.д.).
Интересно, что симптомы заболевания пропадают у женщин вместе с нормализацией веса, если он повышен или чрезмерен.
Нарушения менструального цикла
Один из показателей изменения функционирования как половых органов, так и всего женского организма. Вообще, нарушение цикла месячных является одной из самых распространенных проблем, с которыми женщины репродуктивного возраста обращаются к гинекологу.
Нарушение может быть вызвано разными причинами, определить которые поможет только лечащий врач. Если он сочтет необходимым добавить в терапию Верошпирон, то препарат назначается в первую фазу менструального цикла, в дозировке от 50 мг/сутки.
Комбинируется прием спиронолактона с оральными контрацептивами (не с целью контрацепции, а для нормализации гормонального фона организма).
Гирсутизм
Избыточный рост волос на теле женщин по мужскому типу – женское заболевание, связанное с нарушением нормального функционирования эндокринной системы: проявляется посредством избыточного роста волосяного покрова на теле или лице. Также вкупе с этими синдромами проявляются такие, как нарушение менструального цикла, анемия, возможны маточные кровотечения и бесплодие.
При гирсутизме Верошпирон возможно принимать по двум схемам: либо с 4 по 22 день цикла, в дозировке до 200 мг, либо вне связи с циклом, ежедневно по 75-100 мг. При этом по истечении 3-6 месяцев лечения явления гирсутизма уменьшаются в среднем на 30%, что является хорошим результатом.
Отечность тканей в сочетании с гипертонией
Такое заболевание, как гипертония, само по себе, является заболеванием сердечно-сосудистой системы, характеризующееся стабильным повышением давления, показатели которого снижаются только после приема медикаментов.
Нередким явлением при этом бывает отечность рук, ног или лица, возникающих из-за задержки в организме натрия и воды. Спиронолактон в данном случае применяют из-за его диуретических свойств.
Дозировку и схему приема определяет врач, исходя из тяжести заболевания.
Показаниями к применению Верошпирона может быть наличие у женщин некоторых косметических проблем, вызванных избытком содержания в организме мужских гормонов. Среди этих проблем такие, как:
- повышение жирности и пористости кожи;
- обильное образование акне (угрей);
- выпадение волос, повышение их сальности и др.
Большая часть этих проблем обусловлена тем, что волосяные фолликулы, как и сальные железы, зависят от нормальной выработки гормонов андрогенов и реагируют на повышение уровня их содержания в женском организме. Применять для снижения веса препарат не рекомендуется, так как это чревато обезвоживанием, нарушениями в эндокринной системе и другими осложнениями.
Верошпирон при лечении косметических недостатков также действует как блокатор мужских половых гормонов, а для нормализации гормонального фона женщины к нему добавляют оральные контрацептивы.
Важно: Верошпирон при беременности (имеющейся или планируемой) не применяют, поскольку в этом случае высок риск развития аномалий плода.
Противопоказания и побочные эффекты
Как и у любого другого медикаментозного средства, у диуретика Верошпирон существует ряд противопоказаний.
К таким относятся ряд заболеваний, при которых полностью запрещено использование спиронолактона, а также заболеваний, при которых использовать средства, содержащие спиронолактон, рекомендуется с особой осторожностью.
Лучше заменить Верошпирон препаратом, аналогичным ему по действию, при наличии таких патологий, как:
- гипонатриемия (пониженное содержание калия в крови);
- гиперкалиемия (повышенное содержание калия в прови);
- анурия (различные нарушения при выведения мочи);
- дефицит лактазы;
- непереносимость лактозы.
Полный перечень заболеваний, при которых использование Верошпирона не рекомендовано, приведен в инструкции по применению препарата.
Важно помнить, что запрещен прием диуретиков детям, не достигшими трехлетнего возраста, а также людям, имеющим повышенную чувствительность к компонентам, входящим в состав препарата. Запрещен прием Верошпирона при болезни Аддисона (хронической недостаточности коры надпочечников) и при тяжелой почечной недостаточности.
Ни в коем случае нельзя применять диуретик при беременности или в период лактации, однако при необходимости лечения и прямом указании врача препарат, назначенный для устранения отеков, с осторожностью можно применять в период беременности – во втором и третьем триместре.
Действующее вещество спиронолактон, являющееся основой препарата Верошпирон, при беременности противопоказано, поскольку оно способно проникнуть через плацентарный барьер. В этом случае препарат поступает прямо в детскую кровеносную систему.
Применять Верошпирон при грудном вскармливании также не рекомендуется ввиду высокой активности основного ингредиента, всасывающегося во все биологические жидкости организма, достигая при этом практически полной концентрации.
Также с осторожностью можно применять Верошпирон при таких нарушениях и заболеваниях, как:
- AV-блокада;
- гиперкальциемия;
- диабетическая нефропатия;
- метаболический ацидоз;
- нарушения менструаций;
- печеночная недостаточность;
- цирроз печени.
Особое внимание следует обратить при этом на возраст пациента, наличие у него сахарного диабета, а также на перенесенные им недавно хирургические вмешательства.
Большую часть побочных эффектов лекарства Верошпирон можно отнести к так называемым «традиционным»:
- головокружение;
- тошнота;
- общая слабость и сонливость;
- спутанность сознания;
- головные боли;
- боли в области живота;
- расстройства стула.
К более специфичным побочным эффектам обычно относят такие, как расстройства со стороны органов пищеварения:
- колики;
- рвота;
- гастрит;
- кишечные или желудочные кровотечения;
- нарушения функций печени.
- Возможные расстройства со стороны кровеносной системы:
- агранулоцитоз;
- мегабластоз;
- тромбоцитопения.
- Проблемы, связанные с эндокринными органами:
- нарушение менструального цикла;
- боли в молочных железах;
- гирсутизм;
- рак молочной железы;
- гинекомастия (у мужчин).
- Осложнения, связанные с иммунной системой:
- аллергические реакции;
- зуд;
- крапивница;
- сыпи.
Нарушения в функционировании мышечной системы:
- мышечные спазмы;
- судороги.
Также возможны такие нарушения в обмене веществ, как снижение уровня натрия в крови и уровня содержащихся в крови мочевины, мочевой кислоты и креатинина. Полностью застраховаться от побочных симптомов при лечении Верошпироном, как и любым другим лекарством, невозможно.
Если неприятные симптомы не проходят через 2-3 дня после начала приема лекарства, следует поставить врача в известность для решения вопроса о замене препарата или коррекции принимаемой дозы.
Аналоги Верошпирона
Если нет возможности приобрести Верошпирон, можно заменить его таблетками с тем же действующим веществом. Верошпирон и его аналоги действуют практически одинаково.
Заменить Верошпирон могут такие препараты:
- Веро-Спиронолактон (Россия);
- Верошпилактон (Россия);
- Гипотиазид (Россия);
- Спирикс (Дания);
- Альдактон (производится в Великобритании).
Основным веществом в перечисленных лекарствах также является спиронолактон, иногда с комбинацией другого лекарства. Так, Альдактон сохраняет в организме не только калий, но и магний, а Верошпилактон сочетает в себе свойства Верошпилактона и Альдактона.
Верошпирон при гинекологических заболеваниях благодаря своему мочегонному и антиандрогинному действиям помогает от широкого спектра патологий.
Верошпирон при повышенном тестостероне
При приеме препарата происходит его быстрое всасывание в ЖКТ, причем на этот процесс не влияет прием пищи и Верошпирон можно принимать как до, так и после еды.
Хотя биодоступность лекарства практически равна 100%, максимальное действие препарата развивается на 2 или 3 день приема и держится до 3-х суток после его отмены. При биотрансформации спиронолактона в печени образуются метаболиты, содержащие серу: альфа-тиометилспиронолактон и канренон. Продукты распада выводятся с мочой, частично – с калом.
Основным назначением Верошпирона как мочегонного препарата является снижение уровня жидкости при артериальной гипертензии (повышенном давлении), но кроме того, препарат применяют при:
- отечном синдроме (при сердечной недостаточности);
- гиперальдостеронизме (синдроме Конна);
- нефротических патологиях, сопровождающихся отеками;
- гипокалиемии (или гипомагниемии);
- миастении;
- гинекологических заболеваниях (в частности, поликистозе яичников).
В первые дни приема лекарства не рекомендуется выполнять работу, требующую усиленного внимания (например, не стоит водить автомобиль), так как может быть рассеяно внимание. Через несколько дней такого симптома не наблюдается.
Нельзя сочетать Верошпирон с приемом ряда других лекарств:
- коагулянтами (гепарином, кумарином и др.);
- сердечными гликозидами (например, гликозидом);
- калийсодержащими препаратами;
- ППВС (протвовоспалительными нестероидными препаратами — обезболивающими).
Также спиронолактон усиливает эффективность других мочегонных и гипотензивных лекарств.
В большинстве случаев Верошпирон применяется в комбинации с другими медикаментами, но иногда назначают и монотерапию, особенно в качестве диуретика.
Один из показателей изменения функционирования как половых органов, так и всего женского организма. Вообще, нарушение цикла месячных является одной из самых распространенных проблем, с которыми женщины репродуктивного возраста обращаются к гинекологу.
Нарушение может быть вызвано разными причинами, определить которые поможет только лечащий врач. Если он сочтет необходимым добавить в терапию Верошпирон, то препарат назначается в первую фазу менструального цикла, в дозировке от 50 мг/сутки.
Комбинируется прием спиронолактона с оральными контрацептивами (не с целью контрацепции, а для нормализации гормонального фона организма).
Причины чрезмерного повышения уровня тестостерона
Причинами появления избытка этого вещества в организме у женщин могут быть нарушения в работе гипофиза, гормоны которого контролируют выработку тестостерона. Это происходит при образовании в нем опухоли. Уровень тестостерона повышается при снижении активности яичников из-за опухолевых заболеваний, приводящих к недостаточной выработке эстрогенов.
Они продуцируются также корой надпочечников. После травмы, осложнения воспалительных заболеваний почек выработка тестостерона может быть также чрезвычайно высокой. Причиной нарушения бывает наличие врожденного дефекта в структуре коры надпочечников.
Примечание: Патологическое превышение уровня мужских гормонов в организме у женщин иногда бывает наследственной проблемой.
Повышенный тестостерон в организме женщины
В организме у женщин выработка этого вещества примерно в 10 раз ниже, чем у мужчин, но роль его не менее важна.
Из тестостерона в яичниках образуются эстрогены, которые являются регуляторами всех процессов, связанных с функционированием репродуктивных органов, способностью женщины к деторождению, наличием у нее либидо.
От соотношения женских и мужских половых гормонов зависит состояние мышечной, костной и жировой ткани, обмена веществ. Уровень тестостерона влияет на развитие молочных желез, формирование женской фигуры.ПОДРОБНЕЕ ПРО: Лекарства от повышенного давления – список
этого вещества в женском организме не является постоянным, меняется с возрастом, а также в связи с ежемесячными процессами, происходящими в разных фазах менструального цикла. Если уровень гормона в течение длительного времени превышает норму в несколько раз, то у женщин появляются симптомы патологических отклонений в состоянии здоровья:
- Нарушается менструальный цикл. Месячные становятся скудными, появляются длительные задержки (вплоть до полного прекращения менструаций). Это приводит к бесплодию.
- Начинают расти волосы на нехарактерных участках тела (по мужскому типу) – на лице, груди, руках, спине. В то же время на голове появляются залысины.
- Резко меняется телосложение за счет роста мышечной массы.
- Появляется угревая сыпь на лице и груди.
- Становится заметным изменение характера (появляется несвойственная грубость, раздражительность, воинственность).
- Чрезвычайно усиливается половое влечение.
Особенно опасно превышение нормы содержания тестостерона в организме в период полового созревания, когда происходит формирование фигуры, молочных желез, развитие половых органов, а также налаживается менструальная функция. Последствием значительного избытка этого гормона у беременных может быть нарушение развития плода или выкидыш. Возможно отсутствие молока в послеродовой период.
Чаще повышенный тестостерон наблюдается у женщин, чем у мужчин. Симптомы развития гиперандрогении распознать довольно просто, поскольку можно заметить, что:
- нарушается менструальный цикл, практически исчезают овуляции;
- начинается выпадение волос, появляются признаки волосатости на руках, пальцах, спине и лице;
- голос становится более грубым;
- быстро увеличивается масса тела;
- фигура теряет свою женственность;
- женщины становятся агрессивными.
Такая ситуация может являться основной причиной бесплодия, возникновения сахарного диабета и нарушения режима сна. Неправильная работа коры надпочечников у женщин, неправильный режим питания, наличие злокачественных образований и опухолей и генетическая предрасположенность являются основными признаками повышенного уровня этого гормона.
В период беременности, особенно в третьем семестре, повышенный уровень гормона является нормой. Однако его слишком высокий показатель может быть причиной многих патологий беременности, поэтому показатель требует строгого контроля у женщин.
В период гормональной перестройки организма, особенно в подростковом возрасте, когда менструальный цикл у девушек нерегулярный, может быть повышен дигидротестостерон. Однако, если в течение нескольких лет цикл не стабилизировался, то следует бить тревогу.
В результате такого гормонального сбоя могут возникнуть проблемы с кожей и волосами, развитие скелета по мужскому типу. Нерегулярный цикл грозит бесплодием и ожирением.
Возможно возникновение сахарного диабета, синдрома поликистозных яичников. И причиной этому может быть только одно – повышенный дигидротестостерон.
Часто уровень гормона повышается при соблюдении вегетарианской диеты, различных заболеваниях, длительном приеме определенных лекарственных препаратов.
Дигидротестостерон в дополнительных чрезмерных количествах может вырабатываться опухолевидными образованиями яичников и надпочечников и в результате нарушения обменных процессов углевода.
В течение жизни количество этих гормонов в организме женщин часто меняется.
Пониженное значение этого показателя наблюдается у вегетарианцев, которые все время придерживаются низкоуглеводной диеты, а также в период менопаузы.
Это может привести к раку молочной железы, разрастания внутреннего слоя матки, возникновению доброкачественных опухолей в мышечном слое матки и другим нежелательным последствиям.
ПОДРОБНЕЕ ПРО: Тестостерон — вся необходимая информацияОднако, максимального уровня они достигают в период появления вторичных признаков при формировании половых органов. Что тоже неблагоприятно сказывается на здоровье женщины. Поэтому все должно быть в норме.
Гиперандрогения
Гиперандрогения – это патологическое эндокринологическое состояние, которое проявляется повышением концентрации андрогенов в крови.
К ним относят тестостерон, дигидротестостерон, андростендиол, андростендион и дегидроэпиандростендион. В организме женщины андрогены продуцируются в яичниках и надпочечниковых железах.
Заболевание проявляется в первую очередь внешними изменениями тела и нарушением функции половых органов (эндокринологическим бесплодием).
Норма андрогенов у женщин зависит от возраста и физиологического состояния, поэтому концентрация тестостерона должна находиться в следующих пределах:
- 20-50 лет – 0,31-3,78;
- 50-55 лет – 0,42-4,51;
- при беременности – показатель повышен в 3-4 раза.
Индекс свободных андрогенов, норма у женщин
Свободные андрогены – это фракция гормонов, которые исполняют активную биологическую функцию в организме. К ним относят свободный и слабосвязанный тестостерон. Индекс свободных андрогенов (ИСА) – это соотношение общего количества тестостерона к его биологически активной фракции. Норма этого показателя зависит от фазы менструального цикла:
- фолликулярная фаза – 0,9-9,4%;
- овуляция – 1,4-17%;
- лютеиновая фаза – 1-11%;
- в период менопаузы – не более 7%.
Синдром гиперандрогении у женщин и мужчин
На форумах гиперандрогения часто описывается, как болезнь, которая появилась неизвестно откуда и ее причины неизвестны. Это не совсем так. Несмотря на отзывы, гиперандрогения является хорошо изученным заболеванием.
Повышенный показатель андрогенов не всегда является признаком развития заболевания. Физиологическая концентрация гормонов отличается в различные периоды развития и жизни женского организма.
В период беременности, гиперандрогения является фактором, который необходим для нормального развития плода. Также в старшем периоде наблюдают высшие общие показатели этих биологических активных веществ, что обусловлено перестройкой организма в условиях менопаузы.
В таких случаях нормой считается вариант, когда повышенное содержание гормонов не приносит дискомфорта пациентке.
Формы гиперандрогении
Различают различные формы диагноза гиперандрогении. Первичная гиперандрогения является врожденной и вызвана повышенной продукцией гормонов в организме с раннего детства. Вторичная – следствие нарушения основного механизма регуляции продукции – гипофизарного контроля, из-за заболеваний этого органа.
Врожденная слабовыраженная гиперандрогения у девочек проявляется с раннего детства и часто сопровождает наследственные патологии или является следствием нарушения развития органов плода во время беременности.
Приобретенная гиперандрогения возникает в старшем возрасте из-за сопутствующих патологий, нарушений эндокринной регуляции и воздействия внешних факторов среды.
Наиболее важной, если рассматривать патофизиологические аспекты, является классификация гиперандрогении за изменениями концентрации этих гормонов. Если у пациентки наблюдается выраженное повышение количества тестостерона, то речь идет об абсолютной гиперандрогении.
Но существует другой клинический вариант, при котором общая концентрация гормонов не особо повышается, или даже остается в пределах нормы, но наблюдаются все симптомы, что характерны для патологии. В этом случае клиника вызвана увеличением биологически активной доли тестостерона.
Этот вариант называется относительной гиперандрогенией.
Широта клинических симптомов, которые возникают при гиперандрогении, вызвана тем, что тестостерон играет очень важную роль в регуляции половой дифференциации человеческого организма. Его биологические функции следующие:
- развитие первичных и вторичных мужских половых признаков;
- выраженное анаболическое действие, что приводит к активации синтеза белков и развитию мышечной массы;
- повышение активности процессов метаболизма глюкозы.
При этом часто выделяют эффекты андрогенов до и после рождения. Поэтому, если у пациентки это состояние возникло еще в перинатальный период, то собственные половые органы у нее остаются слабо развитыми. Это состояние называют гермафродитизмом, и обычно оно требует хирургической коррекции в первые годы жизни.
Биохимические основы гиперандрогении
Важную роль в утилизации лишней части андрогенов играет печень. В гепатоцитах происходит процесс конъюгации большей части гормонов с белками с помощью специфических ферментов.
Измененные формы андрогенов выводятся из организма через желчь и мочу. Меньшая часть тестостерона расщепляется через систему цитохрома Р450.
Нарушение этих механизмов также может приводить к увеличению концентрации андрогенов в крови.Рецепторы к тестостерону и другим андрогенам есть в наличии в большинстве тканей организма. Поскольку эти гормоны являются стероидами, то они способны проходить через клеточную мембрану и взаимодействовать со специфическими рецепторами. Последние запускают каскад реакций, которые проводят к активации синтеза белков и изменения метаболизма.
Изменения в яичниках при гиперандрогении
Одним из основных патофизиологических механизмов нарушений при гиперандрогении являются необратимые изменения в женских половых органах. Если синдром есть врожденным и гормональный дисбаланс проявляется еще до рождения ребенка, то происходит атрофия и гипоплазия яичников. Это автоматически приводит к снижению продукции женских половых гормонов и нарушению половой функции в будущем.
Если синдром гиперандрогении приобретен в более взрослом возрасте, то в яичниках происходят следующие варианты патофизиологических изменений:
- тормозится развитие и пролиферация фолликулов на ранних стадиях (они остаются на начальном уровне дифференциации);
- фолликулы практически полностью развиваются, но нарушается формирование яйцеклеток, из-за чего не происходит овуляция;
- фолликулы и яйцеклетки у женщины нормально развиваются, но остается неполноценным желтое тело, что приводит к недостаточности гормонального фона в лютеиновую фазу менструального цикла.
Клиника при этих вариантах несколько отличается друг от друга, но самое важное у них одно – недостаточная функция яичников приводит не только к нарушению нормального менструального цикла, но и к бесплодию.
Код по МКБ гиперандрогения (фото отсутствует)
Рецепторная гиперандрогения у женщин. Симптомы и лечение
Жирная кожа с большим количеством угрей, быстро пачкающиеся волосы, перхоть, четко заметный пробор на голове, а также появление тёмных, хорошо пигментированных терминальных волос в области груди, на спине и передней брюшной стенке, в периоральной зоне – все это может служить свидетельством того факта, ведущими «двигателями» женского организма стали вовсе не женские, а мужские гормоны, именуемые «андрогены».
Подобного рода проблема, обнаруживаясь у каждой десятой дамы, при отсутствии лечения не только изменяет её внешность, но и зачастую становится индуктором развития бесплодия, инсулиннезависимого сахарного диабета, причиной невозможности вынашивания и угрозы раннего и позднего самопроизвольного прерывания беременности, болезней эндокринной системы и сердца.
В большинстве случаев вопросов с постановкой диагноза не возникает: врачи-эндокринологи с лёгкостью определяют в плазме крови и при проведении биохимического анализа суточной мочи завышенные уровни андрогенов, а также и уровни кетостероидов — продуктов их метаболизма и распада.
Проведённое УЗИ или МРТ яичников или надпочечником выявляет зачастую структурные изменения их тканей (кисты, опухоли, воспаления), служащие первопричиной развития данного заболевания. Но иногда проблема может остаться нерешенной, когда признаки преобладания тестостерона и его прекурсоров – налицо, а уровни андрогенов в плазме не выходят за пределы референтных значений.
Одним из названий данного состояния является его определение, как женская рецепторная гиперандрогения.
Краткий экскурс по биохимии и нормальной физиологии
В женском организме синтезируется 5 типов мужских репродуктивных гормонов:
- ДЭАС — Дегидроэпиандростерона-сульфат
- Андростендион
- Тестостерон
- Дегидроэпиандростерон
- ДГТ – Дигидротестостерон
Вырабатывается основной объём в яичниках и надпочечниках. Дополнительные же источники эстрадиола лоцируются в строме (теле) печени, фоликулах волос, подкожно- жировой клетчатке.
Стимулирует их синтез лютеинизирующий гормон, поставляемый гипофизом. Рецепторы к ЛТГ имеются на гранулезных и тека-клетках фолликулов яичников.
В обычных стандартных условиях женщина не нуждается в высокой концентрации андрогенов, поэтому они благополучно преобразуются в эстрогены. Управляет этими биохимическими реакциями фолликулостимулирующий гормон (ФСГ), воздействуя на рецепторы клеток гранулезы.
В норме количества дигидротестостерона хватает только для того, чтобы поддерживать рост волос в зоне бикини и подмышечных впадин. Функция же дегидроэпиандростерона и его сульфатной формы заключается в контроле за работой сальных желез и себоцитов, в частности, а также за ростом костной ткани и физиологичным окостенением эпифизарных хрящей.
В женском организме андростендион и тестостерон метаболизируются до эстрона и эстрадиола. Уровень секреции гормонов-андрогенов напрямую связан с фазой менструального цикла.
Гормоны-андрогены необходимы также для:
- поддержания мышечной массы
- секреции факторов роста и инсулина
- синтеза эндорфинов
- контроля за синтезом жиров и белков
- снижения секреции холестерина
- контроля за протеиновым составом крови.
Расшифровка терминологии
Синдромом гиперандрогении принято называть такого рода состояние, при котором ведущими регуляторами метаболизма женского организма становятся мужские репродуктивные гормоны. Клинически это характеризуется специфическим симптомами с поражением кожи и ее придатков:
- Акне
- Гипертрихозом
- Выпадением и поредением волос — алопецией
- Жирной себореей
- Вирилизацией
- Преобразованием морфологического типа.
Причинами подобного состояния могут стать:
- активация синтеза андрогенов
- нарушение связывания их с необходимыми транспортными протеинами
- усиленное превращение малоактивных гормонов в наиболее активные (подобное явление можно наблюдать в тканях, имеющих рецепторы к дигидротестостерону)
- нарушение их преобразования в эстрон и эстрадиол.
Диагноз рецепторная гиперандрогения у женщин ставится в том случае, если эффекты андрогенов оказываются превалирующими не вследствие повышения или изменения концентрации этих гормонов в плазме, а в том случае, если как настоящая причина данного состояние выявляется завышенная их концентрация в дерме, а также усиление активности 5α-редуктазы – кофермента, преобразующего тестостерон непосредственно в его активный метаболит — дигидротестостерон.
Большое количество метаболита тестостерона разрушающе действует на фолликулы волос, активизируя также большее, чем необходимо, количество сальных и апокриновых желез.
Развивается рецепторная гиперандрогения вследствие:
- дефекта гена, кодирующего 5-альфа-редуктазу, что может как быть наследственным состоянием, так и возникать идиопатически
- изменения активности фермента под воздействием внешних факторов
Предположение, что рецепторный вид гиперандрогении развивается из-за увеличения числа рецепторов к андрогенам, не имеет доказательной базы.
Симптомы рецепторной гиперандрогении
Характеризуется такими симптомами, как:
- появление акне и большого числа закрытых комедонов
- нарушение менструального цикла
- андрогенетическая алопеция
- гирсутизм
- себорейный дерматит
- низкий тембр голоса
- повышения либидо.
Рассмотрим более подробно кожные проявления.
Акне
При гиперандрогении на коже женщины возникают полиморфные элементы:
- невоспалительного характера – закрытые и открытые комедоны
- воспалительные – папулы, индуративная сыпь, кистозные образования
Основная локализация такой сыпи – это зона лица в области лба, щек, висков, носогубных складок, подбородк. Иногда комедоны развиваются и на руках, шее, спине, груди и плечах.
Алопеция андрогенетическая
Она протекает по одному из типов:
- I образное: сначала волосы исчезают из области пробора, потом облысение распространяется к вискам
- O-образное: волосы исчезают из области пробора, облысение распространяется по направлению к области лба и темени сразу
- По мужскому типу: волосяные фолликулы на макушке и на лбе деградируют, волосы сначала редеют, затем выпадают.
Себорейный дерматит
Возникает заболевание вследствие усиления активности себоцитов, секрет которых является излюбленной средой размножения для кожных грибов-сапрофитов рода Pityrosporum (Malassezia).
Самым превалирующим симптомом гиперандрогенного себорейного дерматита служит появление жирных чешуек желтоватого оттенка на коже волосистой части головы, что сопровождается кожным зудом.
Помимо этого, на коже лица и области декольте появляются точечные желто-розовые эритемы, имеющие фолликулярный характер. Эти элементы сливаются, образуя четко очерченные бляшки, вокруг которых может отмечаться невыраженная воспалительная инфильтрация. Следующей стадией развития бляшек становится появление на лице жирных чешуек и корок.
При отсутствии терапии себорейные элементы распространяются на грудь, кожу лба, области за ушами. Это может сопровождаться развитием эритродермии.
Лечение патологии
Основная терапия рецепторной гиперандрогении у женщин – медикаментозная, с применением препаратов, обладающих антиандрогенной активностью. Ее цели:
- торможение синтеза андрогенов
- остановка гиперстимуляции надпочечников и яичников гонадотропинами
- блокада андрогеновых рецепторов
- торможение гиперактивности 5-альфа-редуктазы.
Для этого применяются такие препараты:
- Спиронолактон (Верошпирон). Спустя уже первые несколько суток применения препарата Спиронолактон вызывает частичную блокаду внутриклеточных рецепторов клеток к дигидротестостерону, подавляя активность дермальной 5-альфа-редуктазы и стимулируя метаболизм тестостерона до эстрадиола, столь необходимого женскому организму.
- Ципротерон (Андрокур) – это прогестаген, обладающий выраженным антиандрогенным действием, способный временно заблокировать рецепторы к тестостерону и его активному метаболиту, а также ускоряющий в печени процесс расщепления андрогенов.
- Флутамид. Являясь препаратом из группы антиандрогенов нестероидного (негормонального происхождения), который, хоть и слабее связывается с андрогеновыми рецепторами, чем предыдущие 2 препарата, но наиболее эффективно купирует андрогенную алопецию и проявляет самую высокую эффективность при терапии акне, постакне и себорйного дерматита.
- Финастерид – препарат, блокирующий 5-альфа-редуктазу кожи. Эффективен для лечения акне, алопеции и гирсутизма.
- Комбинированные оральные контрацептивы с заявленной антиандрогенной активностью: Диане-35, Жанин. Курс применения – 1 год и более, в течение которого большинство женщин отмечает замедление скорости роста волос на андроген-зависимых зонах, исчезновение акне и себореи.
Кроме этого, назначаются препараты для коррекции отдельных метаболических нарушений:
- При инсулинорезистентности: метформин, пиоглитазон, ниглитазон
- Если имеется гиперпролактинемия – дофаминомиметики
- Когда гиперандрогении сопутствует первичный гипотиреоз, необходим L-тироксин.
Применяются также местные антибактериальные, дегидратирующие, противовоспалительные и противогрибковые средства.
Учитывая факт, что эффект от медикаментозной терапии носит отсроченный характер, необходима наружная коррекция проявлений рецепторной гиперандрогении у женщин. С этой целью применяются косметологические процедуры:
- фото- и электроэпиляция – для коррекции гирсутизма
- лазерная шлифовка – для удаления рубцов и застойных участков гиперпигментации после акне
- мезотерапия – для восстановления кожи уже после благоприятного излечения постакне и алопеции.
В настоящее время лечение акне в клинике не проводится.
- ЗАДАТЬ ВОПРОС ИЛИ ЗАПИСАТЬСЯ НА ПРИЕМ
