Слизистые пробки в s8 легкого
Содержание
Биопсия легкого: показания, способы, проведение, результаты
Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры пат. анатомии и патологической физиологии, для Операция.Инфо ©
Биопсия легкого – это процедура взятия образца легочной ткани для исследования и уточнения окончательного диагноза.
Первый этап диагностики заболеваний бронхов и легких, – это обычно скрининговое рентгенологическое исследование (флюорография). Но рентген может выявить только наличие очаговой или диффузной патологии в легких, примерно определить его локализацию. При выявлении патологии пациент направляется на дообследование (КТ, МРТ, эндобронхоскопию, биопсию).
Многие диффузные и очаговые патологии легких имеют схожую клиническую и рентгенологическую картину. Дифференциальный диагноз заболеваний легких очень сложен, без гистологического исследования зачастую невозможен.
Биопсия легкого до 60-х годов прошлого века проводилась только открытым хирургическим методом. В 1963 г. Андерсон впервые провел бронхоскопическую биопсию с помощью жесткого бронхоскопа. В 1974 г. Левин опубликовал опыт биопсии с помощью гибкого бронхоскопа.
Виды биопсии легкого
По способу доступа к легочной ткани в настоящее время выделяют 4 основных вида биопсии:
- Эндоскопическая трансбронхиальная биопсия. Проводится во время процедуры бронхоскопии.
- Чрескожная трансторакальная биопсия. Выполняется длинной толстой иглой путем прокола грудной стенки под ультразвуковым или рентгенологическим контролем.
- Открытая трансторакальная биопсия. Выполняется открытый хирургический доступ через разрез в межреберье.
- Эндоторакоскопическая биопсия. Наиболее современный метод, доступ к легкому осуществляется через торакоскоп (эндоскоп для исследования плевральной полости).
Выбор метода биопсии зависит прежде всего от локализации патологического участка, наличия необходимого оборудования, состояния пациента, наличия сопутствующей патологии, а также от согласия самого больного на тот или иной вид вмешательства.
Какие заболевания дифференцирует биопсия легкого
Наиболее информативна биопсия легкого для выявления:
- Доброкачественной или злокачественной опухоли.
- Саркоидоз.
- Аллергический пневмонит.
- Легочных инфекций.
- Пылевые пневмониты.
- Поражения легких при системных заболеваниях, васкулитах.
Противопоказания для биопсии легкого
Абсолютные противопоказания:
- Тяжелое состояние пациента.
- Тяжелая гипоксия.
- Астматический приступ.
- Несогласие пациента.
- Злокачественная аритмия.
- Массивное кровохарканье.
- Геморрагический диатез, тяжело поддающийся лечению.
Относительные противопоказания:
- Тромбоцитопения менее 50 тыс тромбоцитов в мкл.
- Хроническая почечная недостаточность (повышается риск кровотечений).
- Искусственная вентиляция легких.
- Аритмии.
- Легочная гипертензия.
Подготовка к биопсии
Перед проведением биопсии обычно используются все возможные методы визуализационной диагностики (рентгенография, компьютерная томография, магнитно-резонансная томография). Это необходимо для максимально точного определения локализации патологии, особенно при очаговых образованиях в легких.
От этого зависит выбор метода биопсии.
Иногда патологический очаг не виден на рентгеновских и компьютерных снимках (например, на начальной стадии эндобронхиальной опухоли). Тогда биопсию выполняют сразу во время диагностической бронхоскопии из подозрительных участков.
Независимо от выбранного метода необходимо:
- Отмена лекарственных препаратов, вызывающих разжижение крови (аспирин, варфарин, плавикс, индометацин, ибупрофен и др.) за 3-4 дня до назначенной процедуры.
- Отказ от пищи за 8 часов до начала процедуры.
Эндоскопическая трансбронхиальная биопсия
Такая биопсия проводится при глубоком расположении патологического очага и наличии его связи с главными, долевыми, сегментарными и субсегментарными бронхами.
Эндобронхиальная биопсия выполняется амбулаторно, под местной анестезией. Возможна предварительная премедикация с транквилизатором и атропином.
трансбронхиальная биопсия
Бронхоскоп вводится через нос (реже – через рот). Слизистая предварительно орошается раствором лидокаина. Положение пациента обычно – лежа на спине.
Врач последовательно осматривает все отделы бронхиального дерева. Взятие биопсии осуществляется специальными щипцами, вводимыми через инструментальный канал бронхоскопа. Щипцы «выкусывают» кусочек ткани из патологического очага (при узловых образованиях) или из разных мест (при диффузных заболеваниях).С помощью бронхоскопии иногда производят и трансбронхиальную пункцию лимфоузлов средостения.
Вся процедура занимает 30-50 минут.
Сама процедура неприятна, но не болезненна. Небольшое кровохарканье после проведения бронхоскопической биопсии возможно, оно быстро проходит.
Очень редко возможны осложнения:
- Легочное кровотечение.
- Повреждение висцеральной плевры с развитием пневмоторакса.
Чрескожная пункционная биопсия легкого
Другие названия: трансторакальная, игловая биопсия.
чрескожная пункционная биопсия
Такая биопсия назначается при расположении очага ближе к периферии легкого, вдали от крупных сосудов и нервных пучков, а также для исследовании плевры при неясных ее поражениях.
Проводится такая процедура также амбулаторно и в основном под местной анестезией. Общий наркоз возможен у детей, а также возбудимых лиц.
Место вкола пункционной иглы выбирается после рентгенологического многоосевого или КТ контроля по принципу кратчайшего расстояния до места взятия биопсии.
Производится анестезия кожи, подкожной клетчатки местным анестетиком, затем осуществляется прокол всех слоев грудной стенки и висцеральной плевры с помощью специальной биопсийной иглы.
Игла может быть:
- Тонкой (как в обычном шприце) – для проведения аспирационной биопсии и цитологического исследования.
- Толстой (с вакуумным устройством для забора полноценного образца ткани) – для трепанационной биопсии.
Игла продвигается под контролем УЗИ, флюороскопии, или КТ. При этом главная задача пациента – находиться неподвижно в течение 20-30 минут, не кашлять. Несколько раз потребуется задержка дыхания. Положение – сидя или лежа (при КТ контроле).
После того, как игла достигла нужного участка, включается вакуумный механизм и осуществляется забор ткани для исследования. Необходимо взять образцы из нескольких различных мест.
После извлечения иглы на место прокола накладывается повязка.
Около часа пациент будет находиться под наблюдением. После этого при необходимости осуществляется рентгенологический контроль для исключения осложнений.
Возможные осложнения:
- Пневмоторакс (попадание большого количества воздуха в плевральную полость).
- Кровотечение.
- Ателектаз (спадение части легкого с нарушением дыхательной функции).
- Более поздние осложнения при присоединении инфекции – гнойный плеврит, флегмона грудной стенки.
- Развитие имплантационных метастазов по ходу пункционного канала.
- Подкожная эмфизема.
- Обострение специфического воспаления.
С развитием эндоскопической техники показания к чрескожной биопсии все более сужаются, так как она является более травматичным методом по сравнению с остальными.
Открытая биопсия легкого (малая торакотомия)
Открытая биопсия легкого назначается в некоторых случаях, когда малоинвазивные методы неосуществимы (патологический участок находится в труднодоступном месте, высок риск осложнений, для исследования необходим достаточно большой образец ткани, при отсутствии результата от других видов биопсий). Основное показание для открытой биопсии – это диффузные интерстициальные заболевания легких с нарастающей дыхательной недостаточностью неясной природы (а таких заболеваний насчитывается около 100).
открытая биопсия легкого
Открытая биопсия проводится под общим эндотрахеальным наркозом в условиях стационара. Осуществляется разрез в области наиболее подходящего межреберья.
Классическая малая торакотомия – это разрез длиной 8 см в 3-4 межреберье кпереди от передней подмышечной линии. С помощью наркозного аппарата легкое раздувается, часть его выпячивается в рану. На эту клиновидно выбухающую часть накладывается аппарат, который прошивает легкое и плевру скобами.
Таким образом сразу проводится герметизация плевральной полости. Прошитая часть отсекается и направляется на исследование. Это называется краевой резекцией легкого.
После изъятия в плевральной полости оставляется дренаж. На кожу накладываются швы. Пациент выписывается из стационара через несколько дней.
Торакоскопия с биопсией
Торакоскопическая биопсия ценна в тех случаях, когда патологический процесс затронул плевру, или в случаях диссеминированного поражения легких (милиарный туберкулез, канцероматоз, множественные метастазы).
торакоскопия с биопсией
Обследование проводится под общим эндотрахеальным наркозом с раздельной интубацией бронхов. Исследуемое легкое выключается из вентиляции.
В грудной стенке делается несколько проколов: для торакоскопа и для инструментов. Изображение с окуляра торакоскопа выводится на монитор в многократно увеличенном виде.
После тщательной ревизии плевральной полости выбирают метод биопсии.
При поверхностно расположенных очагах производится щипцовая биопсия. Специальными щипцами производится взятие образцов тканей из нескольких разных участков. Это наиболее простой и эффективный способ.При глубоко расположенных очагах или диссеминированном процессе в легких производится краевая резекция с помощью эндо-степлера.
Продолжительность процедуры – около 30- 40 минут. После выхода из наркоза пациент может быть отпущен домой.
Правила забора биопсии
Кусочки тканей для исследования берут из центра патологического участка, а также с его периферии. Количество отобранных образцов должно быть не менее пяти.
Отобранные образцы помещаются в специальный контейнер с консервирующей средой (формалин), подписывается и отправляется в гистологическую лабораторию. Если применялась тонкоигольная аспирационная биопсия (ТАБ), полученный пунктат помещают сразу на предметное стекло.
Если предполагается бактериологическое исследование, несколько образцов помещают в специальную питательную среду или просто в стерильный контейнер.
Как проводится гистологическое исследование
Исследование отобранных образцов выполняют врачи- патологоанатомы. Образец помещается в специальный раствор, затем в парафин для уплотнения. Из плотного кусочка готовят микросрезы специальным ножом (микротомом) для исследования под микроскопом. Готовые образцы окрашиваются и помещаются на предметное стекло.
Весь этот процесс подготовки образцов занимает время (около недели), поэтому так долго приходится ждать ответов из лаборатории (в среднем – две недели, учитывая загруженность врачей).
Что можно выявить при биопсии легкого
При биопсии легкого можно выявить следующие заболевания:
- Рак легкого. Рак легкого может развиваться из эпителия (эпидермоидный рак) и железистых клеток (аденокарцинома, железисто-плоскоклеточный рак). Он может быть дифференцированным, низкодифференцированным и недифференцированным. Морфологическая картина рака – это наличие клеток, отличающихся по строению от нормальных тканей, различных по форме и размеру, с нарушенным клеточным строением и большим количеством делений. Чем менее клетки похожи на соседнюю здоровую ткань, тем менее дифференцированный тип опухоли, и тем она более злокачественна.
- Саркоидоз. При саркоидозе поражаются мелкие лимфатические сосуды легкого: образуются гранулемы в них рядом с ними.
- Хронический бронхит. В препаратах выявляется клеточная воспалительная инфильтрация, атрофия или гиперплазия железистых клеток, развитие грануляционной ткани, деструкция стенок бронхиол, потеря эластина.
- Фиброзирующий альвеолит. Гиперплазия пневмоцитов IIтипа, развитие в легких воздушных полостей по типу «медовых сот».
- Туберкулез легких. В препаратах выявляются гранулемы с очагами казеозного некроза. Уточнить диагноз позволяет проведение бактериологического исследования.
- Аллергический альвеолит. Картина хронического воспаления в ответ на попадание в легкие пылевого аллергена.
- Гистиоцитоз Х. Заболевание неизвестной природы. В биоптатах выявляется инфильтрация эозинофилами, макрофагами и клетками Лангерганса.
- Пневмофиброз. Это сборное понятие, являющееся результатом разрешения различных процессов. Морфологическая картина характеризуется разрастанием в легком соединительной ткани.
Основные выводы
- Если предложена биопсия легкого, значит другие методы диагностики недостаточны для постановки правильного диагноза.
- Существует около сотни различных заболеваний, при котором поражается ткань легкого, окончательный ответ может дать только биопсия.
- Биопсия легкого – процедура, проводимая в основном амбулаторно и под местным обезболиванием. Сильной боли при этом не бывает, необходимо настроиться только на 40-50 минут почти неподвижного положения.
- Не стоит заранее паниковать.
Большая часть узловых образований в легких оказываются доброкачественными опухолями.
- Следует настроиться на ожидание ответа из лаборатории, подготовка препарата и очередь на исследование занимают около 2-х недель времени.
- Необходимо знать, что результат из лаборатории может быть предположительным или сомнительным. В таких случаях требуется повторная биопсия сразу или через какой-то промежуток времени.
: биопсия легкого – показания и техника выполнения
Метатуберкулезные изменения в легких что это такое: пневмосклероз, пневмофиброз, лечение, лимфоузлах, синдром
>
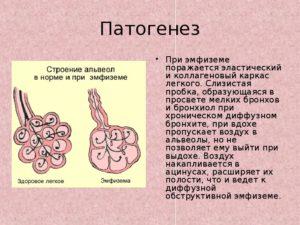
Фибробласты, замещая клетки белками или коллагеном, формируют рубцовую ткань.
Наличие в легких ткани рубцового типа и есть легочный фиброз или как его еще называют идиопатический легочный фиброз.
Легочная ткань уплотняется и рубцуется. В следствии чего уменьшается объем легких. Легкие уже не в состоянии обеспечивать организм кислородом, в результате происходит серьезный сбой в работе дыхательной системы, в последствии нарушаются все функции дыхательной системы.
Но если начать вовремя лечение, многих последствий можно избежать.
Этиология развития
Как написано выше, пневмосклероз — это опасное заболевание, которое может привести к летальному исходу пациента, если вовремя не лечить проблему. Существуют основные причины, из-за которых может возникнуть страшная патология дыхательных органов.
Поскольку причин много, как правило, выделяют основные из них:
- Попадание в дыхательные пути, а затем бронхи, инородных предметов.
- Хронические инфекции бронхов и легких, например, плеврит, пневмокониоз, саркоидоз, бронхит и другие.
- Генетическая предрасположенность к болезням дыхательной системы.
- Невылеченные инфекции (вирусной или микробной этиологии).
- Болезнь Бека, Синдром Хаммена-Рича, который представляет собой прогрессивный фиброз легких.
- Опасное воспаление — туберкулез (легких и плевры).
- Вредные работы, которые содержат большое количество пыли и загрязненный воздух в помещении. Например, шахтерам, строителям, резчикам по стеклу, асфальтоукладчикам и другим.
- Аллергические воспаления.
- Случаи травматизма легких, грудной клетки, паренхимы.
- Нарушение в иммунной системе, снижение защитной реакции организма.
- Нарушения лимфооттока, трофики и движения крови: повышение проницаемости капилляров, периэндофлебиты с дальнейшим венозным стазом и расширением вен, эндо- и периартерииты, гиалиноз сосудов, фибриноидный некроз, стаз.
- Вследствие приема антибиотиков — апрессин, кордарон.
- Деструктивные процессы с развитием непрямого склероза грануляционной ткани.
- После лечения онкологии лучевой терапией.
- Употребление алкоголя, никотина (значительно увеличивают шанс развития заболевания).
- Проживание в опасной экологической зоне.
- Как следствие митрального стеноза, левожелудочковой сердечной недостаточности, тромбоэмболии легочной артерии.
Принципы лечения
Очаги фиброза и кальцинации не подлежат лечению, поскольку отсутствуют препараты, способствующие рассасыванию солей и спаечных процессов.
Микобактерии иногда остаются в лимфатических узлах, и при снижении иммунитета может произойти реактивация инфекции.
Профилактика рецидивов заключается в балансе между отдыхом и работой, избегании стрессов, здоровом образе жизни и правильном питании, лечении острых и хронических заболеваний.
Медикаментозные
Любой пациент с туберкулезом считается заразным до проведения анализа мокроты или крови. При подтверждении реактивации инфекции проводится стандартная терапия противотуберкулезными средствами – этамбутолом и рифампицином, как правило, терапия является комплексной и долговременной до 12-18 месяцев.
Фиброзные изменения могут затрагивать плевру, перикард и другие структуры средостения.
Наличие каверн повышает риск грибковых инфекций, которые нужно своевременно диагностировать и санировать соответствующими препаратами. Бессимптомные метатуберкулезные поражения не требуют лечения.
Пациенту стандартно рекомендуют проходить флюорографическое обследование дважды в год и отслеживать динамику структурных изменений.
Медикаментозная терапия являются симптоматической. Пациентам назначают бронхолитические средства при одышке, муколитики при влажном кашле, при аллергических и воспалительных проявлениях — глюкокортикостероиды. Когда заметна сердечно-легочная недостаточность, то назначают сердечные гликозиды.
Хирургические
Удалению подлежат только активные очаги при вторичном туберкулезе. Выполняются небольшие резекции легкого, кавернотомия. Мелкие очаги подвергаются симптоматической терапии медикаментами.
Классификация недуга
Итак, за степенью распространения выделяют:
- Фиброз. При этом пульмональная и соединительная ткань присутствуют одновременно.
- Склероз. Легочная ткань переходит в соединительную.
- Цирроз. Самая тяжелая стадия, происходит уплотнение плевры, сосудов, нарушается дыхательный процесс.
Разделяют это заболевание и в зависимости от места поражения:
- Апикальный пневмосклероз — соединительная ткань разрастается на верхней части органа.
- Прикорневой пневмосклероз. Источник — бронхит в хронической форме. Причиной болезни служит отравление токсичными веществами, туберкулез, пневмония. Распространение происходит на фоне воспалительных изменений и дистрофии. Особенности: снижение тургора, увеличение в объемах соединительной ткани, сбой в газовом обмене.
- Базальный пневмосклероз — происходит замена ткани легких соединительной в базальных отделах органа. Источник — нижнедолевое воспаление легких. Для постановки диагноза достаточно сделать рентген грудной клетки, где можно увидеть повышенную четкость тканей базальных отделов, усиление рисунка.
Кроме того, есть еще степени развития заболевания. Например, локальный (очаговый) пневмосклероз, когда происходит уплотнение легочной паренхимы и уменьшение массы легкого.
Локальный вид пневмосклероза может находиться у человека долгое время и никак себя не проявлять. А потом обнаружиться по симптому: влажный хрип — слышно в нижнем отделе, в одном и том же месте.
Для постановки диагноза достаточно сделать рентген грудной клетки, где будет отображен уплотненный участок легочной ткани.
Имеется и диффузный пневмосклероз, который возникает, когда происходит распространение болезни на оба органа. Могут образовываться кисты, снижение вентиляции легкого. При таком виде пневмосклероза часто бывают такие признаки:
- Прерывчатый кашель, который не сильно беспокоит больного. Но спустя время, когда воспалительный процесс обостряется — усиливается и становится частым. В связи с этим возможно появление мокроты с частицами гноя при попытках отхаркивания.
- Одышка тоже наблюдается не сразу. Сначала только при физических нагрузках, далее уже и в состоянии покоя. Ее характер может быть разным, все зависит от зоны поражения. Если это прибронхиальный, то отмечается затруднение выдоха, и он становится длиннее. Когда интерстициальная локализация, то происходит тахикардия, но выдох при этом остается нормальным.
- Цианоз (синюшность кожи и слизистых оболочек) как следствие гиповентиляции альвеол.
- Тяжелая степень легочной недостаточности.
- Регулярное чувство слабости, быстрая утомляемость, головокружение.
- Болезненные ощущения в области груди.
- Ничем не обоснованное снижение массы тела.
- Деформация грудной клетки, фалангов пальцев (барабанные палочки).
Изменения легких при диффузном пневмосклерозе:
- коллагенизация органа — вместо дистрофии эластичных волокон возникают большие участки коллагеновых волокон;
- уменьшение массы легких, изменение структуры;
- образуются выстеленные бронхоальвеолярным эпителием полости (кисты).
В зависимости от поражения структур легких:
- Альвеолярный.
- Интерстициальный — возникший из-за интерстициальной пневмонии. Когда основной целью соединительной ткани является участок, расположенный возле бронхов, сосудов.
- Периваскулярный пневмосклероз — поражение зоны, что охватывает кровеносные сосуды.
- Перилобулярвый — способен привести к локализации поражения по ходу междольковых перемычек.
- Перибронхиальный пневмосклероз, итогом которого является хронический бронхит. Болезнь часто сопровождается сначала только кашлем, а через время мокротные выделения.
По этиологическим признакам:
- постнекротический;
- дисциркуляторный пневмосклероз;
- пневмофиброз легких как следствие дистрофических процессов.
За характером выраженности замещения паренхимы легкого соединительной тканью:
- пневмофиброз легких — ограниченные изменения паренхимы легких, чередующиеся с воздушной легочной тканью;
- пневмосклероз (собственно пневмосклероз) — уплотнение и замещение паренхимы легких соединительной тканью;
- пневмоцирроз — один из тяжелых случаев пневмосклероза, когда происходит полное замещение альвеол, сосудов и бронхов соединительной тканью, уплотнением плевры, сдвиг в пораженную сторону органов средостения.
Классификация
Прикорневой пневмофиброз — один из видов заболевания, при котором происходит уплотнение в тканях легких. Он является следствием осложнений перенесенных болезней, при этом недуг может развиться через несколько лет после первичного заболевания.
Очаговый пневмофиброз — заболевание сопровождается болезненными уплотнениями в отдельных участках легких. Базальный пневмофиброз. Особенность его в том, что он определяется только с помощью рентгенографии. Воспаление распространяется только на базальные участки легких.
Основательное лечение назначается лишь в тех случаях, когда происходит воспалительный процесс. Линейный пневмофиброз может возникать в качестве осложнения после бронхита или туберкулеза легких. Постпневмонический пневмофиброз возникает как осложнение на почве пневмонии.
Также выделяют такие виды, как Апикальный, интерстициальный, ограниченный, умеренный, тяжистый и поствоспалительный пневмофиброзы легких.
Заразен ли пневмофиброз легких? Это заболевание не заразное, не имеет вирусного и инфекционного характера, однако подвергнуться ему может пациент, который перенес одну из бронхолегочных болезней.
Поэтому важно знать не только симптомы пневмофиброза, но и причины его развития. Выделяют следующие основные причины развития данной патологии:
- нарушение кровообращения в организме; гипоксия тканей легких; хронические болезни (бронхит); затруднение в оттоке лимфы; пневмония; вдыхание газов и пыли; вдыхание паров кислот щелочей и ядовитых соединений; туберкулез; васкулит; грибковые болезни; сифилис.
Развитие пневмофиброза в легких часто является следствием кислородного голодания тканей, а уже на этом фоне активируются клетки фибробласты. Эти клетки способствуют выработке фибриллярного белка коллагена и разрастанию соединительных тканей.
В группе риска находятся люди, которые контактируют с углем, пылью, мукой, цементом, асбестом, деревом, металлом и тальком, а также курильщики.
В таком случае часто развивается пылевой хронический бронхит. На фоне бронхита и других похожих болезней происходит застой мокроты и появляются пробки.
Если не проводить лечение, то в таком случае развивается фиброз.
Значительно реже диффузный пневмофиброз появляется в результате воздействия на организм человека высоких доз ионизирующих излучений или приема лекарственных препаратов (антиаритмических и противоопухолевых медикаментов).Локальный (прикорневой) фиброз – это, в основном, следствие перенесенного туберкулеза легких.
Симптоматика болезни
Так как пневмосклероз легких — это не самостоятельное заболевание, а следствие многих других воспалений, то сложно называть точные симптомы болезни. Но все же некоторые из них встречаются чаще остальных:
- незначительная одышка, которая спустя время становится постоянной, даже в режиме покоя;
- невыносимый трудный кашель с появлением незначительного количества слизисто-гнойной мокроты;
- ни с чем не связанная усталость, слабость, регулярные мигрени;
- болевые ощущения в области груди;
- изменение цвета кожных покровов — цианоз;
- снижение массы тела;
- изменение структуры грудной клетки;
- тяжелая легочная недостаточность;
- деформация верхних конечностей в виде барабанных палочек;
- прослушивание хрипов при аускультации — от сухих к мелкопузырчатым.
Симптомы заболевания
Очаговая форма этого заболевания может долгое время никак себя не проявлять. О наличии недуга можно узнать только после проведения рентгенологического исследования.
Диффузный пневмофиброз различается следующими симптомами:
- отдышка, усиливающаяся, когда заболевание прогрессирует; сильный, болезненный, сухой кашель. выделение мокроты; синюшный болезненный окрас кожи; иногда может происходить набухание шейных вен; общая слабость; ноющие боли в грудной клетке; потеря в весе; деформация пальцев; при развитии заболевания появляется попискивание в легких, которые похоже на звуки трения пробки.
Все вышеперечисленные симптомы пневмофиброза не могут быть основанием для окончательной постановки диагноза, поэтому больному необходимо пройти дополнительное обследование.
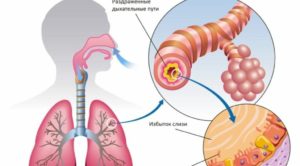
Бронхиальная мокрота – причины и средства удаления
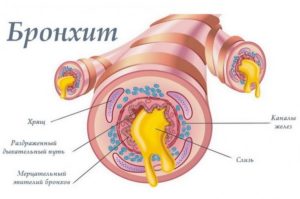
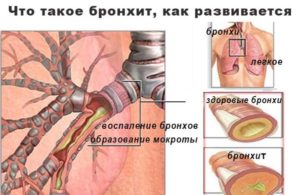
Появление бронхиальной мокроты связано с воспалительным процессом в бронхах, что стимулирует выделение слизи и её свертывание в мокроту. Это типичная проблема холодного времени года, которая может иметь много причин, но проявляется типичными симптомами, такими как кашель с мокротой и затрудненное дыхание.
Что такое бронхиальная мокрота
Бронхиальную мокроту, строго говоря, нельзя назвать болезнью, – это клинический признак воспаления дыхательных путей и, в частности, бронхиального дерева. Однако, в обыденном языке термин часто используется как синоним воспалительного процесса.
В некоторых случаях воспалительных процесс определяется болезнью, в других, напротив, он является следствием вдыхания различных раздражающих веществ, в том числе курение.
Несмотря на разнообразие причин, которые могут определить воспаление бронхов, оно всегда характеризуется чрезмерным производством и накоплением густой слизи или мокроты.
Как развивается воспаление бронхов
Чтобы понять, как развивается воспаление, необходимо понять, что такое слизь и каковы её функции.
Слизь представляет собой коллоидную смесь вязкой консистенции и имеет двойную задачу:
- Поддерживать постоянную влажность слизистых оболочек, предотвращая их высыхание.
- Фильтрация воздуха, который проходит через дыхательные пути. Частицы и микроорганизмы, которым удаётся пройти через полости носа, вязнут в слизи.
В физиологических условиях количество слизи, которое вырабатывается железами, невелико (не превышает 200 миллилитров), но этого достаточно, чтобы покрыть всю поверхность слизистых оболочек тонкой пленкой, обеспечивающей защиту и увлажнение всего дыхательного дерева.
Утилизация накопленной слизи и налипших частиц обеспечивается защитным механизмом, известным как «мукоцилиарный клиренс». Слизистые оболочки покрыты миллионами невидимых ресничек, которые производят согласованные движения и, одновременно, выталкивают слизь к ой щели, где она заглатывается в желудок.
Однако, если дыхательные пути охватывает воспалительный процесс, то движения ресничек замедляются, а количество выделяемой слизи увеличивается, которая становится более плотной из-за насыщения такими клетками крови, как лейкоциты. Всё это обуславливает застой и накопление слизи, которая в таких условиях принимает характер бронхиальной мокроты.
В этот момент запускается дополнительный механизм безопасности – кашель. Кашель является защитным рефлексом и происходит путём сильного выдоха с закрытой ой щелью и последующим её резким раскрытием. Повышение давления в дыхательных путях и, как следствие, скорости выхода воздуха наружу, позволяет вывести избыток мокроты и инородные тела.
Причины воспаления бронхов
Причины, которые могут вызвать воспаление нижних дыхательных путей, что приводит к образованию бронхиальной мокроты, как уже упоминалось, разнообразны, но можно выделить самые основные и наиболее распространенные.
Патологические. Основными заболеваниями, которые могут привести к появлению бронхиальный мокроты, являются:
- Бронхит. Воспаление бронхов, вызванное вирусной или бактериальной инфекцией.
- Хроническая обструктивная болезнь легких. Которая ограничивает прохождение воздуха, в результате хронического воспаления. Причиной, как правило, является курение сигарет.
- Туберкулёз. Заражение легких и нижних дыхательных путей микобактерией Mycobacterium tuberculosis.
- Коклюш. Заражение бактерией Bordetella pertussis.
- Астма.
- Новообразования нижних дыхательных путей.
Непатологические. То есть вдыхание в течение продолжительного во времени раздражителей. Среди наиболее распространенных, конечно, сигаретный дым. Другими раздражителями могут быть пыль и пары, присутствующие на рабочем месте, такие как пыль, текстильный ворс, зерновая пыль и др.
Симптомы, сопровождающие бронхиальную мокроту
Все симптомы, которые сопровождают образования бронхиальной мокроты, зависят от характера воспалительного процесса.
Кашель. Более или менее обильный.
Мокрота, которая может быть различного цвета и текстуры, что указывает на характер воспаления:
- Жидкая, перламутровая, почти прозрачная мокрота. Признак воспаления без патогенов и, следовательно, вызванного астмой или раздражением бронхиального дерева, например, от курения сигарет.
- Густая, липкая, от желтого до зеленого цвета мокрота. Это признак бактериальной инфекции. Окраска обуславливается следами гноя, выбрасываемого вместе с мокротой.
- Густая, липкая, темно-зеленая и зловонная мокрота. Признак воспаления, вызванный гангреной с последующей бактериальной инфекцией.
- Мокроты с прожилками крови. Появляется когда слизистые оболочки изъязвлены и возникают кровотечения, следовательно, связана с опасными заболеваниями, такими как рак или туберкулёз.
- Серозная мокрота, чуть густая, пенистая и беловатого цвета. Может быть признаком рака бронхиол / альвеол.
- Серозная мокрота, немного густая, пенистая и розового цвета. Может быть признаком отёка легких (накопление жидкости в легочной ткани в пространстве дополнительных сосудов).
Затрудненное дыхание, связано с засорением дыхательных путей мокротой.
Боль в груди или в спине в области между лопатками.
Появление лихорадки с температурой, которая, в случае бактериальных инфекций, может достигать больших значений.
Диагностика причин бронхиальной мокроты
Первичная диагностика осуществляется на основе наблюдение клинической картины и, следовательно, симптомов, которые сопровождают образование бронхиальной мокроты.
Для подтверждения диагноза могут потребоваться дополнительные клинические и лабораторные исследования:
- Рентгенография органов грудной клетки, чтобы исключить пневмонию.
- Спирометрия. Тест, который измеряет дыхательную способность, чтобы исключить астму.
- Посев мокроты для определения возможного возбудителя инфекции.
Средств удаления бронхиальной мокроты
Правильное лечение бронхиальной мокроты обеспечивается выявлением причин, которые привели к воспалению и их устранением. Так как избыточное образование бронхиальной мокроты может быть связано со множеством заболеваний, не существует единого протокола лечения, и каждый случай оценивается в индивидуальном порядке.
Лечение непатологического воспаления бронхов обеспечивается удалением раздражающих факторов и приёмом симптомологических средств,чтобы сократить образование и удалить мокроту.
Для этого используются две различные категории лекарственных препаратов:
- Отхаркивающие средства. Стимулируют механизмы выброса мокрота.
- Муколитики. Разжижают мокроту, чтобы она легко отделялась от слизистой оболочки.
Природные средства лечения, как правило, направлены на лечение симптомов и, следовательно, способствуют отхождению мокроты.
Наиболее распространенными являются:
Вдыхание горячих паров. Самый простой метод – вдыхание паров непосредственно над кастрюлей с кипящей водой, в которую добавлены эфирные масла, такие как масло эвкалипта.
Питьё теплой жидкости способствует разжижению слизи и, следовательно, её отделению.
Мёд. Употребление с чаем помогает успокоить раздраженные слизистые оболочки, умерить боли в горле и разжижить мокроту.
Тимьян. Травяные чаи на основе сухого экстракта способствуют выходу мокроты.
Постоянное отхаркивание слизи – причины и лечение
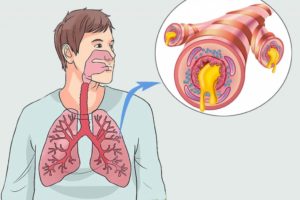
Выделение мокроты при кашле не является самостоятельным заболеванием. Это всего лишь симптом, но очень распространенный и характерный для многих болезней дыхательных путей. Встречается такое проявление, как при обычной простуде, так и при серьезных патологиях. О тяжести заболевания можно судить после исследования секрета.
Возможные причины
Скопление слизи происходит в основном в бронхах, на слизистой гортани и трахеи, а также в легких. Нормальное дыхание нарушается и появляется кашель, как рефлекторная реакция, отхаркивание слизи по утрам. Наиболее частыми причинами является:
- Курение табака: причем не исключается и пассивное. Постоянное раздражение слизистой курильщиков, способствует частому и быстрому присоединению инфекции. Медленно начинает развиваться бронхит курильщика. Он очень тяжело поддается лечению, даже после избавления от вредной привычки;
- Профессиональные вредности: нередко отхождение мокроты наблюдается при длительном контакте с промышленными аэрозолями или продуктами сгорания топлива низкого качества. Причем наиболее сильное раздражение слизистой вызывают не полностью сгоревшее топливо.
- Бронхит — хроническая стадия: причина бронхита это не полностью вылеченное ОРВИ. В дальнейшем даже самая легкая простуда вызывает обострение и переход в хроническую форму.
- Ларингит: мокроты выделяется мало, но кашель мучительный и частый.
- Пневмония: в этом случае секрета отходит много. Его цвет зеленоватый или бело-желтый.
- Бронхиальная астма: чаще наблюдается после определенной физической или эмоциональной нагрузки.
- Генетическое изменение хромосом: страдает каркасная структура легких, что приводит к формированию обструктивного бронхита.
- Сердечнососудистые поражения: на этом фоне мокроты выделяется мало, другие признаки заболеваний легких отсутствуют.
- Онкологические заболевания дыхательных путей: отхождение секрета наблюдается на фоне длительного мучительного кашля. Причем симптомы интоксикации отсутствуют. В груди отмечаются сильные боли, непреходящие после кашля.
- Тяжелые инфекционные заболевания (туберкулез).
Отхаркивание слизи из носоглотки
Слизистые оболочки полости рта, гортани носоглотки и других дыхательных путей, являются отличной питательной средой для многих бактерий. Все это способствует активному развитию воспалительного процесса и появлению неприятного запаха изо рта.
Отхождение слизи из носоглотки свидетельствует в основном о простудных заболеваниях. Такой симптом характерен для ангины, хронического ринита, фронтита, гайморита, фарингита.
Во время диагностики необходимо исключить гастро-энтеральный рефлюкс, при котором часто происходит отхаркивание слизи после еды. Для данной патологии характерно затекание пищи из желудка обратно в пищевод.В результате небольшое количество жидкости попадает на слизистую дыхательных путей, вызывая их раздражение.
Отхаркивание слизи из легких
Такой симптом наблюдается при бронхитах, пневмонии, туберкулезе легких или онкологической патологии. Эти заболевания объединяют очень схожие симптомы. Это кашель, повышение температуры тела, общее недомогание, боли в груди.
Во время кашля может быть отхаркивание слизи с кровью. Такое проявление свидетельствует о тяжелых формах болезни. Наиболее часто кровь появляется по причине поражения легких туберкулезом или онкологией.
Но кровяные тяжи наблюдается и при обычной простуде, когда отход мокроты затруднен, а кашель носит сухой характер. В этом случае мелкие сосуды лопаются, и происходит попадание крови в слизь.
Это не является серьезной патологией и не носит разрушающий характер.
Диагностика
При осмотре мокроты обращают внимание на ее цвет и консистенцию. Чтобы провести правильную диагностику секрет должен быть свежим. Белая или бесцветная жидкость свидетельствует о наличии острого бронхита или ранних стадиях пневмонии. По объему мокроты мало и не каждый раз она выделяется после кашля.
При переходе в хроническую форму секрет становиться вязким и пенистым. Объем увеличивается, иногда в несколько раз. Но в случае вирусной или аллергической пневмонии его количество остается скудным.
Серозная мокрота характерна для бронхоэктатической болезни. При отеке легкого появляются кровянистые прожилки в серозном содержимом. Гнойно-серозная слизь с зловонным запахам наблюдается у больных с абсцессом легкого или инфицированием бронхоэктазов.
Гнойная мокрота имеет желтый или зеленовато-желтый цвет. Выделяют больные туберкулезом, последней стадией рака легкого, а также при абсцессе и бронхоэктазе.
Лечение
Терапевтические мероприятия зависят от формы патологии вызвавшей скопление и выделение слизи.
После уточнения диагноза, проведения бактериологического исследования мокроты, назначается индивидуальный курс лечения. Все препараты и методы прописывает врач.
Правильный прием, по схеме и следование рекомендациям врача помогут быстро и без осложнений избавиться от проблемы. В качестве лечебного воздействия рекомендуется следующее:
- Антибактериальные препараты;
- Отхаркивающие средства;
- Фитотерапевтическое воздействие и народная медицина;
- Жаропонижающие, противовоспалительные и противовирусные средства;
- Обильное витаминизированное питье;
- Препараты, расширяющие просвет бронхов;
- Дыхательная гимнастика;
- Иммуномодуляторы.
Узнайте причины и лечение слизи в горле, которая не отхаркивается.
(6 4,33 из 5)
Загрузка…
«Пневмония при COVID-19 похожа на пневмонии при свином гриппе». Интервью с пульмонологом
Главный внештатный пульмонолог комитета по здравоохранению Мингорисполкома, заведующая пульмонологическим отделением 2-й городской клинической больницы столицы Ирина Волынец за свою профессиональную жизнь пневмоний видела немало. Она застала и 2009 год, когда к нам пришел свиной грипп, который тоже вызывал пневмонии, спасает пациентов и сейчас — во время пандемии коронавируса. В интервью TUT.BY она рассказала об особенностях пневмоний при COVID-19.
«Как правило, эти все пневмонии начинаются на пятый−шестой день после инфицирования»
Ирина Волынец, главный внештатный пульмонолог комитета по здравоохранению Мингорисполкома, заведующая пульмонологическим отделением 2-й городской клинической больницы столицы
— Какие особенности пневмонии у пациентов с подтвержденным коронавирусом?
— Мы уже давно работаем с вирусно-бактериальными пневмониями, и они встречаются ежегодно. Пневмотропных вирусов, способных вызвать пневмонию, много, и COVID-19 пополнил этот перечень.
Пневмония может возникать в любые сроки инфицирования, как в первые дни — это вирусная пневмония, на пятый-шестой день — вирусно-бактериальная, через две недели — бактериальная. Но чаще пневмония возникает на пятый-шестой день.
Степень тяжести, распространенность процесса зависят от состояния иммунной системы, количества полученных вирусов или вирусной нагрузки, а также генетических факторов.
Пневмония при коронавирусе похожа на все другие вирусные пневмонии. Это интерстициальная пневмония, и какой-то морфологической особенности у нее нет. Она протекает наподобие пневмонии при Н1N1 (свином гриппе. — Прим. TUT.BY): та же картина в легких.
Это двухсторонние пневмонии, которые поражают интерстиций (альвеолы представляют собой воздушные мешочки, между каждым — межальвеолярная перегородка, которая состоит из двух слоев тонкого плоского эпителия, а между этими двумя слоями есть капилляры, эластические и ретикулярные волокна, а также межклеточное вещество и клетки соединительной ткани.
Капилляры и соединительная ткань образуют интерстиций. В интерстиции межальвеолярных перегородок — самая богатая капиллярная сеть во всем организме. — Прим. TUT.BY)Вирусный агент внедряется в слизистую верхних дыхательных путей и повреждает ее. Она становится проницаемой для бактерий, а у нас во рту их много. И если слизистая повреждена, то бактерии могут хорошо внедриться, потому что для них вся почва подготовлена. Важно, сколько вируса человек получил: если много, то иммунитет может не справиться.
— То есть коронавирусная пневмония такая же, как и другие вирусные пневмонии?
— В принципе да, она такая же, единственное, что мы раньше не сталкивались с этой коронавирусной инфекцией и еще не накопился опыт. Но то, что мы видим у себя в клинике, — пневмонии в основном нетяжелые. Но заболевание чаще протекает тяжело у пожилых людей с массой сопутствующих заболеваний.
«В первые дни интерстициальную пневмонию сложно выслушать и она не видна на рентгенограмме»
— Как человек сам по симптомам может у себя заметить коронавирусную пневмонию?
— При коронавирусной инфекции есть заложенность носа, головная боль, боль в мышцах — но эти все симптомы характерны и для других инфекций. Пишут, что бывает потеря обоняния — но это не у всех.
Я, например, встретила только одну пациентку с потерей обоняния. Коронавирусная инфекция протекает как фарингит, бронхит, обычная боль в горле, головная боль, озноб.
Но самый главный симптом — это кашель, особенно когда вместе с ним повышается температура.
Фотография используется в качестве иллюстрации. Вадим Замировский, TUT.BY
При пневмонии, как правило, кашель сухой — он начинается, как будто какое-то першение в горле, при этом сам по себе приступообразный — человек кашляет и не может остановиться. Если у вас кашель, высокая температура, ломота в мышцах и суставах, появилась одышка, то надо вызывать скорую.
В первые дни интерстициальную пневмонию сложно выслушать и она не видна на рентгенограмме. Когда присоединяется альвеолярный компонент, можно выслушать хрипы. Как правило, очень часто именно компьютерная томография (КТ) помогает в диагностике этих интерстициальных пневмоний. Это более достоверный метод исследования — там идут срезы легких по слоям, и все лучше видно.
Сами по себе тесты на COVID-19 порой могут быть ложно отрицательными, компьютерная томография в этом смысле более чувствительный метод диагностики.
— Что вы видите на таком снимке?
— Это двусторонние изменения по типу интерстициальных. Рентгенологи поражение интерстиция называют матовым стеклом. Инфильтративные изменения межальвеолярных перегородок и воздухосодержащих альвеол создают эффект полупрозрачности — это и есть симптом матового стекла.
Преимущественно поражаются нижние доли легких, но бывает по-всякому. Мы сейчас видим, что затрагиваются и верхние доли.
Снимок используется в качестве иллюстрации. Reuters
— Может ли такая пневмония быть при температуре 37 градусов?
— Может быть, вполне небольшая температура — 37,2−37,4 градуса, необязательно это будет 38−39 градусов. У людей с ослабленным иммунитетом может быть даже низкая температура — меньше 36 градусов, и это не очень хороший признак.
— Может ли такая пневмония протекать бессимптомно: ни кашля нет, ни повышенной температуры?
— Многие пневмонии люди переносят на ногах, они не знают, что ими болели, но когда делают снимки, там видны следы перенесенного заболевания.
Люди говорят, что этого не может быть, что они пневмонией не болели, но вспоминают, что у них была длительная простуда, они лечились две недели или три, потом она прошла, или что-то еще было затяжное, к врачу они не обращались, и оно само прошло.
На самом деле человек мог в таком виде перенести коронавирусную инфекцию в легкой форме. А легкие и бессимптомные случаи чреваты тем, что могут заразиться другие люди, особенно это опасно для пожилых — в общей массе у них заболевание протекает тяжелее.Но в целом не все пожилые пациенты болеют тяжело вирусными пневмониями. Еще до ситуации с коронавирусом у нас была пациентка в возрасте 90 лет и очень нормально все перенесла и выздоровела.
«В среднем болеют две недели, но людям с ослабленным иммунитетом на выздоровление нужно больше времени»
— Как долго люди болеют пневмонией?
— Это индивидуально и зависит от иммунной системы человека, от того, как быстро человек обратился к врачу. Если человек обращается поздно, то могут быть осложнения.
В среднем болеют две недели, но людям с ослабленным иммунитетом на выздоровление нужно больше времени.
Reuters
— Вовремя обратиться к доктору — это когда?
— Если у человека повысилась температура и появился кашель — значит, надо срочно обращаться.
— Если человек заболел, лежит в клинике — могут ли быть внезапные ухудшения его состояния при коронавирусной пневмонии?
— Внезапными бывают осложнения, может быть волнообразное течение заболевания, как правило, осложнения возникают со стороны легких, сердца, почек и головного мозга.
— Я читала материал в российском издании, что это на самом деле не коронавирусная пневмония, а какое-то специфическое поражение легких. Вы согласны с этим?
— Не могу сказать, что это специфическое поражение легких — это интерстициальная пневмония. Каждый может высказать свое мнение, но это не значит, что это истина в последней инстанции.
Фотография используется в качестве иллюстрации. Вадим Замировский, TUT.BY
— Какие могут быть последствия после того, как человек переболел пневмонией?
— Все зависит от того, какая была степень тяжести у пневмонии. Но в некоторых случаях могут возникнуть фиброзные изменения в легких, хотя этот вопрос еще нам предстоит изучать.
Фиброз — это разрастание соединительной ткани. Образно говоря, вот вы поранили палец и зажило рубцом — это уже неживая рубцовая ткань. Это и есть фиброз. В итоге уменьшается дыхательная поверхность легких, и человек может страдать от одышки.
— Какая после перенесенной пневмонии нужна реабилитация?
— Человек должен хорошо и сбалансировано питаться, ложиться спать пораньше, не переутомляться — и тогда организм сделает все необходимое, чтобы восстановиться. Ему не надо мешать, просто помочь.
— У меня в деревне говорят, что для того, чтобы с легкими все было хорошо, нужно есть сало.
— Сало? Самое главное, чтобы человек хорошо питался, чтобы в рационе был белок, витамины, особенно, А и С, а не только растительные продукты. Но кто любит сало, может есть сало.
«Надо следить за гигиеной полости рта и носа»
— А какие меры профилактики предпринимаете лично вы в повседневной жизни, чтобы не заболеть?
— Надо следить за гигиеной полости рта и носа и полоскать их обычной чистой водой три раза в сутки. В транспорте надо носить маску, и хотя она не защищает от вируса, но оберегает от капелек, которые могут распространиться с кашлем. Между людьми надо сохранять дистанцию два метра, обязательно мыть руки и обрабатывать антисептиком не только их, но и поверхности предметов.
Вадим Замировский, TUT.BY
— Вы всю жизнь работаете во 2-й городской больнице, сейчас этот период пандемии в вашей личной практике — самый сложный?
— Я помню 2009 год, когда у нас впервые появился свиной грипп. Тогда было тяжело и было много больных, думали, как лечить, потом оказалось, что есть прекрасные противовирусные препараты.
По поводу коронавирусной инфекции — пока у нас нет ни вакцины, ни противовирусного препарата, и это немного все усложняет. Нет одного лекарства, которое принял, и все прошло.
При этом человек может быть защищен от коронавирусной пневмонии, только если переболеет 80% населения и выработается коллективный иммунитет.
Поскольку мы столкнулись с этим вирусом впервые, то у людей нет иммунитета и большой прослойки переболевших тоже нет.
Но судя по тому, как люди сейчас болеют, можно и эти пневмонии перенести, выздороветь — и все будет нормально. Люди просто на будущее должны понимать, что до того, как придет вирус, нужно заниматься своим здоровьем всю жизнь — нужно прививаться, соблюдать меры гигиены и работать над своим иммунитетом. У нас некоторые, к сожалению, этого не понимают.
