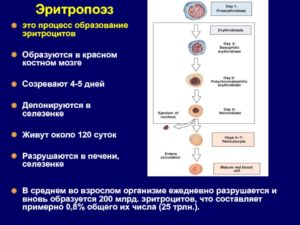
ОАК — низкая пролиферативная активность эритрокариоцитов костного мозга
Содержание
Низкая пролиферативная активность эритрокариоцитов костного мозга что это

Мозг » Вопросы » Низкая пролиферативная активность эритрокариоцитов костного мозга что это
| « Дек | ||||||
| 1 | 2 | 3 | 4 | 5 | ||
| 6 | 7 | 8 | 9 | 10 | 11 | 12 |
| 13 | 14 | 15 | 16 | 17 | 18 | 19 |
| 20 | 21 | 22 | 23 | 24 | 25 | 26 |
| 27 | 28 | 29 | 30 | 31 |
Здравствуйте.помогите,пожалуйста разобраться с результатами анализов.
№ Исследование Расчетная дата выполнения Значение Ед. измерения Нормальные значения Статус БИОХИМИЯ 1 Аланинаминотрансфераза (АЛТ) 11.0 Ед/л 2% — повышенная пролиферативная активность эритрокариоцитов костного
большое вам спасибо!
Уважаемая Наталья! Результат биохимического анализа крови в норме. По данным обследования выявлена анемия средней степени тяжести, обусловленная дефицитом железа и фолатов.
Высокий уровень эритропоэтина в данной ситуации может быть как вторичным (вследствие анемии), так и первичным, указывая на патологию почек различного происхождения (поликистоз почек, некоторые новообразования), что также может быть причиной развития анемии.
Так как Вы не указали никаких данных анамнеза, то для определения дальнейшей тактики рекомендую Вам обратиться к гематологу.
Научно-диагностический центр лабораторных технологий
Телефоны для справок:
Личный кабинет клиента
В корзине пусто!
Общий анализ крови развернутый с ретикулоцитарным и тромбоцитарным профилями
Подготовка к исследованию
Взятие крови предпочтительно проводить утром натощак, после 8-14 часов ночного периода голодания (воду пить можно), допустимо днем через 4 часа после легкого приема пищи
Показания к исследованию Гематологические заболевания. Воспалительные заболевания. Инфекционные заболевания.
Онкологические заболевания
Интерпретация
Референсные значения основных стандартных показателей приведены в Общем анализе крови базовом
RET# Abs.number of reticulocytes
IRF immature reticulocyte fraction
Ретикулоциты с низкой флуоресценцией
LFR low – fluorescence reticulocytes
Ретикулоциты с умеренной флуоресценцией
MFR medium — fluorescence reticulocytes
Ретикулоциты с высокой флуоресценцией
HFR high — fluorescence reticulocytes
Эквивалент гемоглобина в ретикулоцитах
RET – He reticulocyte haemoglobin equivalent
IPF immature platelet fraction
Повышение уровня ретикулоцитов:
1. На 3 — 5 сутки после кровопотери возникает ретикулоцитарный криз (увеличение в 3-6 раз).Наличие повышенного количества ретикулоцитов позволяет заподозрить скрытое кровотечение (например, у больных брюшным тифом, язвенной болезнью); При этом сохраняющийся ретикулоцитоз может свидетельствовать о продолжающемся кровотечении.
Ретикулоцитоз с резким увеличением фракции незрелых ретикулоцитов на фоне активного эритропоэза отражает повышенную регенераторную способность костного мозга. Нормализация абсолютного количества ретикулоцитов (RET#) — показатель восстановления пролиферативной активности эритрокариоцитов;
2. Гемолитическая анемия (их число может доходить до 60% и более особенно при гемолитических кризах); 3. Острый недостаток кислорода; 4. Лечение В12-дефицитной анемии (ретикулоцитарный криз на 5 — 9 день терапии витамином В12); 5. Терапия железодефицитных анемий препаратами железа (8 — 12 день лечения); 6. Талассемия; 7. Малярия; 8. Полицитемия;
9. Метастазы опухолей в костный мозг;
Снижение уровня ретикулоцитов:
Ретикулоцитопения — индикатор угнетения эритропоэза. 1. Арегенераторная апластическая анемия; 2. Гипопластическая анемия; 3. Анемиях, вызванных недостаточностью содержания железа, фолиевой кислоты, витамина В12; 4.
Метастазы новообразований в кости; 5. Аутоиммунные заболевания системы кроветворения; 6. Микседема; 7. Заболевания почек; 8. Алкоголизм; 9. Лучевая болезнь, лучевая терапия; 10. Лечении цитостатиками; 11.
Сидеробластная анемия;
12. Рецидива анемии аддисона — бирмера
+(998 71) 256-09-19
c 08:00 до 18:00, Пн-Пт
c 08:00 до 16:00, Сб
лабораторией ГКОД, г. Санкт-Петербург
Железодефицитная анемия (ЖДА) занимает первое место среди 38 наиболее распространенных заболеваний человека. При этом скрытым дефицитом железа в некоторых регионах нашей страны страдает до 50 – 60 % населения. Не случайно, массив научных публикаций, исследующих различные аспекты мультидисциплинарной проблемы ЖДА, может быть признан уникальным по своему объему.
Однако заболеваемость указанной патологией продолжает увеличиваться, а вопросы адекватной лабораторной диагностики железодефицитных состояний (ЖДС) организма, до сих пор нуждаются в уточнении.
Учет выраженности клинических проявлений ЖДС организма надежно аргументирует его рассмотрение как ряд последовательно развивающихся стадий (табл.1).
Динамика развития железодефицитного состояния организма
Потеря Fe превышает поступление, начало истощения его запасного фонда, абсорбция в тонком кишечнике компенсаторно увеличена.Истощение запасного фонда Fe (уровень сывороточного Fe 120 – 130 г/л
RBC, MCV, MCH, MCHC, RDW, % RET норма
При снижении MCV, MCH – RDW увеличен ( >14,5 %)
Пролиферативная активность клеток эритропоэза сохранена
Рис. 1. Гематологические показатели латентного дефицита железа
Клинический эквивалент третьей стадии ЖДС представлен ЖДА. Поскольку эритропоэтическая активность костного мозга еще продолжает сохраняться, постольку начальный этап ЖДА является регенераторным или компенсированным.
Соответственно диагностируется анемия легкой степени с уровнем гемоглобина 20 фл поднимается над базисной кривой вверх за счет выраженного снижения объема эритроцитов.
Относительное (RET%) и абсолютное (RET#) количества ретикулоцитов в пределах нормы, или незначительно повышены (на фоне хронической кровопотери).
Важно также помнить, что в условиях хронической кровопотери или на 7 – 10-й день проведения эффективной антианемической терапии препаратами железа, закономерно регистрируют ретикулоцитоз.
Позитивным симптомом является и еженедельный прирост уровня гемоглобина в размере 10 г/л.
%RET , RET# – норма MRV снижен ( 10 %), смешанный их анизопойкилоцитоз, степень выраженности которых прогрессирует по сравнению с предыдущей – регенераторной стадией ЖДА.
Эритроцитарная гистограмма уплощена, размещается в минимальном расстоянии от базисной линии. Дополнительным подтверждением гетерогенности популяции эритроцитов (одновременного наличия в крови макро- и микроцитов) является увеличение показателя RDW.
Развивается анемия средней тяжести (уровень гемоглобина 14 %, вместо характерных для физиологических условий 2 – 14 %.
Соответствующее увеличение данной субпопуляции ретикулоцитов представляет собой результат ускоренного выброса костным мозгом незрелых клеток.Считается также, что повышение IRF фиксируется при ЖДА до увеличения относительного количества ретикулоцитов, а следовательно характеризуется большой диагностической ценностью.
2. гемоглобина в ретикулоцитах – Ret–He. Известно, что ретикулоциты продолжают синтезировать гемоглобин. В норме Ret–He составляет 28,0 – 35,0 пг (фактор половой принадлежности обследуемого значения не имеет).
При ЖДА уровень данного показателя, как один из лабораторных критериев гипохромии, а значит – дефицита железа в организме, лимитирующего синтез гемоглобина становится 10%)
RDW увеличен (>14,5 %)
WBC, RET– снижены PLT умеренно снижен
СОЭ значительно увеличено
Пролиферативная активность клеток эритропоэза снижена
Рис. 2б. Гематологические показатели железодефицитной анемии (гипорегенераторная стадия)
Тяжелой ЖДА сопутствует снижение в пунктате костного мозга количества эритрокариоцитов (до 10 % и даже менее), вместо характерных для физиологических условий – 20 – 40 %). Эритрокариоциты отличает наличие гранул, содержащих негемоглобиновое железо. Идентификацию данных включений обеспечивает окраска упомянутым выше набором.
При диагностике ЖДА не следует ограничиваться использованием рутинных тестов. В практику работы КДЛ требуется также внедрять определение комплекса биохимических маркеров состояния феррокинетики (табл.2).
Изменение биохимических маркеров феррокинетики при железодефицитных состояниях
Предлатентный дефицит Fe
Латентный дефицит Fe
Вариант изменения маркера
Растворимые рецепторы к трансферрину
Примечание: N – нормальный уровень показателя; ↓ – снижение показателя; ↓↓ – выраженное снижение показателя; ↑ – повышение показателя.
Определение уровня сывороточного ферритина может проводиться как иммуноферментным (ИФА), так и радиоимунным (РИА) методом. В этой связи предложена формула (1), обеспечивающая достоверность получаемых данных.
Результат РИА = 87,80+1,067*результат ИФА (1)
Существенным резервом оптимизации алгоритма обследования при ЖДС, является анализ типичных ошибок соответствующего лабораторно-диагностического поиска. Попытка краткого их обобщения представлена нами ниже.
2. Назначение первичных лабораторно-диагностических исследований в условиях приема пациентом препаратов железа. Требуется обеспечить, как минимум, 7-дневный интервал между прекращением подобной терапии и постановкой соответствующих тестов (в противном случае их результаты маскируют объективное наличие маркеров ЖДА).3. Исследование параметров феррокинетики без адекватного учета влияния на них циркадных ритмов, а для женщин, а также фазы менструального цикла. Непосредственно перед менструацией и на всем ее протяжении уровень железа в сыворотке биологически целесообразно повышается.
4. Аналитические ошибки, допускаемые врачом клинической лабораторной диагностики.
5. Отсутствие в КДЛ унифицированных методов исследования запасного и транспортного фондов железа.
Демидова А.В. Анемии – М.: МЕДпресс-информ, 2006 – 64с.
Луговская С.А. Лабораторная диагностика железодефицитного состояния//Лаборатория – 2009. –№ 1. с. 3 – 6.
Смирнова Л.А. Ферропротеины при лейкозах и анемиях (патогенетическое, диагностическое и прогностическое значение). Автореф. дисс. …д-ра мед. наук. – Минск 2005. –36 с.
НОВОСТИ
11-13 сентября в Москве состоится крупнейшее мероприятие посвященное лабораторной медицине. Приглашаем принять участие в конгрессе и посети.
Приглашаем посетить нашу компанию на Первом Клинико-лабораторном форуме в Санкт-Петербурге 21 июня 2019 года!
Вопросы-ответы
Вопрос:
Где можно заказать красители для подкрашивания стандартных сывороток, в частности А(II)?
Ответ:
Сссылка на красители, которые можно использовать для этой цели есть в таких документах как .
ВОПРОСЫ-ОТВЕТЫ
Вопрос:
Можно ли ваш набор для окраски по Циль-Нильсену использовать в патанатомии?
Ответ:
Конечно, может. Поскольку основное направление патанатомии – прижизненное патогистологическое и цитологическое исследовани.
ВИДЕОМАТЕРИАЛЫ
Окраска мазков крови по Паппенгейму-Крюкову (вариация метода окраски по Романовскому):
Обучающий видео-ролик по классической методике окраски мазков. Метод Паппенгейма-Крюкова является вариацией метода окраски по Романовскому с фиксацией мазков фиксатором Май-Грюнвальда и последующей докраски рабочим раствором красителя Романовского.
ПОЛЕЗНАЯ ИНФОРМАЦИЯ
При непунктуальном соблюдении в работе всех необходимых условий окраска часто получается неудачная.
ОТЗЫВЫ
Отзыв о работе автомата окраски мазков крови «АвтоОМК», производства ЗАО «Солар», с использованием наборов красителей производства ООО НПФ «АБРИС+»
Миелограмма: нормы, повышенные и пониженные показатели
Заболевания системы кроветворения не щадят никого — ни взрослых, ни маленьких детей. Успех лечения, сохранение жизни пациентов прежде всего зависит от своевременной диагностики.
Обязательным диагностическим методом контроля состояния костного мозга является костно-мозговая пункция.
Получаемая при этом миелограмма покажет все, что происходит с органами кроветворения, поможет выявить злокачественные новообразования на ранних стадиях, назначить правильное лечение.
Что такое миелограмма?
Мазок нормального костного мозга
Миелограмма — это данные гематологического микроскопического исследования, полученные в результате пункции красного костного мозга.
Цель проведения анализа — оценка качественного и количественного состава клеток костного мозга (миелоидная ткань), содержание различных миелокариоцитов в процентах.
Клеточное содержание костного мозга является отражением кроветворной функции организма человека. В нем происходит образование, созревание (дифференцировка) клеток-предшественниц миелоидного ростка кроветворения — форменных элементов крови:
- эритроцитов,
- лейкоцитов,
- тромбоцитов.
Любое изменение со стороны гемопоэза отражается в миелограмме, по данным которой судят о наличии патологии системы крови, оцениваются типы кроветворения, динамика заболевания, назначается, корректируется получаемое лечение.
Для максимально полной оценки состояния системы кроветворения полученные данные миелограммы обязательно необходимо оценивать вместе с общим развернутым клиническим анализом периферической крови.
Нормы миелограммы
Миелограмма — картина красного костного мозга в микроскопе
В норме в образцах костного мозга допускается содержание не более 1,7% бластных клеток.
Изменение даже одного показателя миелограммы является показанием для более детального дальнейшего обследования пациентов.
Ниже приведены показатели миелограммы в норме:
| Бласты | 0,1-1,1 |
| Миелобласты | 0,2-1,7 |
| Нейтрофильные клетки: | |
| Промиелоциты | 1,0-4,1 |
| Миелоциты | 7,0-12,2 |
| Метамиелоциты | 8,0-15,0 |
| Палочкоядерные | 12,8-23,7 |
| Сегментоядерные | 13,1-24,1 |
| Все нейтрофильные элементы | 52,7-68,9 |
| Эозинофилы (всех генераций) | 0,5-5,8 |
| Базофилы | 0-0,5 |
| Эритробласты | 0,2-1,1 |
| Пронормоциты | 0,1-1,2 |
| Нормоциты: | |
| Базофильные | 1,4-4,6 |
| Полихроматофильные | 8,9-16,9 |
| Оксифильные | 0,8-5,6 |
| Все эритроидные элементы | 14,5-26,5 |
| Лимфоциты | 4,3-13,7 |
| Моноциты | 0,7-3,1 |
| Плазматические клетки | 0,1-1,8 |
| Кол-во мегакариоцитов (клеток в 1 мкл) | 50-150 |
| Кол-во миелокариоцитов (в тыс. в 1 мкл) | 41,6-195,0 |
| Лейко-эритробластическое соотношение | 4(3):1 |
| Костно-мозговой индекс созревания нейтрофилов | 0,6-0,8 |
Повышенный показатель
Преобладание эритроцитов — признак миелоидного лейкоза
В зависимости от того, какие показатели миелограммы повышены, будет идти речь о каком-либо заболевании крови.
Если в костном мозге отмечается увеличение количества мегакариоцитов, это говорит о наличии метастазов в костях. В случае увеличения бластов на 20% и более речь идет об остром лейкозе.
Повышенное соотношение эритроциты/лейкоциты свидетельствует о миелозе, хроническом миелолейкозе, миелозе сублейкемического характера.
Индекс созревания нейтрофилов — маркер бластного криза, хронического миелолейкоза.Рост эритробластов присущ острому эритромиелозу, анемиям. Повышение количества моноцитов наблюдается при хронических миелолейкозах, лейкозах, генерализованных инфекциях. Повышение концентрации плазматических клеток указывает на агранулоцитоз, миеломную болезнь, анемии апластического генеза.
Увеличение эозинофилов в миелограмме говорит о выраженных аллергических реакциях, онкологических заболеваниях различной локализации, лимфогранулематозе, острых лейкозах.
При каждом из обнаруженных изменений необходима дальнейшая диагностика с целью скорейшего начала противоопухолевой терапии и стабилизации состояния пациентов.
Повышение в пунктате костного мозга базофилов может свидетельствовать о миелолейкозе, эритремии, лейкозе базофильного характера. Лимфоцитоз определяется в случае хронических лимфолейкозов, апластической анемии.
Пониженный показатель
Угнетающее влияние на кроветворение могут оказывать цитостатики
Обнаружение снижения синтетической функции костного мозга также свидетельствует о заболеваниях системы кроветворения или является следствием противоопухолевой терапии.
При понижении мегакариоцитов предполагаются аутоиммунные нарушения гипопластического или апластического генеза. Часто такое явление диагностируется на фоне приема цитостатических лекарственных препаратов, радиотерапии.
Снижение данных роста эритроцитарного и лейкоцитарного ростков кроветворения указывает на эритремию, гемолиз, состояния после профузных кровотечений, острый эритромиелоз.
Анемия, вызванная недостатком В12, будет характеризоваться понижением индекса эритробластной дифференцировки. Снижение же количества эритробластов непосредственно характерно для аплазии костного мозга, апластической анемии, статуса после химиотерапевтического и радиологического лечения онкологических больных.
Снижение нейтрофильных миелоцитов, метамиелоцитов, сегментоядерных и палочкоядерных нейтрофилов наблюдается при иммунном агранулоцитозе, анемия апластического генеза, после лечения цитостатическими препаратами.
Показания и противопоказания к проведению
Проведение процедуры имеет показания и противопоказания
Взятие пунктата костного мозга осуществляется по абсолютным или относительным показания.
Обязательно проведение пункции при следующих состояниях:
- любые анемии (кроме анемии, обусловленной недостатком железа);
- понижение клеточного состава любого ростка кроветворения, обнаруживаемые в общем анализе крови;
- лейкозы острые;
- манифестация хронических лейкозов для уточнения диагноза и исключения/подтверждения наличия лейкемоидных реакций;
- одиночное повышение скорости оседания эритроцитов без наличия каких-либо инфекционно-воспалительных заболеваний. В данном случае миелограмма нужна для исключения макроглобулинемии Вальденстрема, множественной миеломы;
- подтверждение/исключение костно-мозговых метастазов;
- лимфогранулематозы;
- неходжкинские лимфомы;
- увеличение селезенки невыясненной этиологии;
- определение тканевой совместимости при операциях по пересадке костного мозга.
К относительным показаниям относят:
- анемии вследствие нехватки железа;
- хронические лейкозы.
Не показано исследование лицам с острой патологией сердечно-сосудистой системы, острой недостаточностью мозгового кровообращения, в периоды обострений патологии сердца, бронхиальной астмы.
Как происходит взятие образца
Проведение стернальной пункции
Процедура занимает 10-15 минут и проводится в стерильных условиях под местной анестезией.
Для этого больного укладывают на кушетку, область прокола обрабатывается антисептическими растворами, а обезболивающее средство вводится подкожно и в надкостницу.
После этого иглой с полым каналом внутри производится прокол по середине грудины на уровне третьей пары ребер. В полость шприца полой иглой набирается приблизительно 0,3 мл пунктата костного мозга, на место прокола накладывается стерильная повязка.
Из полученного образца, ввиду быстрого свертывания крови, сразу же готовится мазок и проводится исследование. Ориентировочное время подсчета миелограммы составляет 4 часа.Проведение пункции детям младше 2 лет проводится из большеберцовой кости или пяточной кости, детям более старшего возраста — из гребня подвздошной кости, у взрослых образцы берутся не только из грудины, но и из подвздошной кости.
Расшифровка результатов миелограммы
В расшифровке миелограммы помогает следование алгоритму
Для аналитики результатов каждой пункции существует алгоритм, с помощью которого миелограмма полностью отражает картину кроветворения пациентов.
Для этого при описании миелограммы обязательно включаются в описание гемопоэтических характеристик:
- клеточность полученного содержимого;
- состав клеток;
- тип кроветворения;
- очаги атипичных клеток и/или их конгломератов;
- значение индекса соотношения красные/белые кровяные тельца;
- индексы дифференциации нейтрофилов, эритрокариоцитов.
Особую важность составляет отсутствие крови в полученном пунктате. При наличии крови миелограмма будет некорректна, а исследование необходимо будет повторить.
Возможные осложнения
Качественный забор пунктата — минимальный риск осложнений
При неправильной технике забора биологического материала возможны следующие осложнения:
- кровотечение,
- сквозные проколы кости,
- присоединение инфекции в области прокола,
- перелом грудины.
Во избежание развития осложнений необходимо придерживаться рекомендаций врача и тщательно выбирать место проведения пункции костного мозга.
Низкая пролиферативная активность эритрокариоцитов костного мозга причины
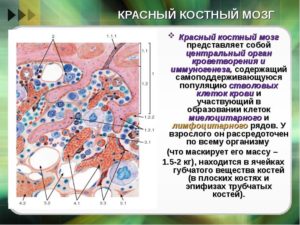
Заболевания системы кроветворения не щадят никого — ни взрослых, ни маленьких детей. Успех лечения, сохранение жизни пациентов прежде всего зависит от своевременной диагностики.
Обязательным диагностическим методом контроля состояния костного мозга является костно-мозговая пункция.
Получаемая при этом миелограмма покажет все, что происходит с органами кроветворения, поможет выявить злокачественные новообразования на ранних стадиях, назначить правильное лечение.
Миелограмма
Подсчет абсолютного количества миелокариоцитов и мегакариоцитов с разведением костного мозга проводится не во всех лабораториях, поэтому часто исследование костного мозга ограничивается только исследованием мазков с подсчетом миелограммы. Миелограмма — процентное содержание различных миелокариоцитов.
Фиксированные и окрашенные препараты костного мозга исследуют сначала под малым увеличением. При этом оценивают:
- клеточность костного мозга — соответствует норме или отличается от таковой (гиперклеточный, богатый, гипоклеточный, скудный костный мозг). В лабораториях, где не проводится подсчет миелокариоцитов в камере Горяева, иногда возникают трудности в оценке клеточности костного мозга. При этом удобно иметь под рукой окрашенные мазки периферической крови с уровнем лейкоцитов, соответствующим верхней и нижней границам нормы ядерных элементов костного мозга — для сравнения. Это может помочь дать ориентировочное заключение о клеточности костного мозга (например, около верхней или нижней границы нормы);
- мономорфность или полиморфность костного мозга;
- количество мегакариоцитов, если подсчет их в данной лаборатории проводится в мазке (см. подсчет мегакариоцитов);
- наличие гнезд раковых клеток (метастазы) или выявление гигантских клеток (Гоше, Нимана-Пика и др.);
- участки препарата, подходящие для подсчета миелограммы на большом увеличении (тонкая зона мазка с расположением эритроцитов отдельно друг от друга и достаточным количеством исследуемых клеток).
Затем препараты исследует с иммерсионным объективом.
При этом проводят дифференцированный подсчет миелокариоцитов (морфологические характеристики ретикулярных клеток и морфологические характеристики клеток миелоцитарного ростка описаны в соответствующих статьях).
Считают подряд все попадающиеся клетки в разных участках мазка (если мазков несколько — считают клетки в разных мазках) общим количеством не менее 500, а затем выводят процентное соотношение клеток.
В результат подсчета миелограммы должны входить следующие виды клеток:
- недифференцированные бласты;
- все клетки гранулоцитарного ростка (при этом считают отдельно все клетки нейтрофильного и эозинофильного рядов, а также суммарное количество клеток каждого ряда, базофилы обычно считаются общим числом);
- все клетки моноцитарного ростка;
- все клетки лимфоидного ростка;
- все клетки эритроидного ростка и их сумма (мегалобласты, в случае их присутствия, считают отдельно от нормобластов);
- ретикулярные клетки (все их считают одним числом).
Читать еще: Позвоночная артерия диаметр норма
Отдельно на бумаге подсчитывают количество митозов. Выражают их на 100 клеток в каждом ряду.
Костно-мозговые индексы
Клеточный состав костного мозга подвержен значительным количественным и качественным колебаниям, поэтому для объективной оценки пунктата костного мозга помимо подсчета миелограммы необходимо определение соответствующих костно-мозговых индексов.
Лейко-эритробластическое отношение
Лейко-эритробластическое отношение (Л/Э) вычисляется как отношение суммы процентного содержания всех лейкоцитов (сюда относят и гранулоциты, и агранулоциты — моноциты, лимфоциты, плазматические клетки) к общему содержанию всех ядерных элементов эритроидного ряда — от пронормобласта до зрелых форм. У здоровых взрослых людей лейко-эритробластическое отношение равно 2,1 — 4,5.
Повышение лейко-эритробластического отношения при богатом костном мозге свидетельствует о гиперплазии клеток лейкопоэза (что характерно для лейкозов (ХМЛ, ХЛЛ), инфекций, интоксикаций и др. состояний), а при бедном костном мозге — о подавлении красного ростка (гипопластическая анемия).
Снижение лейко-эритробластического отношения при богатом костном мозге наблюдается при гемолитической анемии, начале железодефицитной анемии, постгеморрагической и мегалобластной анемиях, при бедном костном мозге — при агранулоцитозе.
Следует отметить, что при гипоплазии и аплазии костного мозга, когда снижено количество клеток и лейкопоэза, и эритропоэза, лейко-эритробластическое отношение может быть в пределах нормы.
Индекс созревания нейтрофилов
Индекс созревания нейтрофилов (ИСН) выражает отношение молодых нейтрофильных гранулоцитов к зрелым и вычисляется по формуле:
(промиелоциты + миелоциты + метамиелоциты) / (палочкоядерные нейтрофилы + сегментоядерные нейтрофилы).
В норме этот индекс равен 0,5 — 0,9.
Снижение индекса созревания нейтрофилов может быть обусловлено значительной примесью периферической крови.
Повышение индекса созревания нейтрофилов при богатом костном мозге может наблюдаться при ХМЛ, лекарственной интоксикации, при бедном костном мозге — встречается редко (при быстрой элиминации зрелых форм).
Индекс созревания эритрокариоцитов
Индекс созревания эритрокариоцитов (ИСЭ) — отношение количества гемоглобинсодержащих нормобластов (а в патологических случаях — мегалобластов) к количеству всех клеток эритроидного ростка:
(полихроматофильные + оксифильные нормобласты) / (эритробласты + пронормобласты + все нормобласты).
В норме ИСЭ равен 0,7 — 0,9.
Снижение индекса созревания эритрокариоцитов наблюдается при железодефицитной и свинцовой анемиях, талассемии, гемоглобинопатиях и др. состояниях (когда идет нарушение синтеза гемоглобина).
Результаты исследования костного мозга оформляются в виде бланка.
В зависимости от требований, предъявляемых лаборатории клиницистами, от «местных» лабораторных условий форма бланка и последовательность его заполнения может значительно варьировать в разных лабораториях, но обычно бланк состоит из двух частей: цифровой и описательной. Результаты подсчета миелограммы составляют цифровую часть бланка. Здесь помимо результатов исследования должны быть приведены нормальные величины всех показателей.
Эритремия (истинная полицитемия)

статьи:
Эритремия (болезнь Вакеза, полицитемия истинная) — гемобластоз, характеризующийся гиперплазией костного мозга (преимущественно эритроидного ростка) и сопровождающийся эритроцитозом, лейкоцитозом и тромбоцитозом.
Распространенность составляет 29:100000. Заболевание выявляют в различных возрастных группах — от 15 до 80 лет, описаны случаи семейной эритремии.
С одинаковой частотой болеют и мужчины, и женщины, хотя существуют данные о более частой заболеваемости мужчин.
Этиология
Этиология заболевания неизвестна. Костный мозг функционирует вне зависимости от уровня эритропоэтина.
Эритремия представляет собой новообразование стволовых клеток костного мозга, в котором резко увеличено число клеток. Происходит гиперплазия всех элементов костного мозга, которые вытесняют жировую ткань.
Выявляются ускоренное обновление и избыточное образование эритроцитов, гранулоцитов и тромбоцитов.
Доказана клональная природа эритремии по результатам исследования гетерозиготных по локусу глюкозо-6-фосфатдегидрогеназы (Г-6-ФД) больных женщин, у которых обнаружена только одна изоформа Г-6-ФД в эритроцитах, гранулоцитах и тромбоцитах. Опухолевые клетки, принадлежащие клону, подавляют пролиферацию нормальных клеток. Эритропоэз постепенно уменьшается, что приводит к анемии и остеомиелофиброзу.
В последнее время на основе эпидемиологических наблюдений выдвигаются предположения о связи болезни с трансформацией стволовых клеток. Наблюдается мутация тирозинкиназы JAK2, где в позиции 617 валин заменён фенилаланином. Хотя эта мутация наблюдается и при других гематологических заболеваниях, при эритремии она встречается наиболее часто.
Патогенез
Патогенез эритремии связан с нарушением процесса кроветворения (гемопоэза) на уровне клетки-предшественницы. Гемопоэз приобретает характерную для опухоли неограниченную пролиферацию клетки-предшественницы, потомки которой образуют специализированный фенотип во всех ростках кроветворения.
Эритремия характеризуется образованием эритроидных колоний при отсутствии экзогенного эритропоэтина (возникновение эндогенных эритропоэтин-независимых колоний – признак, позволяющий отличить эритремию от вторичного эритроцитоза).
Образование эритроидных колоний свидетельствует о нарушении процесса реализации регуляторных сигналов, которые миелоидная клетка получает из внешней среды. Основой патогенеза эритремии являются дефекты генов, кодирующих белки, которые отвечают за поддержание миелопоэза в рамках нормы.
Симптомы
Заболевание характеризуется длительным течением. Начальными проявлениями заболевания могут быть нарастающая слабость, головная боль, головокружение, шум в ушах, ухудшение зрения, бессонница, обусловленные гиперволемией и повышенной вязкостью крови. Многие больные жалуются на кожный зуд и онемение в пальцах. Кожа лица, кончик носа, кистей рук и стоп может быть гиперемирована.
Иногда развивается эритромелалгия — синдром, характеризующийся яркой гиперемией и жгучей болью в дистальных отделах ног и у некоторых больных гангреной кончиков пальцев. У 80% больных увеличена селезенка, часто выявляется гепатомегалия.
Нередко развиваются осложнения: параличи, эпилептоидные припадки, трофические язвы, тромбозы, синдром Бадда-Киари (тромбоз печеночных вен), кровоточивость (внутрикожные кровоизлияния, кровотечения из носа, десен и желудочно-кишечные кровотечения), вторичная артериальная гипертония.
На поздних стадиях болезни при снижении эритропоэтической активности костного мозга развивается анемический синдром. У некоторых больных выявляют нефролитиаз и подагру, обусловленные гиперурикемией.
Стадии болезни
Первая стадия (начальная). Длится около 5 лет (возможен и более длительный срок). Характеризуется умеренными проявлениями плеторического синдрома, размер селезенки не превышает норму.
Общий анализ крови выявляет умеренное повышение количества эритроцитов, в костном мозге наблюдается усиленное образование эритроцитов (также возможно увеличение количества всех клеток крови, за исключением лимфоцитов).
На данной стадии осложнения практически не возникают.
Вторая стадия. Эта стадия может протекать в двух формах: полицитемической (II A) и полицитемической с миелоидной метаплазией селезенки (II Б).
- Форма II A, длящаяся от 5 до 15 лет, сопровождается выраженным плеторическим синдромом, увеличением печени и селезенки, наличием тромбоза, кровотечениями.
Опухолевый рост в селезенке не выявляется. Возможен дефицит железа, возникающий из-за частых кровотечений. Общий анализ крови выявляет нарастание количества эритроцитов, тромбоцитов и лейкоцитов. В костном мозге наблюдаются рубцовые изменения.
- Для формы II Б характерны прогрессирующее увеличение печени и селезенки, наличие в селезенке опухолевого роста, тромбозы, общее истощение, наличие кровотечений. Общий анализ крови позволяет обнаружить увеличение количества всех клеток крови, за исключением лимфоцитов.
Эритроциты приобретают разные размеры и форму, появляются незрелые клетки крови. Рубцовые изменения в костном мозге постепенно нарастают.
Третья стадия (анемическая). Развивается спустя 15-20 лет после начала заболевания и сопровождается выраженным увеличением печени и селезенки, обширными рубцовыми изменениями в костном мозге, циркуляторными нарушениями, снижением количества эритроцитов, тромбоцитов и лейкоцитов. Возможна трансформация в острый или хронический лейкоз.
Осложнения
Осложнения болезни возникают из-за тромбозов и эмболий артериальных и венозных сосудов головного мозга, селезёнки, печени, нижних конечностей, реже других областей тела.
Развиваются инфаркт селезёнки, ишемический инсульт, инфаркт сердца, цирроз печени, тромбоз глубоких вен бедра. Наряду с тромбозами отмечаются кровотечения, анемии, эрозии и язвы желудка и двенадцатиперстной кишки.
Часто развиваются желчнокаменная и мочекаменная болезнь из-за повышения концентрации мочевой кислоты, нефросклероз.
Диагностика
При установлении диагноза истинной полицитемии большое значение имеет:
- Оценка клинических, гематологических и биохимических показателей (изменение гематокрита, количества эритроцитов, лейкоцитов, тромбоцитов, повышение вязкости крови, снижение СОЭ, увеличение содержания щелочной фосфатазы, сывороточного витамина В12);
- Характерный внешний вид больного: специфическая окраска кожи и слизистых оболочек, увеличение селёзенки, печени;
- Склонность больного к тромбозам.
Необходимо исключить заболевания, где есть гипоксия и неадекватное лечение витамином В12. Для уточнения диагноза возможно проведение трепанобиопсии и гистологическое исследование костного мозга.
Лабораторные исследования
Лабораторные данные: количество эритроцитов более 6,0х109/л, гематокрит у мужчин выше 54%, а у женщин — выше 49%.
Гематокрит отражает число эритроцитов в единице объема крови. Он может повышаться при уменьшении объема плазмы. Поэтому для определения истинного эритроцитоза необходимо измерение массы эритроцитов.
Ее измеряют с помощью 51Сr. У мужчин масса эритроцитов составляет 28,3±2,8 мл/кг, у женщин — 25,4±2,6 мл/кг.Истинная полицитемия диагностируется при массе эритроцитов больше 36 мл/кг у мужчин и больше 32 мл/кг у женщин.
При прогрессировании заболевания в крови выявляют умеренно выраженный тромбоцитоз и лейкоцитоз с единичными метамиелоцитами и миелоцитами.
При развитии анемии в периферической крови обнаруживают незрелые предшественники эритроцитов, анизо- и пойкилоцитоз, микроциты и овалоциты.
В костном мозге характерна гиперплазия трех ростков миелопоэза, может быть увеличено количество эритро- и нормобластов.
Насыщение гемоглобина кислородом в артериальной крови (SaO2) нормальное, активность щелочной фосфатазы в лейкоцитах повышена у большинства больных. Уровень сывороточного эритропоэтина низкий или неопределим. Уровень витамина В12 и В12-связывающая способность сыворотки крови повышены.
Диагностические критерии
Согласно рекомендации Комитета исследования истинной полицитемии диагноз может быть поставлен при наличии всех трех основных или сочетания двух основных и двух дополнительных критериев.
- Основные критерии — увеличение массы эритроцитов (у мужчин больше 36 мл/кг, у женщин больше 32 мл/кг), SaO2 больше 92%, спленомегалия.
- Дополнительные критерии — лейкоцитоз, тромбоцитоз, повышенная активность щелочной фосфатазы лейкоцитов, повышение уровня витамина В12 в сыворотке больше 900 пг/мл.
Дифференциальная диагностика
Дифференциальный диагноз эритремии проводят с вторичным эритроцитозом и относительным (ложным) эритроцитозом.
Вторичный эритроцитоз (вторичные полицитемии) развиваются при тканевой гипоксии, обусловленной образованием карбоксигемоглобина, не способного транспортировать О2. Главной причиной его образования является курение. Эритроцитоз развивается при хронической обструктивной болезни легких и врожденных пороках сердца со сбросом крови справа налево, сопровождающихся гипоксемией.
Вторичный эритроцитоз выявляется при длительном пребывании на больших высотах и при гиповентиляции, связанной с поражением дыхательного центра, и апноэ во время сна. Эритроцитоз может быть при семейных гемоглобинопатиях с высоким сродством гемоглобина к О2.
Вторичные эритроцитозы нередко развиваются при опухолях и кистах почек, способных секретировать эритропоэтин, печеночноклеточном раке, феохромоцитоме, гемангиобластоме мозжечка, миоме матки.Дифференциальный диагноз между первичным и вторичным эритроцитозами основывается на различии клинических проявлений и определении концентрации эритропоэтина — гликопротеидного гормона, вырабатываемого главным образом почками и частично печенью. При вторичных эритроцитозах его концентрация в плазме резко повышена. Но при хронической обструктивной болезни легких и пороках сердца концентрация эритропоэтина в плазме может быть нормальной.
Для дифференциального диагноза эритремии и вторичных эритроцитозов большое значение имеет активность щелочной фосфатазы лейкоцитов, которая при вторичных эритроцитозах обычно нормальная. Высокое сродство гемоглобина к О2 определяется по показателю Р50 — парциальное давление кислорода, при котором гемоглобин насыщается им на 50%.
Относительный (ложный) эритроцитоз характеризуется нормальной массой эритроцитов и уменьшенным объемом плазмы. Это состояние развивается при длительном приеме мочегонных средств, обширных ожогах или поносе, и называется стрессовой полицитемией или синдромом Гайсбека.
Лечение
Целью лечения является уменьшение вязкости крови и борьба с тромбогеморрагическими осложнениями.
Вязкость крови напрямую связана с количеством эритроцитов, поэтому применяются методы лечения, уменьшающие массу эритроцитов: кровопускание и химиотерапия (циторедуктивная терапия).
Дополнительно применяют средства симптоматического действия. Лечение больного и его наблюдение должно осуществляться гематологом.
Основным методом элиминации эритроцитов является кровопускание. Кровопускание уменьшает объём крови и нормализует гематокрит. В начальной стадии заболевания удаляются 300–500 мл крови через день.
При высоком АД, атеросклерозе сосудов мозга, ИБС и у пожилых — 250 мл крови 2 раза в неделю. После снижения гематокрита до нормальных величин (ниже 45%) его контролируют ежемесячно и, если он повышается, проводят кровопускание.
При необходимости после кровопусканий объем внутрисосудистой плазмы восполняют введением реополиглюкина или изотонического раствора.
Кровопускание с успехом можно заменить эритроцитаферезом. Эритроцитаферез — метод экстракорпоральной гемокоррекции, который позволяет удалять избыток эритроцитов и тромбоцитов. Процедура проводится с интервалами в 5-7 дней.
Химиотерапия показана в развернутой стадии заболевания. Алкилирующие средства (хлорамбуцил, циклофосфамид, бусульфан) назначают при тромбоцитозе более 1 млн/мкл, тромбозах, спленомегалии, не поддающемуся лечению зуде, пожилым больным и больным с сердечно-сосудистыми заболеваниями, плохо переносящим кровопускание. Но миелосупрессоры обладают лейкозогенным эффектом.
В настоящее время для уменьшения числа тромбоцитов и при спленомегалии применяют гидроксимочевину внутрь в дозе 10–15 мг/кг/сут или интерферон альфа-2а в/в или в/м, начиная с дозы 3 млн МЕ/сут с последующим постепенным увеличением до 6–9 млн МЕ/сут. При снижении числа лейкоцитов ниже 4000/мкл или числа тромбоцитов ниже 100000/мкл прием препаратов приостанавливают. Повторное их назначение возможно после нормализации показателей крови. Оба препарата обладают выраженными побочными действиями.
Радиоактивный фосфор (32P) эффективно используют для регуляции костно-мозгового кроветворения, особенно у больных старших возрастных групп. После в/в введения 32P ремиссия наблюдается у 80% больных в течение 6 мес. Но радиоактивный фосфор способствует трансформации истинной полицитемии в острый лейкоз, при котором обычно выявляется резистентность к химиотерапии.Для профилактики тромбирования и эмболий применяют дезагрегационную терапию: ацетилсалициловая кислота в малых дозах (50—100 мг/сут), клопидогрел («Плавикс»), дипиридамол («Курантил»), тиклопидин, пентоксифиллин («Трентал»). Одновременно назначают гепарин или надропарин («Фраксипарин»). Применение пиявок малоэффективно.
При гиперурикемии назначают аллопуринол внутрь в дозе 300 мг/сут. Генерализованный зуд на поздних стадиях заболевания устраняется антигистаминными средствами, холестирамином, циметидином и гидроксимочевиной. При повышенном АД назначают гипотензивные препараты (обычно ингибиторы АПФ). Салицилаты назначают только при эритромелалгии.
Питание при эритремии должно соответствовать требованиям лечебного стола по Певзнеру №6 (уменьшают количество белковых продуктов, исключают фрукты и овощи красного цвета и продукты с содержанием красителей).
Пересадка костного мозга при полицитемии применяется редко, так как пересадка костного мозга сама по себе может привести к неблагоприятным исходам. Спленэктомия возможна только в случае выраженного гиперспленизма. При предположении развития острого лейкоза операция противопоказана.
Прогноз
Общая продолжительность заболевания составляет 8—10 лет, но 50% больных с выраженными клиническими проявлениями полицитемии умирает в течение 2-х лет после установления диагноза.
Основная причина смерти — сосудистые осложнения, реже — кровотечения, трансформация заболевания в миелофиброз и развитие острого лейкоза.
Острый лейкоз чаще развивается у больных, при лечении которых применяется радиоактивный фосфор (32P) или алкилирующие средства.
